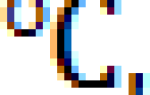Артериальная гипертония патогенез
Артериальная гипертония патогенез
Симпатическая нервная система. Артериальное давление – это производная общего периферического сосудистого сопротивления и сердечного выброса. Оба эти показателя находятся под контролем симпатической нервной системы. Выявлено, что уровень катехоламинов в плазме крови у больных первичной гипертензией повышен по сравнению с контрольной группой. Уровень циркулирующих катехоламинов очень вариабелен и может изменяться с возрастом, поступлением Nа + в организм, в связи с состоянием и физической нагрузкой. Кроме того, установлено, что у больных первичной гипертензией наблюдается тенденция к более высокому содержанию норадреналина в плазме по сравнению с молодыми людьми контрольной группы с нормальным АД.
Ренин-ангиотензин-альдостероновая система. Ренин образуется в юкстагломерулярном аппарате почек, диффундирует в кровь через “выносящие артериолы”. Ренин активирует плазматический глобулин (так называемый “рениновый субстрат” или ангиотензин) для высвобождения ангиотензина I. Ангиотензин I превращается в ангиотензин II под воздействием ангиотензин-трансферазы. Ангиотензин II является мощным вазоконстриктором и поэтому его повышенная концентрация сопровождается выраженной гипертензией. Однако только у небольшого числа больных с первичной гипертонией имеет место повышенный уровень ренина в плазме крови, таким образом, нет простого прямого соотношения между активностью плазматического ренина и патогенезом гипертонии. Имеются сведения, что ангиотензин может стимулировать симпатическую нервную систему центрально. Многие больные поддаются лечению при помощи ингибиторов ангиотензин-трансферазы, таких как каптоприл, эналаприл, которые ингибируют ферментативное превращение ангиотензина I в ангиотензин II. Несколько терапевтических экспериментов выявили, что ингибиторы ангиотензин-трансферазы, введенные вскоре после острого инфаркта миокарда снижают смертность, как предполагается, в результате уменьшения миокардиальной дилатации. Недавно выявлены ассоциации между мутациями генов, кодирующих выработку ангиотензина I, ангиотензин-трансферазы и некоторых рецепторов для ангиотензина II и развитием первичной гипертонии. Установлена также связь между полиморфизмом гена, кодирующего выработку ангиотензин-трансферазы и “идиопатической” сердечной гипертрофии у больных с нормальным артериальным давлением. Вместе с тем, точный механизм изменений структуры генов пока неизвестен.
Морфологические проявления гипертонической болезни зависят от характера и длительности ее течения. По характеру течения болезнь может протекать злокачественно (злокачественная гипертензия) и доброкачественно (доброкачественная гипертензия). При злокачественной гипертензии доминируют проявления гипертонического криза, т. е. резкого повышения артериального давления в связи со спазмом артериол. Уровень диастолического давления превышает 110-120 мм рт.ст. Может возникать первично или осложнять доброкачественную гипертензию. Быстро прогрессирует, приводя к летальному исходу через 1-2 года. Возникает преимущественно у мужчин в возрасте 35-50 лет. Морфологические проявления гипертонического криза: гофрированность и деструкция базальной мембраны, расположение эндотелия в виде частокола в результате спазма артериолы; плазматическое пропитывание или фибриноидный некроз ее стенки; тромбоз, сладж-феномен. При этой форме часто развиваются инфаркты, кровоизлияния.
— фибриноидный некроз сосудов с присоединяющимися тромбозом и связанными с ним органными изменениями: инфаркты, кровоизлияния, быстро развивающаяся почечная недостаточность.
— двустронний отек диска зрительного нерва, сопровождающийся белковым выпотом и кровоизлияниями в сетчатку.
— в почках развивается злокачественный нефросклероз Фара, для которого характерны фибриноидный некроз артериол и капиллярных петель клубочков, отек и геморрагии.
— быстрое прогрессирование процесса приводит к развитию почечной недостаточности и смерти.
— в головном мозге развивается фибриноидный некроз артериол, отек, геморрагии.
В настоящее время злокачественная гипертония встречается редко, преобладает доброкачественно и медленно текущая гипертоническая болезнь. При доброкачественной форме гипертонической болезни различают три стадии, имеющие определенные морфологические различия: доклиническую; выраженных распространенных морфологических изменений артериол и артерий; вторичных изменений внутренних органов, обусловленных изменениями сосудов и нарушением внутриорганного кровообращения. Вместе с тем, в любой стадии доброкачественной гипертензии может возникнуть гипертонический криз с характерными для него морфологическими проявлениями. Доклиническая стадия гипертонической болезни характеризуется периодическим, временным повышением артериального давления (транзиторная гипертензия). При микроскопическом исследовании выявляют умеренную гипертрофию мышечного слоя и эластических структур артериол и мелких артерий, спазм артериол. В случаях гипертонического криза имеет место гофрированность и деструкция базальной мембраны эндотелия с расположением эндотелиальных клеток в виде частокола. Клинически и морфологически обнаруживают умеренную гипертрофию левого желудочка сердца. Стадия выраженных распространенных морфологических изменений артериол и артерий является результатом длительного повышения артериального давления. В этой стадии возникают морфологические изменения в артериолах, артериях эластического, мышечно-эластического и мышечного типов, а также в сердце. Наиболее характерным признаком гипертонической болезни является изменения артериол. В артериолах выявляется плазматическое пропитывание, которое завершается артериолосклерозом и гиалинозом. Плазматическое пропитывание артериол и мелких артерий развивается в связи с гипоксией, обусловленной спазмом сосудов, что влечет за собой повреждение эндотелиоцитов, базальной мембраны, мышечных клеток и волокнистых структур стенки. В дальнейшем белки плазмы уплотняются и превращаются в гиалин. Развивается гиалиноз артериол или артериолосклероз. Наиболее часто плазматическому пропитыванию и гиалинозу подвергаются артериолы и мелкие артерии почек, головного мозга, поджелудочной железы, кишечника, сетчатки глаза, капсулы надпочечников. В артериях эластического, мышечно-эластического и мышечного типов выявляется эластоз и эластофиброз. Эластоз и эластофиброз – это последовательные стадии процесса и представляют собой гиперплазию и расщепление внутренней эластической мембраны, которая развивается компенсаторно в ответ на стойкое повышение артериального давления. В дальнейшем происходит гибель эластических волокон и замещение их коллагеновыми волокнами, т.е. склероз. Стенка сосудов утолщается, просвет сужен, что ведет к развитию хронической ишемии в органах. Изменения в артериолах и артериях мышечно-эластического и мышечного типов создают предпосылки для развития третьей стадии гипертонической болезни. В связи с нарушением трофики миокарда (в условиях кислородного голодания) развивается диффузный мелкоочаговый кардиосклероз. Последняя стадия гипертонической болезни или стадия вторичных изменений внутренних органов обусловлена изменениями сосудов и нарушением внутриорганного кровообращения. Эти вторичные изменения могут проявляться либо очень быстро в результате спазма, тромбоза, фибриноидного некроза стенки сосуда и завершаются кровоизлияниями или инфарктами, либо могут развиваться медленно в результате гиалиноза и артериолосклероза и вести к атрофии паренхимы и склерозу органов.
Изменения глаз при гипертонической болезни вторичные и связаны с типичными изменениями сосудов. Эти изменения проявляются в виде отека соска зрительного нерва, кровоизлияний, отслойки сетчатки, в тяжелых случаях ее некрозом и тяжелыми дистрофическими изменениями нервных клеток ганглиозного слоя.
Патогенез артериальной гипертензии
Проблемы с перепадами давления – распространенное явление. Для одних это разовая случайность, у других – серьезное заболевание. Патогенез артериальной гипертензии не изучен до конца, поэтому остаются вопросы не только касаемо возникновения заболевания, но и его лечения.
Внешнее воздействие
Артериальная гипертензия – это патологически повышенное артериальное давление. Для возникновения этого заболевания необходим ряд предрасполагающих факторов.
Увеличить артериальное давление может повышенный сердечный выброс, также может повлиять усиление общего периферического сопротивления.
У некоторых пациентов при возникновении этой проблемы проявляются оба фактора. Начало развития заболевания часто не вызывает особых опасений, это связано с тем, что в этот период механизмы, которые способствуют возникновению данной патологии подавляются теми, которые его нормализуют. Взаимовлияние их напрямую будет влиять на то, как развивается данное заболевание.
Артериальная гипертензия имеет своеобразный патогенез для разных групп населения. На возникновение данного заболевания могут влиять как внутренние, так и внешние причины. Зачастую, человек ведет привычный для него образ жизни, даже не подозревая, что стоит на пути развития болезни.
Как и в случае других заболеваний, на развитие гипертонии влияние оказывает среда обитания. Поэтому существуют проблемы, которых можно избежать, изменив образ жизни и привычки. К ним относятся:
- Постоянные стрессы, получаемые на работе и дома.
- Ранее полученные травмы, сюда можно отнести падения, ушибы и даже переохлаждения.
- Курение и употребление алкоголя в большом количестве.
- Зависимость от употребления кофе.
- Употребление большого количества соли.
- Длительное времяпровождение за компьютером или ноутбуком.
- Сидячая работа.
- Отсутствие физической активности.
- Редкие прогулки на улице или полное их отсутствие.
Считается, что именно воздействие на психическое и эмоциональное здоровье пациента наиболее пагубно влияет на организм. Подобные проблемы влияют на тормозные процессы коры головного мозга и провоцируют застой очага возбуждения в гипоталамо-гипофизарной системе. Этот процесс, в свою очередь, влияет на жиро-белковый обмен, а также нарушает регуляцию подкорковых вегетативных центров. Это и приводит к повышенному артериальному давлению.
Внутренние факторы
На развитие заболевания оказывает воздействие не только окружающая среда. Есть процессы внутри организма, которых невозможно избежать, а некоторые довольно сложно предупредить. К таким можно отнести:
- избыточный вес;
- хронические заболевания;
- наследственность;
- возрастные изменения;
- повышенный холестерин;
- вирусные инфекции;
- климакс;
- беременность;
- увеличение количества эритроцитов.
Каждой из этих причин стоит уделить отдельное внимание, поскольку не всегда наличие данных факторов будет влиять на появление гипертонии. Избыточный вес можно считать проблемой внутренней только в том случае, если у пациента нарушен обмен веществ. Если же лишние килограммы появились из-за обычного переедания, то это можно назвать скорее внешней причиной, уменьшение количество употребляемой еды позволит оказать положительное воздействие на организм. Наибольшая проблема в том, что даже незначительное увеличение массы тела может стать причиной возникновения проблем с сосудами и сердцем.
Среди хронических заболеваний можно учитывать только те, которые оказывают влияние на сердечно-сосудистую систему. Это может быть подагра, диабет, ревматоидный артрит. На развитие артериальной гипертензии также влияет наследственность. Статистические данные показывают, что дети, родители которых имели подобные проблемы, также будут их ощущать. Самое худшее, что первые симптомы будут проявляться в довольно юном возрасте.
Как и весь организм, сосуды со временем изнашиваются и не могут как прежде выполнять свои функции, что также может послужить причиной возникновения заболеваний сердечно-сосудистой системы. Кроме подобных изменений, повышенный холестерин приводит к образованию бляшек. Их негативное воздействие заключается в том, что они мешают нормальному кровообращению, что провоцирует спазмы в сосудах, проблемы с поступлением крови к некоторым органам. Такие изменения в сосудах могут спровоцировать инфаркт или инсульт. Существует ряд инфекционных заболеваний, последствия которых могут проявиться в виде артериальной гипертензии. К ним относятся: фронтит, менингит, гайморит.
С наступлением климакса в организме женщины происходят гормональные перестройки. Это не столько влияет на развитие гипертонии, сколько провоцирует развитие скрытых болезней. А эти недуги, как по цепочке, становятся причиной появления артериальной гипертензии.
Период беременности включает в себя массу факторов, которые могут спровоцировать гипертонию. В первую очередь, это дополнительная нагрузка на сердечно-сосудистую систему. За несколько месяцев увеличивается вес тела женщины, а также перестраивается гормональный фон, что может стать дополнительным толчком развития недуга. На поздних сроках может незначительно меняться положение сердца.
На развитие заболевания большое воздействие оказывает состав крови. Особое внимание стоит уделить количеству красных кровяных тел. При увеличении количества эритроцитов кровь становится более густой, что усложняет ее перекачивание по сосудам. Поэтому сердце прикладывает больше усилий, чтобы она поступала к органам, а за счет этого увеличивается артериальное давление.
Биохимические процессы
Изменения, которые происходят в организме человека при развитии данного заболевания, будут зависеть от того, что стало причиной его возникновения. Артериальная гипертензия может развиваться из-за генетических изменений. Как пример может послужить мутация ангиотензинового гена, что приводит к экспрессии фермента альдостернсинтазы. Различные факторы могут влиять на нормальную ауторегуляцию, а соответственно – нарушать равновесие между периферическим сосудистым сопротивлением и сердечным выбросом.
У детей, как и у взрослых пациентов, причиной возникновения болезни становятся перенесенные негативные эмоции. В этом случае перенапрягается симпатоадреналовая система, характеризующаяся спазмом гладкой мускулатуры артериол. В процессе развития заболевания часто вовлекаются циркулирующие и локальные вазоконстрикторные факторы. Когда вазоконстрикторы начинают работать более активно, у пациента повышается артериальное давление, это нормальный процесс, который регулируется вазодепрессорными системами. При истощении последних, сложно нормализовать процесс и снова проявляется артериальная гипертензия.
В зависимости от того, к какому виду относится артериальная гипертензия, будут отличаться этиология и патогенез заболевания. Существует два основных вида данной патологии: первичная и вторичная гипертензия. Именно первичную в народе принято называть гипертонической болезнью, к этому виду относятся те случаи повышенного артериального давления, когда причину установить практически невозможно.
Вторичная же связана с заболеваниями органов, которые могут участвовать в нормализации давления. По разным данным, на этот вид гипертонии приходится от 10% до 20% всех случаев появления патологии.
Стадии гипертонии и проявление
Симптоматика недуга связана с повышением артериального давления. У пациента возникают боли в области затылка и висков. Возникает головокружение и тяжесть в голове. В связи с этим нарушается сон, настроение и работоспособность человека. Это касается не только физических нагрузок, но и умственных. Могут возникать проблемы со зрением и слухом.
Пациенты ощущают нарушения работы сердца, кроме постоянных болей ноющего характера их беспокоят одышка, и общая слабость. На более поздних сроках заболевания могут появляться отеки. Во многом симптомы будут зависеть от стадии заболевания.
Гипертонию принято разделять на три стадии, первая – самая незначительная, а последняя характеризуется серьезными нарушениями работы сердца.
На первой стадии не многие пациенты способны самостоятельно определить у себя наличие гипертонии. Это связано с тем, что давление поднимается после нагрузок или становится результатом других причин. Редко этот показатель превышает 160/100 и в течение небольшого промежутка времени возвращается в норму без особых усилий.
Самостоятельно диагностировать этот недуг у себя можно только в том случае, если постоянно контролировать его уровень и составлять график повышения давления.
При других обстоятельствах обнаружение заболевания практически невозможно.
Вторая стадия имеет отчетливые симптомы, которые при прогрессировании заболевания учащаются или проявляются более ярко. У пациента отмечаются периодические головные боли, слабость организма, тошнота. Высокое давление держится длительное время, обычно находится на уровне 160/100 или 180/110. На этой стадии заболевание редко может само вернуться в норму, поэтому пациенту чаще всего требуется помощь специалистов.
Наиболее серьезная и опасная стадия – третья. Большинство симптомов проявляется максимально ярко, показатели давления находятся на уровне 180/110, а также могут превышать этот показатель. Возникают боли в сердце, головокружение, повышенное потоотделение, головные боли очень сильные, а тошнота заканчивается рвотой.
Пациентам, которые чувствуют у себя подобные симптомы, а обследования подтверждают третью стадию заболевания, необходимо пройти лечение в стационаре.
Лечение и профилактика
При гипертонии пациентам обязательно нужно будет пройти курс лечения, который включает в себя как медикаменты, так и физиотерапевтические процедуры. Чаще всего пациентам назначают препараты, которые позволяют снижать уровень жидкости в организме, что поможет снизить артериальное давление. Также лечащий врач приписывает сартаны, то есть препараты, которые позволяют блокировать рецепторы ангиотензина ІІ. Их действие заключается в том, что они снижают давление и позволяют ему оставаться на этом уровне сутки.
Если у пациента были обнаружены нарушения в работе сердца, то в этом случае понадобятся антагонисты кальция. При необходимости назначаются сосудорасширяющие препараты и средства, позволяющие нормализовать сердечный ритм. Особое внимание уделяется питанию пациентов, страдающих гипертонией. Необходимо значительно сократить потребление или полностью отказаться от продуктов, которые повышают уровень холестерина в крови. Поэтому в рационе не должно быть жирных, жареных и копченых продуктов, также важно сократить количество потребляемой соли.
Что касается профилактических мер, важно нормализовать работу всего организма, а не только сердечно-сосудистой системы. Положительное воздействие на организм оказывает нормальный сон, он должен быть не меньше 8 часов, ложиться спать вы должны в одно и то же время. При наличии ночных подработок необходимо от них отказаться.
Правильное питание входит не только в курс лечения, но и считается отличной профилактической нормой, добавьте в свой рацион больше овощей и фруктов. Откажитесь от вредных привычек и нормализуйте физические нагрузки, если их много – сократите, при постоянной сидячей работе необходимо увеличить их количество. Одним из самых важных факторов является психологическое здоровье. Именно пережитые стрессы чаще всего провоцируют развитие данного заболевания. Как профилактику можно использовать медитацию и аутотренинг. При возникновении первых симптомов необходимо обратиться к врачу. Не приступайте к самостоятельному лечению заболевания, такой подход не только не устранит проблему, но и может ухудшить имеющееся состояние.
Для подготовки материала использовались следующие источники информации.
Патогенез гипертонии
Медики называют патогенезом систему возникновения, а также развития гипертонии и любого другого заболевания. Гипертоническая болезнь чаще всего диагностируется у жителей крупных городов: они больше подвержены стрессам и нарушенному ритму жизни. Соблюдение рекомендаций врача позволяет свести симптомы болезни и уровень смертности к минимуму.
Патогенез заболевания
Исследователи полагают, что гипертония может передаваться по наследственности. Болезнь проявляется при неблагоприятных условиях, которые вызывают патогенез гипертонической болезни.
Основой патогенеза гипертонической болезни является поражение периферических сосудов.
Они деформируются, а в результате нарушается регуляция обмена веществ. Это приводит к сбоям в работе продолговатого мозга и гипоталамуса, что вызывает значительное увеличение выработки прессорных веществ.
Артериолы перестают реагировать на минутные выбросы крови сердечной мышцей, поскольку артерии не способны расшириться. Во внутренних органах повышается уровень давления. Если повысилось давление в почках, то это приводит к излишней выработке ренина. Гормон попадает в кровь, где вступает во взаимодействие с ангиотензиногеном. Ренин постепенно переходит в первое и второе состояние ангиотензина. Второй тип — сильное сосудосуживающее вещество. Совокупность процессов приводит к повышению артериального давления.
Этиология гипертонии
Медицинский термин «этиология» означает причину и условия возникновения заболевания. Этиология и патогенез рассматривают как эссенциальную, так и симптоматическую гипертонию. Первичная или эссенциальная ГБ — отдельное самостоятельное заболевание. Симптоматическая или вторичная становится уже результатом патологических изменений в организме человека.
Этиология АГ и патогенез артериальной гипертонии неразрывно связаны между собой. Это привело к появлению термина «этиопатогенез», который включает причины и механизмы формирования, развития и проявления болезни.
Врачи выделяют несколько основных причин, которые приводят к развитию ГБ:
- Постоянное физическое или эмоциональное перенапряжение. Стрессовые ситуации провоцируют возникновение артериальной гипертензии, инфаркты и инсульты,
- Наличие заболевания у родственников,
- Ожирение,
- Повышенный уровень шума,
- Необходимость напрягать зрение,
- Долгое умственное напряжение,
- Работа в ночное время суток,
- Употребление большого количества соли,
- Злоупотребление алкоголем и крепкими напитками,
- Курение,
- Период климакса у женщин,
- Период активного роста у мужчин,
- Неправильное питание и высокий уровень в крови холестерина,
- Атеросклероз,
- Хронические болезни почек и других органов.
Клиника гипертонического заболевания
Клиника заболевания — это течение болезни. Разные формы гипертонии сопровождаются определенным уровнем АД.
На первой стадии гипертонии происходит кратковременное повышение АД (до 160/99 мм.рт.ст.), которое обычно возвращается в норму самостоятельно. На второй стадии гипертонической болезни отмечается стабильный и высокий уровень кровяного давления (до 180/109 мм.рт.ст.). Понизить показатели без приема лекарственных препаратов уже невозможно. Третья степени гипертонии (АД свыше 180 на 110 мм.рт.ст.) характеризуется осложнениями, изменениями внутренних органов (сердце, почки, печень, сосуды, головной мозг), снижением сосудистого тонуса.
Болезнь может развиваться как медленно, так и стремительно. Быстрое развитие врачи приравнивают к злокачественной форме. Она более опасно и сложна в лечении.
Проявление клиники
На раннем этапе повышенный уровень АД сопровождается общей слабостью, быстрой утомляемостью, неспособностью долго концентрироваться, головной болью и частыми головокружениями. Часто больные жалуются на бессонницу. На 1 стадии активируется симпатическое нервное влияние на стенки всех сосудов кровеносной системы. Результат — сужение емкостных сосудов, поступление в сердце большого количества венозной крови. Все это сопровождается повышением сердечного выброса. Вместе с активацией СНВ происходит повышение уровня общего периферического сопротивления в сосудах, спазмы в емкостных сосудах. Это уже приводит к увеличению объема циркулирующей крови.
Все эти факторы вызывают закрепление повышенного уровня АД. В результате продолжительного и регулярного повышения АД увеличивается гипертрофия ГМК артериол и миокарда, развивается атеросклероз. Проявляется это в ухудшении памяти, координации движения, проблемах со зрением. Нарушается мозговое кровообращение, а тяжелое течение болезни сопровождается еще и ишемическими, и геморрагическими инсультами.
Ухудшает течение болезни тахикардия, напряженный пульс, увеличение левого сердечного желудочка. Опасность тахикардии в сердечной недостаточности и аритмии.
Для третьей стадии характерны значительные повреждения внутренних органов, деформация тканей, нарушение или прекращение функционирования систем организмов. У пациентов наблюдается:
- Наличие атеросклероза,
- Наличие артериосклероза, который приводит к инфаркту, инсульту,
- Кардиомиопатия,
- Нарушение внутриорганного кровоснабжения,
- Нарушение сердечной деятельности,
- Острая легочная и сердечная недостаточность, аритмия,
- Изменение в головном мозге и щитовидной железе дистрофического и склеротического характера.
Влияние работы почек на гипертонию
Симптоматическая гипертония чаще всего вызывается патологией почек (хроническим гломерулонефритом) или инфекциями мочевой системы.
Процесс регулирования АД невозможен без нормальной работы почек. Этот орган вырабатывает важный гормон ренин, который входит в систему РААС (ренин-ангиотензин-альдостероновая система). Она отвечает за водно-солевой обмен и артериальное давление. Стеноз почечных артерий запускает систему РААС. Происходит выработка вазоконстриктора ангиотензина II и спазмы сосудов. Нарушенная микроциркуляция крови приводит к возникновению гипертонической болезни. Жизненно важные органы получают меньше питательных веществ и кислорода, что приводит к нарушению их работы.
Лечение гипертонии
На первой стадии врачи обычно рекомендуют здоровый образ жизни. Этого достаточно для предотвращения развития заболевания. Нужно всего лишь пересмотреть условия и время работы и отдыха, исключить эмоциональные нагрузки и стрессовые ситуации.
Минимизация причин развития АГ также включает в себя:
- Постепенное снижение веса,
- Сокращение в рационе доли животных жиров,
- Употребление большего количества свежих овощей и фруктов,
- Употребление большего количества рыбы и морепродуктов,
- Уменьшение потребления соли,
- Отказ от курения,
- Уменьшение употребления алкоголя,
- Регулярные посильные физические упражнения,
- Прогулки на свежем воздухе,
- Продолжительный сон.
Вторая стадия требует приема лекарственных препаратов, которые назначает врач исходя из анализов и обследования. Дополнительно назначается и немедикаментозная терапия. К ней относится иглоукалывание, фитотерапия, электросон, массаж. При наличии различных синдромов гипертонической болезни лечение должно быть направлено на нормализацию АД и восстановление работы пораженных органов.
Медикаментозное лечение ГБ
Наиболее часто врачи назначают лекарства, которые позволяют:
- Сохранить нормальный обмен углеводов и жиров,
- Вывести из организма лишнюю жидкость,
- Сохранить нормальный уровень электролитов,
- Не спровоцировать привыкания к медикаментам,
- Сохранить нормальное эмоциональное состояние больного.
Лечение должно быть непрерывным. Даже небольшой перерыв в приеме лекарств может спровоцировать развитие криза, привести к инфаркту миокарда и инсульту.
Чтобы повысить эффективность лекарственных препаратов нужно придерживаться несложных правил:
- Принимать медикаменты за час до трапезы или два часа после нее,
- Если таблетки принимаются во время обеда или завтрака, нельзя есть горячую или холодную пищу,
- Нельзя во время приема лекарств есть пищу с высоким содержанием белка — это снижает терапевтический эффект,
- Запивать таблетки только кипяченой водой объемом от 50 до 100 мл.
Монотерапия продолжается, если в ходе лечения наблюдается прогресс. Если же положительный результат не наступает, врач подбирает препараты из разных групп. Так бета-адреноблокатор сочетают с диуретиками или ингибиторами АПФ, антагонистами кальция. Реже врачи подбирают комплекс из ингибиторов АПФ с диуретиками.
Патогенез гипертонической болезни
Человеческий организм воспринимается нами как единое целое. При более детальном изучении становится понятно, что организм человека представляет собой множество систем и механизмов, которые, взаимодействуя друг с другом.
Тело человека словно сложный часовой механизм. Если какая-либо «деталь» выходит из строя, возникает болезнь, что сказывается на работе других органов и систем. Гипертоническая болезнь чрезвычайно распространена среди населения. Под гипертонической болезнью следует понимать стабильное повышение АД выше 140/ 90 мм.рт.ст. при двух последовательных визитах к врачу и при условии, что пациент не принимает никаких препаратов понижающих или повышающих АД. Состояние, характеризующиеся повышением артериального давления, опасно развитием осложнений со стороны сердечно-сосудистой системы, сосудов мозга, глаз и почек.
Почему возникает данное заболевание? Как формируется гипертония? Ответы на многие вопросы о происхождении и механизме развития гипертонической болезни будут даны в этой статье.
1 Этиология гипертонии
Наследственность, стрессовые ситуации, чрезмерное употребление поваренной соли, недостаточное поступление с пищей и водой магния и кальция, курение, алкоголь, ожирение, низкая физическая активность — все эти факторы способствуют повышению кровяного давления и развитию гипертонической болезни (ГБ) или артериальной гипертензии (АГ). Отмечено, что риск развития гипертонии выше среди людей с более низким социально-экономическим положением.
Это объясняется тем, что лица, имеющие низкие доходы, меньше внимания уделяют сбалансированному питанию, правильному активному отдыху из-за недостатка материальных средств, а также больше курят и употребляют алкоголь. Стоит выделить отдельную форму гипертензии — гипертония «белого халата», возникающая у людей лишь при посещении врача из-за волнения и психоэмоционального напряжения, дома, в привычной обстановке АД у таких лиц в пределах нормы.
Если причина гипертонии не может быть четко установлена, есть связь с наследственностью, чаще встречается у мужчин и частота встречаемости увеличивается с возрастом, речь идет о первичной (эссенсиальной) гипертензии. Ей отводится порядка 80 % всех гипертоний. Этиология артериальной гипертензии вторичного происхождения (частота встречаемости вторичной формы около 20 % из всех выявленных случаев повышенного АД) напрямую связана с вызвавшим её заболеванием.
Выделяют следующие виды вторичных (эссенциальных) гипертоний:
- Почечные гипертонии. Причина таких гипертоний — заболевания почек и почечных сосудов: врождённые аномалии развития, инфекции, аномалии и нарушения сосудов почек, заболевания почечной ткани (гломерулонефриты, пиелонефриты, амилоидоз);
- Эндокринные гипертонии. Причина повышения АД кроется в нарушениях со стороны органов эндокринных: патология надпочечников, избыточная функция щитовидки, акромегалия, нарушения гормонального фона при климаксе;
- Гемодинамические гипертонии. При поражении крупных сосудов и сердца может возникать симптоматическая АГ: коарктация аорты, ишемия, застой кровообращения, клапанная недостаточность, аритмии и прочие нарушения;
- Нейрогенные гипертонии. Гипертензии, вызванные патологической активностью нервной системы и заболеваниями мозга: опухоли мозга, воспаления (менингит, энцефалит), травмы, сосудистые нарушения.
Помимо основных причин симптоматической гипертонии, выделяют еще особые причины патологически высокого АД:
- Солевая или пищевая АГ: развивается вследствие избытка употребления соли с пищей, либо в чрезмерном увлечении продуктами, в состав которых входит тирамин — сыр, красное вино;
- Медикаментозная вторичная АГ — развивается при приёме некоторых медикаментов, способных вызывать гипертензию.
2 Патогенез гипертонии
Регулируют АД в организме человека множество систем и факторов. Вот наиболее значимые из них:
- высшие центры нервной системы (гипоталамические),
- система ренин-ангиотензинII-альдостерон,
- симпатоадреналовая система,
- факторы, вырабатывающиеся эндотелием сосудов.
Под воздействием провоцирующих факторов может наступать активация симпатоадреналовой системы, это приводит к выделению адреналина и норадреналина в организме человека. Эти вещества обладают сосудосуживающим действием и повышают кровяное давление за счет сужения сосудов.
Более сложный механизм у системы РААС — ренин-ангиотензин-альдостероновой. Упрощённую схему работы РААС можно представить следующим образом: ренин вырабатывается в специализированных клеток сосудов почек, попадая в кровь, он способствует образованию вещества — ангиотензиногена II, в свою очередь ангиотензиноген II способствует тому, что надпочечники начинают вырабатывать гормон альдостерон.
Ренин-ангиотензин-альдостероновая система (РААС)
Альдостерон задерживает натрий, что способствует притягиванию и задержке воды и повышению объёма внутриклеточной жидкости, избыток альдостерона повышает АД. Кроме стимуляции продукции альдостерона, ангиотензиноген II обладает следующими эффектами: обладает способностью сужать сосуды артерий, активирует симпатическую НС, увеличивает всасывание натрия, формирует чувство жажды. Все эти факторы в совокупности приводят к гипертензии.
Чтобы понимать, как действуют факторы эндотелия сосудов, нужно представлять анатомию сосуда, в частности артерии. Анатомия артерии достаточно сложна: артерия состоит из трёх оболочек: внутренней (она представлена эндотелием), средней (содержит мышечные волокна) и наружной (включает в себя элементы соединительной ткани). Наибольший интерес в механизме развития гипертонии представляет внутренняя оболочка, или эндотелий.
Строение кровеносного сосуда
Эндотелий — это регулятор тонуса сосудов, поскольку он вырабатывает как сосудосуживающие так и сосудорасширяющие факторы. Баланс между этими факторами и обеспечивает нормальный тонус сосудов. Оксид азота, эндотелиальный фактор, простациклин, натрийуретический пептид -C, брадикинин — это вещества, вырабатываемые внутренней оболочкой артерий, способствующие расширению сосудов.
За сужение сосудов отвечают следующие факторы, вырабатываемые эндотелием: эндотелины, ангиотензиноген II, тромбоксан, эндопероксин, супероксид-ион. Если наступает патологическая активность и повышенный выброс в кровяное русло сосудосуживающих веществ, тонус сосудов и артериальное давление повышается.
Механизм развития гипертонии достаточно сложен. Следует отметить, что патогенез гипертонической болезни неразрывно связан с этиологией, т.е. причинными факторами заболевания. Гипертония развивается при взаимодействии генетических факторов, факторов внешней среды и включения основных механизмов патогенеза – активации симпато-адреналовой системы, РААС, нарушения функций эндотелия.
3 Патологическая анатомия сосудов и органов при гипертонии
Органы-мишени при артериальной гипертензии
При гипертонии страдают все сосуды в организме человека и, соответственно, нарушается работа и функция органов, которые эти сосуды кровоснабжают. Страдают от гипертензии сердце, сосуды почек, сосуды головного мозга, сетчатки глаз, периферические артерии организма. Сердце при артериальной гипертензии в медицине называют «гипертоническим». Патологические изменения в «гипертоничеком» сердце характеризуются увеличением мышечной ткани левого желудочка — гипертрофией.
Происходит увеличение в размере кардиомиоцитов — клеток миокарда, развивается фиброз, ишемия, нарушается структура и функция мышцы сердца, что в конечном счёте приводит к развитию сердечной недостаточности. Поражение почек или «гипертоническая нефропатия» развивается постепенно: вначале происходят изменения сосудов в виде спазма, утолщения стенки, сморщивания капилляров, затем развивается склерозирование ткани почек, атрофия канальцев, размеры почек уменьшаются, развивается почечная недостаточность.
Воздействие гипертонии на сосуды сетчатки глаза
Сосуды сетчатки подвергаются изменениям в виде сужения артерий, извитости и расширения вен, утолщения стенок сосудов, может наблюдаться кровоизлияния в сетчатку. Все эти изменения приводят к ухудшению зрения, возможна отслойка сетчатки с угрозой потери зрения. Сосуды головного мозга наиболее чувствительны к высокому давлению, поскольку спазм артерий приводит к кислородному «голоду» мозговой ткани, нарушение сосудистого тонуса приводит к нарушению кровообращения в мозге.
Это имеет негативные последствия для организма, могут развиваться инфаркты мозга, инсульты, что приводит к инвалидизации пациента или к летальному исходу. Понимая патологическую анатомию, происходящую в сосудах, становится понятно, что гипертония «бьёт» по всем системам и органам человеческого организма. И страшны не столько её высокие цифры, сколько последствия.
4 Профилактика гипертонической болезни
Имея представление об этиологии гипертонии и патогенезе, становится очевидно: чтобы не допустить развития гипертонии, на определённые факторы в её развитии способен повлиять и сам человек. Если с генетикой бороться невозможно, то на факторы внешней среды управу найти можно.
Для профилактики данного недуга необходимо бросить курить, употреблять алкоголь, перестать досаливать пищу, а в идеале вовсе отказаться от соли, следить за своим питанием, не допускать переедания и ожирения, вести активный образ жизни, совершать пешие прогулки перед сном. Возможно, соблюдение этих несложных правил станет залогом Вашего здоровья, и Вашим кровяным давлением неизменно будут цифры 120/80.
Артериальная гипертензия
Содержание
Все артериальные гипертензии делятся по происхождению на две группы: эссенциальная (первичная) артериальная гипертензия, ранее называемая гипертоническая болезнь, и симптоматические (вторичные) артериальные гипертензии.
Эссенциальная (первичная) артериальная гипертензия — заболевание неизвестной этиологии с наследственной предрасположенностью, возникает в результате взаимодействия генетических факторов и факторов внешней среды, характеризуется стабильным повышением артериального давления (АД) при отсутствии органического поражения регулирующих его органов и систем.
Этиология артериальной гипертензии
Остается неизвестной. Предполагают, что ведущее значение имеет взаимодействие генетических факторов и факторов внешней среды. Факторы внешней среды: избыточное потребление соли, курение, алкоголь, ожирение, низкая физическая активность, гиподинамия, психоэмоциональные стрессовые ситуации.
Факторы риска развития артериальной гипертензии (АГ): возраст, пол (в возрасте до 40 лет — мужской), курение, ожирение, гиподинамия.
Патогенез артериальной гипертензии
В основе патогенеза АГ лежит нарушение механизмов регуляции, затем присоединяются функциональные и органические нарушения.
Различают следующие механизмы регуляции: гиперадренергический, натрий-объемзависимый, гиперрениновый, кальций-зависимый.
1. Гиперадренергический: увеличение симпатического тонуса, увеличение плотности и чувствительности адренергических рецепторов, активация симпатоадреналовой системы: увеличение ЧСС, увеличение сердечного выброса, увеличение почечного сосудистого сопротивления, общее периферическое сопротивление в норме.
2. Натрий-объемзависимый механизм: задержка натрия и жидкости, связанное с повышенным потреблением соли. В результате, увеличение объема циркулирующей крови, сердечного выброса, общего периферического сопротивления.
3. Гиперрениновый: в связи с увеличением уровня ренина в плазме происходит увеличение ангиотензина 2, затем увеличение алъдостерона.
4. Кальций-зависимый: происходит избыточное накопление цитозольного кальция в гладкой мышце сосудов из-за нарушения трансмембранного транспорта кальция и натрия.
Классификация артериальной гипертензии
Предложено несколько классификаций эссенциальной артериальной гипертензии.
• По степени повышения АД:
I степень: уровни АД 140— 159/90—99 мм рт.ст.;
II степень: 160-179/100-109 мм рт.ст.;
III степень: более 180/110 мм рт.ст.
• По риску развития сердечно-сосудистых осложнений для сценки прогноза:
1) низкий риск: факторы риска отсутствую г, I степень повышения АД — риск осложнений менее 15 % в ближайшие 10 лет;
2) средний риск: 1—2 фактора риска, кроме сахарного диабета, I или II степень повышения АД — 15- 20%;
3) высокий риск: 3 или более факторов, или поражение органов-мишеней, или сахарный диабет, I, II, III степени повышения АД — риск осложнений 20-30%.
4) очень высокий риск: сопутствующие заболевания (инсульты, инфаркт миокарда, хроническая сердечная недостаточность, стенокардия, хроническая почечная недостаточность, расслаивающая аневризма аорты, кровоизлияния наглазном дне), особенно при III степени повышения АД — риск более 30% в ближайшие 10 лет.
Факторы риска: мужской пол старше 50 лет: женский старше 65 лет; курение; ожирение; холестерин (более 6.5 ммоль/л); сахарный диабет; семейный анамнез ранних сердечнососудистых заболеваний; повышение АД свыше 140/90 мм рт.ст.
Поражение органов-мишеней. Сердце: гипертрофия миокарда левого желудочка, сетчатка: генерализованное сужение артерий сетчатки; почки: протеинурия или незначительное повышение уровня креатинина крови (до 200 мкмоль/л); сосуды: атеросклеротические бляшки в аорте или других крупных артериях.
• По стадии (в зависимости от поражения органов-мишеней):
— I стадия. Нет объективных признаков поражения органов-мишеней;
— II стадия. Поражение органов-мишеней, без нарушения их функции.
Сердце: гипертрофия миокарда левого желудочка; сетчатка: сужение артерий сетчатки; почки: протеинурия или незначительное повышение уровня креатинина крови (до 200 мкмоль/л); сосуды: атеросклеротические бляшки в аорте, сонных, бедренных или подвздошных артериях — III стадия. Поражение органов-мишеней с нарушением их функции.
Сердце: стенокардия, инфаркт миокарда, сердечная недостаточность; головной мозг: преходящее нарушение мозгового кровообращения, инсульт, гипертоническая энцефалопатия, сосудистая деменция; почки: повышение уровня креатин на крови (более 200 мкмоль/л), почечная недостаточность; сетчатка: кровоизлияния, дегенеративные изменения, отек, атрофия зрительного нерва; сосуды: расслаивающая аневризма аорты, окклюзии артерий с клиническими проявлениями.
Симптомы артериальной гипертензии
Жалобы: головная боль чаще возникает ночью или рано утром после пробуждения, в области затылка, лба или по всей голове, головокружение, шум в голове, мелькание мушек перед глазами или другие признаки нарушения зрения, боли в области сердца. В анамнезе ранее отмечалось повышение АД или семейный анамнез.
При осмотре больного: нередко встречается ожирение, отмечается гиперемия лица, верхней половины туловища, иногда в сочетании с цианозом.
При аускультации: выявляется акцент 2-го тона сердца на аорте.
Лабораторная и инструментальная диагностика
Лабораторные методы исследования:
— общий анализ крови;
— биохимический анализ крови: холестерин, глюкоза, триглицериды, ЛПВП, ЛПНП, креатинин, мочевина, калий, натрий, кальций;
— общий анализ мочи;
— анализ мочи по Нечипоренко;
— анализ мочи по Зимницкому;
Инструментальные методы исследования.
ЭхоКГ: данный метод исследования позволяет выявить признаки гипертрофии, определит размеры камер сердца, оценить систолическую и диастолическую функции ЛЖ, выявить нарушение сократимости миокарда.
УЗИ почек и надпочечников.
РГ грудной клетки: позволяет оценить степень дилатации ЛЖ.
Суточное мониторирование АД.
Консультация окулиста. Проводится офтальмоскопия глазного дна, позволяющая оценить степень изменения сосудов сетчатки. Выявляют следующие изменения:
1) сужение артериол сетчатки (симптом серебряной проволоки, симптом медной проволоки);
2) расширение вен сетчатки;
3) характерные изменения вен в месте их перекреста с артерией: выделяют следующие степени таких изменений: симптом Салюс 1 — расширение вены наблюдается по обе стороны ее пересечения с артерией;
симптом Салюс 2: вена в месте перекреста образует дугу;
симптом Салюс 3: образуется дугообразный изгиб вены в месте перекреста, в результате чего возникает впечатление «перерыва» вены в месте перекреста;
4) гипертоническая ретинопатия.
Осложнения гипертонической болезни наиболее значимые: гипертонические кризы, геморрагические или ишемические инсульты, инфаркт миокарда, нефросклероз, сердечная недостаточность.
Симптоматическая артериальная гипертензия
Это повышение АД, этиологически связанное с определенным заболеванием органов или систем, участвующих в его регуляции. На их долю приходится около 10% всех артериальных гипертензий.
— Заболевания паренхимы почек: острый и хронический гломерулонефрит (большое значение в дифференциальном диагнозе имеет анализ мочи: протеинурия, эритроцитурия; боли в поясничной области; наличие в анамнезе стрептококковой инфекции), хронический пиелонефрит (в анализе мочи: протеинурия, лейкоцитурия, бактериурия; дизурические расстройства; лихорадка; боли в поясничной области; нормализация АД на фоне антибактериальной терапии), поликистоз почек, поражение почек при системных заболеваниях соединительной ткани и системных васкулитах, гидронефроз, синдром Гудпасчера.
— Реноваскулярные: атеросклероз почечных артерий, тромбозы почечных артерий и вен, аневризмы почечных артерий. Такие АГ отличаются резистентностью к медикаментозному лечению, редким возникновением гипертонических кризов. Решающее значение для диагностики реноваскулярных гипертензий имеет аортография.
— Опухоли почек, продуцирующие ренин.
— Первичный гиперальдостеронизм (синдром Кона): особенности клинических проявлений связаны с гипокалиемией. Возникают олигурия, никтурия, мышечная слабость, преходящие парезы.
— Феохромоцитома. Возникают внезапные гипертонические кризы с выраженной вегетативной симптоматикой, быстрое развитие изменений глазного дна, кардиомегалия, тахикардия, похудание, сахарный диабет или снижение толерантности к глюкозе. Для диагностики необходимо обнаружение катехоламинов или их метаболитов в моче.
— Синдром и болезнь Иценко-Кушинга: для диагностики заболевания необходимо определение содержания 17 кетостероидов и 17 оксикетостероидов в моче, при их повышении следует определить концентрацию кортизола в крови.
• Гемодинамические гипертензии: коарктация аорты (диагностике помогает измерение АД: на плече повышено, на бедре снижено); атеросклероз аорты.
• АГ при беременности.
• АГ, связанные с поражением нервной системы: менингиты, энцефалиты, абсцессы, опухоли головного мозга, интоксикация свинцом, острая порфирия.
• Острый стресс, включая операционный.
• АГ, индуцированные приемом лекарственных препаратов.
• Систолическая АГ при увеличенном сердечном выбросе: недостаточность клапана аорты, синдром тиреотоксикоза, болезнь Педжета; склерозированная ригидная аорта.
Для получения более подробной информации пожалуйста пройдите по ссылке
Консультация по поводу лечения методами традиционной восточной медицины (точечный массаж, мануальная терапия, иглоукалывание, фитотерапия, даосская психотерапия и другие немедикаментозные методы лечения) проводится по адресу: г. Санкт-Петербург, ул. Ломоносова 14,К.1 (7-10 минут пешком от станции метро «Владимирская/Достоевская»), с 9.00 до 21.00, без обеда и выходных.
Уже давно известно, что наилучший эффект в лечении заболеваний достигается при сочетанном использовании «западных» и «восточных» подходов. Значительно уменьшаются сроки лечения, снижается вероятность рецидива заболевания. Поскольку «восточный» подход кроме техник направленных на лечение основного заболевания большое внимание уделяет «чистке» крови, лимфы, сосудов, путей пищеварения, мыслей и др. – зачастую это даже необходимое условие.
Консультация проводится бесплатно и ни к чему Вас не обязывает. На ней крайне желательны все данные Ваших лабораторных и инструментальных методов исследования за последние 3-5 лет. Потратив всего 30-40 минут Вашего времени вы узнаете об альтернативных методах лечения, узнаете как можно повысить эффективность уже назначенной терапии, и, самое главное, о том, как можно самостоятельно бороться с болезнью. Вы, возможно, удивитесь — как все будет логично построено, а понимание сути и причин – первый шаг к успешному решению проблемы!