Диагнозы при гипертонии
Симптомы и диагностика гипертонии, или Как «поймать» невидимого врага?
Гипертония считается одним из самых распространенных и коварных сердечно-сосудистых заболеваний. Как вовремя ее выявить и почему важно сделать это как можно раньше — вы узнаете из этой статьи. По некоторым данным, каждый четвертый житель нашей планеты от 15 до 64 лет страдает от повышенного артериального давления. Главная опасность гипертонии в том, что со временем она может привести к инфаркту и инсульту, длительной потери трудоспособности, инвалидности или даже летальному исходу. Поэтому так важно знать больше о симптомах гипертонии и ее лечении.
«Невидимый убийца», или Что такое гипертония?
Гипертония (другие названия: артериальная гипертония, артериальная гипертензия) — это повышенное артериальное давление. Поставить диагноз «гипертония» может только врач, и о наличии заболевания говорят лишь в том случае, если повышенное давление было зафиксировано как минимум при трех контрольных измерениях. В норме давление может повышаться или понижаться в течение дня и в различных ситуациях (во время занятий спортом оно выше, во время сна — ниже). Но оно должно возвращаться к нормальным показателям — от 100 на 60 до 140 на 90. Если же давление постоянно 140 на 90 или стабильно выше, то говорят о наличии гипертонии.
Причины возникновения
На физиологическом и химическом уровнях повышение давления — это естественная реакция организма на какую-либо опасность или стресс. В критической ситуации в кровь выбрасывается адреналин, сердце начинает работать быстрее, сосуды сужаются, мышцы сокращаются, а давление повышается. Так организм мобилизует свои ресурсы для того, чтобы спастись. Однако в современном мире наше тело испытывает такую стрессовую нагрузку постоянно, из-за чего повышенное давление становится не защитным механизмом, а прямой угрозой.
Регулярные стрессы, переживания, недосыпания, проблемы — все это может привести к повышению давления. Впрочем, врачи называют и другие причины гипертонии: наследственность, избыточный вес или ожирение, нарушения в работе щитовидной железы, почек, дефицит магния в организме, прием некоторых лекарств.
Группа риска
Риск развития гипертонии преследует следующие группы людей:
- те, у чьих родителей наблюдается или наблюдалось повышенное артериальное давление. Чаще всего, это заболевание имеет наследственный характер;
- имеющие лишний вес, ведущие нездоровый/малоподвижный образ жизни;
- страдающие от остеохондроза шейно-грудного отдела и атеросклероза. В этих случаях сосуды сдавливаются, что грозит повышением давления;
- женщины и мужчины в период угасания половой функции (климакс), поскольку гормоны также сильно влияют на давление;
- лица, подверженные постоянным стрессам и нервным перенапряжениям. Во многих случаях гипертония имеет и психологические причины: перегрузки и невыраженные негативные эмоции повышают давление. Чем больше стрессов, тем выше вероятность гипертонического криза. В этом случае самое оптимальное решение — учиться отдыхать и успокаиваться;
- имеющие повышенный уровень холестерина в крови;
- больные сахарным диабетом;
- курящие.
Мужчины чаще, чем женщины, страдают от гипертонии, а самые высокие показатели распространенности наблюдаются у людей старше 50 лет. Именно в этом возрасте происходят гормональные изменения, двигаться мы начинаем все меньше, вес растет, а накопленные за годы жизни переживания не дают покоя. В группу риска попадают мужчины старше 55 лет и женщины старше 65. Но стоит помнить, что гипертония не имеет возрастных ограничений, и страдать от повышенного давления могут даже совсем молодые люди.
Возможные осложнения
Гипертония опасна осложнениями и последствиями, к которым она может привести. К сожалению, нередко эти последствия фатальны. Вот только некоторые из них:
- развитие атеросклероза;
- сердечная недостаточность;
- инфаркт миокарда;
- инсульт;
- хроническое нарушение мозгового кровообращения;
- заболевания почек (почечная недостаточность);
- ухудшение зрения;
- осложнения сахарного диабета;
- метаболический синдром;
- эректильная дисфункция.
Некоторые из этих серьезных заболеваний могут приводить к лишению трудоспособности, инвалидности и даже к смерти. Именно поэтому важно знать симптомы гипертонии и постараться обнаружить ее еще на начальной стадии.
Симптомы гипертонии
Коварство гипертонии не только в осложнениях, к которым она приводит, но зачастую и в скрытом ее течении. Как правило, первые симптомы гипертонии не вызывают опасения, часто люди не обращают на них внимания, предполагая, что они просто переутомились или немного простыли. Усталость, вялость, мушки в глазах, тошнота, регулярные головные боли — все это должно настораживать. Уже при появлении данных симптомов стоит начать регулярно мерить давление. Если оно стабильно высокое, немедленно обратитесь к врачу! Именно так проявляет себя гипертония первой степени.
Также должны насторожить следующие симптомы:
- потливость;
- покраснения лица;
- набухание рук;
- отеки по утрам;
- одутловатость лица;
- ухудшение памяти.
Первая степень считается легкой, а давление колеблется в пределах 140–159/90–99. При своевременном обращении к врачу и лечении можно добиться порой полного выздоровления, если изменить образ жизни.
При гипертонии второй степени давление повышается уже до 160–179/100–109. На этом этапе гипертония уже дает о себе знать:
- мучительными головными болями;
- головокружениями;
- болями в области сердца.
Вторая степень гипертонии опасна тем, что начинают страдать органы, в особенности — глаза. Возрастает риск инсульта. Одним изменением образа жизни ситуацию уже не исправить, требуется прием лекарств, назначенных врачом.
Третья степень гипертонии представляет уже очень серьезную угрозу жизни, поскольку сосуды испытывают колоссальную нагрузку, и в сердечной системе происходят необратимые последствия. Давление повышается до 180/110. При этой степени гипертонии могут развиваться инфаркт миокарда, стенокардия, сердечная недостаточность, аритмия и другие заболевания. При второй и третьей степени также серьезную угрозу жизни представляет гипертонический криз, при котором обостряются все симптомы гипертензии и резко повышается нижнее давление. В этом состоянии наблюдаются сильные головные боли, головокружения, тошнота и рвота.
Диагностика заболевания
В связи с опасностью последствий гипертонии и некоторой сложностью ее самостоятельного выявления на начальной стадии очень важной представляется грамотная и своевременная диагностика заболевания. Что рекомендуется сделать для постановки точного диагноза? В первую очередь это, конечно, измерение давления, а также исследование так называемых органов-мишеней.
Измерение артериального давления
Измерение давления можно проводить и самостоятельно (при наличии электронного тонометра). Однако для постановки диагноза врач может использовать СМАД — метод суточного мониторинга артериального давления. Для этого на поясе пациента устанавливают портативный прибор, на плече — манжету. В определенные моменты времени манжета будет раздуваться, а прибор — фиксировать давление. Днем давление регистрируется каждые 10–15 минут, ночью — каждые полчаса. Измерения проводятся в естественных и привычных для человека условиях.
Анализы мочи и крови
Для диагностики гипертонии также необходимо сдать анализы крови и мочи (на определение уровней гемоглобина, гематокрита, калия, кальция, глюкозы, креатинина; липидного спектра крови, включая уровень холестерина ЛПВП, ЛПНП и триглицеридов).
Оценка работы сердца
Существует несколько методов оценки работы сердечной мышцы.
Физикальная диагностика предполагает исследование сердечной мышцы при помощи фонендоскопа. Врач «прослушивает» сердце, выявляет шумы, нарушение ритма. По результатам физикальной диагностики назначает ЭКГ.
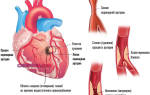
ЭКГ, или электрокардиограмма , — это тоже оценка работы сердечной мышцы, только более детальная. Такое исследование позволяет вовремя выявить возможные изменения и максимально полно проанализировать работу сердца за определенный промежуток времени. Исследование сердца также можно проводить при помощи ультразвуковых волн или эхокардиографии, которая выявляет состояние сердечных клапанов, толщину стенок, наличие дефектов.
Еще одно эффективное ультразвуковое исследование — допплерография, помогающее определить состояние прохождения крови по сосудам.
И наконец, рентгенологический метод — артериография — оценивает состояние артериальных стенок, выявляет атероматозные бляшки, дефекты артерий и т.д.
Осмотр глазного дна
Глаза, как и сердце, считаются органом-мишенью при гипертонии, поэтому при диагностике повышенного давления проводится осмотр глазного дна у офтальмолога. Как правило, при гипертонии на начальной стадии происходит расширение вен сетчатки глаза и сужение артерии. Эти функциональные изменения имеют обратимый характер: при нормализации давления сосуды приходят в норму.
На второй стадии (при стабильно высоком давлении) происходят уже органические изменения, состояние ухудшается. Появляются микроаневризмы, может случиться кровоизлияние.
На третьей стадии изменяется состояние зрительного нерва, ухудшается острота и поле зрения, нарушаются зрительные функции.
УЗИ почек и надпочечников
В первую очередь проводится оценка работы почек. Из-за повышенного давления в почках гибнут нефроны — клетки, которые ежедневно фильтруют литры крови от шлаков. В конечном итоге это может привести к почечной недостаточности. УЗИ почек помогает выявить: объемные образования в надпочечниках, тяжелые поражения почечной ткани. Также назначают УЗИ почечных артерий.
Итак, даже первые признаки гипертонии — это повод быть более внимательным к своему здоровью и обратиться к врачу, чтобы исключить вероятность серьезного заболевания. Однако только полное исследование поможет сделать выводы о стадии гипертонии и подобрать наиболее эффективное лечение. Будьте здоровы!
Не стоит недооценивать коварность гипертонии – на начальных стадиях болезнь развивается почти незаметно, и многие не придают симптомам особого значения. Однако именно на первой стадии еще можно нормализовать давление и избежать серьезных последствий.
Диагнозы при гипертонии
При отсутствии явной причины повышения артериального давления (АД) (при исключении вторичного характера гипертензии) устанавливается диагноз «гипертоническая болезнь» со всеми уточнениями (факторы риска, вовлечение органов-мишеней, ассоциированные клинические состояния, степень риска).
При выявлении точной причины повышения артериального давления (АД) на первом месте ставится заболевание (например, «хронический гломерулонефрит»), затем «симптоматическая артериальная гипертония» или «симптоматическая артериальная гипертензия» с указанием степени её выраженности и вовлечением органов-мишеней.
Следует подчеркнуть, что повышение артериального давления (АД) у пожилых людей не предполагает симптоматический характер гипертонии, если не выявлена точная причина, (например атеросклероз почечных артерий). Неправомерен диагноз «атеросклеротическая симптоматическая гипертония» при отсутствии доказанных фактов (более подробно об этом см. главу «Артериальные гипертензии у пожилых» в монографии А.С. Галявича «Отдельные артериальные гипертензии». Казань, 2002).
Примерные формулировки диагнозов артериальной гипертензии:
— Гипертоническая болезнь II стадии. Степень 3. Дислипидемия. Гипертрофия левого желудочка. Риск 3 (высокий).
— Гипертоническая болезнь III стадии. Степень 2. ИБС: Стенокардия напряжения II функциональный класс. Риск 4 (очень высокий).
— Гипертоническая болезнь II стадии. Степень 2. Атеросклероз сонных артерий. Риск 3 (высокий).
— Гипертоническая болезнь III стадии. Степень 1. Облитерирующий атеросклероз сосудов нижних конечностей. Перемежающаяся хромота. Риск 4 (очень высокий).
— Гипертоническая болезнь I стадии. Степень 1. Сахарный диабет, тип 2. Риск 3 (высокий).
— ИБС: стенокардия напряжения III ФК. Постинфарктный кардиосклероз (инфаркт миокарда в 2002 году). Гипертоническая болезнь III стадии. Степень 1. ХСН 2 стадия, II ФК. Риск 4 (очень высокий).
Учебное видео по классификации артериальной гипертензии
Когда ставят диагноз гипертония?
Что делать, если врач поставил диагноз — гипертония, но чувствуется всего лишь усталость, головная боль, иногда боль в сердце? Такое состояние люди склонны оправдывать нервным напряжением и переработкой. Заболевание может скрываться за симптомами стресса и усталости, но при этом человек чувствует боль и спазмы в области сердца.
Что такое гипертония?
Гипертония — одно из распространенных заболеваний кровеносной системы. Если болит голова, шумит в ушах, сжимает сердце, преследует слабость и усталость, то это одни из первых признаков появления болезни. С научной точки зрения, гипертоническая болезнь — это скачки кровеносного давления, которые сначала периодические, а потом становятся постоянными. 120 на 80 мм рт. ст. — нормальное кровяное давление для человека, который не страдает сердечно-сосудистыми недугами.
Симптомы болезни
Гипертония распространена среди пожилых людей от 60-ти лет, но может поражать у молодых людей от 20-ти лет, а иногда болеют и подростки. Симптоматика повышенного давления схожа с усталостью, недосыпанием, обычной вялостью и пережитыми стрессами, поэтому гипертензию можно не заметить. Рассмотрим точнее, как проявляется гипертония. Основные проявления гипертонии это:
- Гипертоников часто мучают головные боли.
периодические головокружения;
Вернуться к оглавлению
Когда ставят диагноз гипертензия?
Определить гипертонию точно может только кардиолог. Диагностировать заболевание можно, измерив давление при помощи манжетных аппаратов со стетоскопом или автоматизированными средствами для измерения давления. Однако, одного раза недостаточно, чтобы вычислить является ли первый скачек показателей одним из признаков повышенного давления или это симптом нервного перенапряжения. Чтобы установить проблему точно, пациенту нужно пройти полное обследование по такому алгоритму:
- Провести измерения давлений через некоторые интервалы времени, которые установит врач.
- Пройти ЭКГ.
- Сдать анализы крови и урины, чтобы определить уровни гемоглобина, глюкозы, кальция, калия.
- Проконсультироваться с кардиологом, который прослушает сердца фонендоскопом.
- Оценить состояние после физической нагрузки.
- Пройти рентген сердца и сосудов ― артериографию.
- Осмотреться у офтальмолога. При гипертонии болят глаза, расширяются глазные сосуды.
- Проверить работу надпочечников, почек, УЗИ этих органов.
Вернуться к оглавлению
Важные факты
Мужчины страдают от повышенного давления больше, чем женщины. Гипертонию еще называют «невидимой болезнью», так как она начинает поражать организм человека незаметно. Диагноз ставится только после прохождения комплексного обследования и выявления всех основных признаков гипертензии. После этого врач сможет подобрать адекватные, подходящие препараты для лечения гипертонии.
Как подтверждается диагноз?
Диагноз подтверждается, если пройденные анализы и процедуры показывают, что:
- Гипертония развивается на фоне нарушений в работе сердечно-сосудистой системы.
сердечный ритм сбивается;
Иногда повышенное АД может быть признаком более серьезных болезней сердца, по типу ишемии или предынфарктного состояния. Обычно, врачи еще некоторое время наблюдают за пациентами и их состоянием, периодически замеряют давление, повторно просят сдать анализы, так как одной проверки недостаточно, чтобы определить как саму гипертонию, так и ее степень. Их описание приведено в таблице.
Какие симптомы являются тревожными и когда ставят диагноз гипертония?
Сердечно-сосудистая система организма — сложный механизм, подверженный влиянию различных факторов, среди которых давление. Диагноз «гипертония» ставится только после прохождения комплексного обследования, поскольку скачок уровня АД может быть единичным случаем из-за перевозбуждения нервной системы. Исследования способны показать не только наличие болезни, но и степень ее развития. Это помогает врачу подобрать правильную методику лечения и дать ряд профилактических советов.
Что это такое?
Гипертония — серьезное заболевание, которое характеризуется первоначально нерегулярными, а потом стабильными скачками кровеносного давления до критически высоких отметок. В медицине за нормальный показатель АД принято считать 120/80 мм рт. ст., однако с учетом индивидуальных особенностей организма допускаются вариации в разные стороны. Поэтому при повышении давления выше отметки в 140/90 мм рт. ст. врачи могут поставить диагноз гипертонической болезни. В зависимости от показателей различают несколько стадий заболевания:
- Первая. Диагностируется при повышении уровня до отметки 140/80 мм рт. ст.;
- Вторая. Колебания показаний фиксируются от нормального до максимального 160/100 мм рт. ст.;
- Третья. При давлении выше 170/80 может развиться криз или инфаркт, поэтому предпочтительнее вызвать неотложную помощь.
Вернуться к оглавлению
Причины, которые провоцируют скачок давления
Уровень АД у человека на протяжении жизни может колебаться в разные стороны, однако существует ряд факторов, которые могут спровоцировать стремительный скачок. К ним часто относятся:
Симптомы, характеризующие патологическое состояние
Гипертония — коварное заболевание, которое влечет за собой не только серьезные осложнения, но и обладает скрытым периодом развития. На первоначальных этапах проявления недуга не вызывают у человека настороженности, поскольку очень напоминают симптомы переутомления. Гипертония первой степени обычно редко диагностируется, так как пациент обращается за помощью, когда проявляются серьезные нарушения. К главным проявлениям, на которые стоит обратить пристальное внимание, относятся:
Шум в голове – одно из проявлений болезни.
- помутнение сознания;
- боль и шум в голове;
- неприятные ощущения в грудине;
- скачки давления;
- покраснение кожных покровов;
- отечность конечностей;
- чрезмерное потовыделение.
Вернуться к оглавлению
Постановка диагноза
Вывод о гипертонии делается на основании результатов, которые получены после проведения комплексного исследования организма. Единичного измерения показаний АД недостаточно, чтобы подтвердить или опровергнуть патологию. Так как скачок уровня может произойти вследствие эмоционального перенапряжения, поэтому назначаются такие обследования:
- Замер давления. Контролировать показания человек может самостоятельно, однако чаще прибегают к методике СМАД (суточный мониторинг АД). Это позволяет установить уровень показаний в разный временной период и выявить отклонения.
- Общий анализ крови и урины. Определяется гемоглобин, глюкоза, кальций и калий.
- ЭКГ. Назначается для диагностики работы сердечной мышцы, чтобы вовремя выявить возможные отклонения.
- Осмотр глазного дна. Орган входит в перечень мишеней, которые поражаются при гипертонии, поэтому назначается консультация офтальмолога. При патологическом процессе наблюдается расширение вен и сужение артерии.
- УЗИ почек. Повышенный уровень давления негативно сказывается на почечных клетках, которые отвечают за фильтрацию крови. Впоследствии это может спровоцировать почечную недостаточность.
Вернуться к оглавлению
Когда заболевание подтверждается?
После прохождения назначенных обследований врач на основе полученных результатов может поставить точный диагноз. Гипертоническая болезнь подтверждается, если выявляются скачки сердечного ритма и давления, постоянное расширение и сужение кровеносных сосудов, а в надпочечниках сбивается процесс регуляции необходимых сердцу гормонов. В таком случае врач ставит больного на учет и периодически требует повторного прохождения обследований, поскольку повышенное давление может быть сигналом сердечных патологий.
Эффективное лечение
Гипертоническая болезнь на первоначальном этапе не требует медикаментозной терапии, поскольку проблему можно решить, пересмотрев жизненные привычки и внедрив правильное питание. Если диагностируется высокая степень патологии, то назначаются препараты, контролирующие уровень АД и помогающие поддержать здоровье органов-мишеней. При развитии гипертонического криза больному требуется срочная госпитализация с последующим лечением в стационаре.
Препараты подбираются строго индивидуально, поскольку могут спровоцировать непереносимость организмом некоторых компонентов.
Скачок давления может быть сигналом о начале гипертонической болезни, но и следствием сильного перенапряжения. Поэтому при обращении в поликлинику, врач в первую очередь проводит ряд диагностических процедур. Это помогает проверить состояние органов-мишеней и провести методику СМАД, которая покажет уровень АД на протяжении суток. После этого диагноз подтверждается или опровергается, после чего определяется потребность в дальнейшем курсе лечения.
Какие обследования пройти для выявления гипертонии
Артериальная гипертония встречается в среднем у 30-45% взрослого населения. С возрастом риск развития этого заболевания повышается. Перед врачом и пациентом стоят такие задачи:
- своевременно подтвердить диагноз артериальной гипертензии;
- установить этиологию (если болезнь вторична);
- оценить степень сердечно-сосудистого риска;
- проанализировать поражения органов-мишеней.
Выполнить эти пункты возможно при взаимном плодотворном сотрудничестве. Если пациент обратился к врачу – то должен доверять ему и добросовестно проходить каждое предписанное обследование на гипертонию, соблюдать полученные рекомендации.
Сбор жалоб, наследственного и жизненного анамнеза
Поднятие уровня артериального давления на первых этапах протекает бессимптомно, его выявляют при случайном обследовании. Когда заболевание длится уже какое-то время, проявляются признаки поражения органов-мишеней. Сначала перемены носят оборотный характер (поскольку нарушается только функция), затем повернуть их вспять становится невозможно: стенки сосудов подвергаются перестройке, изменяется структура тканей кровоснабжаемого органа.
Признаки поражения органов-мишеней
Если артериальная гипертензия вызвала функциональные или структурные изменения сосудистой стенки на периферии либо в центрально расположенных органах, это приведет к появлению клинической симптоматики.
- Поражение головного мозга проявляется такими симптомами:
- головной болью – одна из первых жалоб на догоспитальном этапе;
- головокружением;
- транзиторными ишемическими атаками (помутнениями сознания вплоть до обморочных состояний);
- нарушениями чувствительной функции нервных окончаний (онемение, парестезии);
- расстройства движений (преходящая или стабильная потеря контроля над мышцами);
- в крайней степени – признаками инсульта (нарушения кровообращения головного мозга).
- Патологическое влияние гипертензии на сердце проявляется:
- болью за грудиной в результате ишемии миокарда (как вариант – ощущением дискомфорта);
- крайний вариант – острый коронарный синдром (болевые ощущения набирают интенсивность, присоединяется некроз кардиомиоцитов и страх смерти);
- нарушениями частоты и глубины дыхательных движений, возможно субъективное ощущение нехватки воздуха;
- приступами сердцебиения;
- аритмиями;
- обмороками (возникающими из-за систолической дисфункции).
- Влияние повышенного давления на почки проявляется так:
- постоянной жаждой (характерны ночные пробуждения с целью выпить воды);
- никтурия – необходимость просыпаться ночью для мочеиспусканий (при этом объем дневной мочи составляет две трети и меньше от суточного диуреза);
- гематурия – появление эритроцитов в моче (пациент замечает розоватый оттенок отделяемого).
- Симптомы поражения периферических артерий:
- холодная кожа конечностей;
- боль в ногах, которая увеличивается при ходьбе и проходит в состоянии покоя (так называемая перемежающаяся хромота).
- Изменения в дыхательной системе:
- ночной храп;
- стимуляция развития хронических заболеваний легких;
- апноэ (отсутствие дыхания) сна.
Показатели, указывающие на вторичный генез гипертонии
При расспросе больного выясняются такие факты:
- кто-то из членов семьи страдает хронической болезнью почек (поликистозом);
- у пациента были проблемы с почками, частые инфекции мочевыводящих путей, в моче появлялась кровь (эпизоды гематурии);
- больной употреблял такие средства:
- оральные контрацептивы;
- препараты солодки;
- деконгестанты (сосудосуживающие средства от насморка);
- нестероидные противовоспалительные средства (в бесконтрольных количествах);
- амфетамины;
- кокаин;
- присутствовали повторные приступы, сопровождавшиеся повышенным потоотделением, тревогой, учащенным сердцебиением и головной болью (характерно для феохромоцитомы);
- периодически проявляются судороги и мышечная слабость (так манифестирует гиперальдостеронизм);
- симптомы поражения щитовидной железы – тремор, учащенное сердцебиение, гипертермия, присоединение изменений со стороны глаз.
SCORE – оценка риска
Если говорить о международных стандартах, то специалисты разработали модель систематической оценки коронарного риска (SCORE). Она адаптирована под потребности населения в разных регионах. Таблицы существуют в двух видах: для стран с высоким и низким уровнем процента осложнений. Количество баллов помогает оценить вероятность сердечно-сосудистого события со смертельным исходом в ближайшее десятилетие. На результат оценки влияют такие параметры:
- возраст;
- уровень систолического артериального давления;
- пол;
- никотиновая зависимость (курение);
- уровень общего холестерина.
Риск выше рассчитанного у людей с такими особенностями жизненного анамнеза (привычек, ежедневной рутины):
- сидячая работа;
- пассивные виды отдыха;
- центральное ожирение или избыточная масса тела (появление этого симптома в юном возрасте повышает риск сердечно-сосудистого события с неблагоприятным исходом в разы сильнее);
- социальное неблагополучие.
На развитие сердечно-сосудистых заболеваний и гипертонии в частности влияет семейная предрасположенность. Об отягощенной наследственности говорит появление болезней у кровных родственников в возрасте до 65 лет у женщин и 55 – у мужчин.
Осмотр пациента
При первом взгляде на пациента врач может не выявить изменений, особенно на начальной стадии заболевания. Во время криза отмечается покраснение лица, вздутие сосудов на шее. Иногда диагностируют гипертонию только по этому симптому.
Важная часть осмотра – пальпация периферических сосудов: необходимо определить силу и симметричность пульсации в местах прилегания к костным структурам.
Исследование и ощупывание грудной клетки, перкуссия и аускультация легочных полей выявляют сопутствующие заболевания бронхолегочной системы, не связанные с артериальной гипертензией по механизму развития.
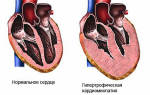
Диагностика границ сердца при развитии гипертрофии миокарда обнаружит их расширение. В таком случае при аускультации выслушивается акцент второго тона над аортой. Впоследствии при ухудшении насосной функции органа и дилатации стенок левого желудочка выявят систолический шум на верхушке из-за относительной митральной недостаточности.
Если повышение артериального давления носит вторичный характер, то в организме пациента заметят первичные отклонения:
- ассиметричная пульсация крупных сосудов – говорит об атеросклерозе у людей пожилого возраста и об аортоартериите, если речь идет о молодых женщинах;
- систолический шум при аускультации почечных артерий (по параректальным линиям, на середине отрезка между мечевидным отростком и пупком) – в молодом возрасте означает вазоренальную гипертензию (фибромышечный стеноз стенок сосудов почек), после 50 лет – атеросклеротическое поражение артерий;
- если артериальное давление на нижних конечностях меньше чем на верхних (в норме – наоборот), это признак коарктации аорты;
- ожирение по абдоминальному типу, круглое лицо, стрии (белые или багровые полосы на теле), угри, признаки гирсутизма (избыточного роста волос) – симптомы синдрома Иценко-Кушинга.
Оценка физического развития
Оценивают вес и рост пациента. На основании полученных данных рассчитывают индекс массы тела (ИМТ) по формуле:
ИМТ = масса тела (кг)/рост (м)²
У детей и подростков адекватность соотношения роста и веса определяют с помощью графиков и перцентильных таблиц.
Эти расчеты важны для определения риска развития сердечно-сосудистых заболеваний: