История болезни бронхиальная астма ибс сердечная астма гипертония
История болезни по терапии: ИБС, стабильная стенокардия напряжения, III функциональный класс; мерцательная аритмия; хроническая сердечная недостаточность IIБ стадии, IV функциональный класс. -2) Осложнение основного заболевания – перенесенный ишемический инсульт (1989 год); хроническая дисциркуляторная энцефалопатия -3) Фоновые заболевания – гипертоническая болезнь III стадии, 4 группа риска; неактивный ревматизм, сочетанный митральный порок с преобладанием недостаточности. -4) Сопутствующие заболевания – бронхиальная астма, желчекаменная болезнь, мочекаменная болезнь, ХОБЛ, диффузный узловой зоб
Клинический диагноз:
- Основное заболевание – ишемическая болезнь сердца, стабильная стенокардия напряжения, III функциональный класс; мерцательная аритмия; хроническая сердечная недостаточность IIБ стадии, IV функциональный класс.
- Осложнение основного заболевания – перенесенный ишемический инсульт (1989 год); хроническая дисциркуляторная энцефалопатия
- Фоновые заболевания – гипертоническая болезнь III стадии, 4 группа риска; неактивный ревматизм, сочетанный митральный порок с преобладанием недостаточности.
- Сопутствующие заболевания – бронхиальная астма, желчекаменная болезнь, мочекаменная болезнь, ХОБЛ, диффузный узловой зоб.
ПАСПОРТНЫЕ ДАННЫЕ
- Фамилия, имя, отчество – ******** ********* ********.
- Возраст – 74 лет (год рождения 1928).
- Пол – женский.
- Национальность – русская.
- Образование – среднее.
- Место работы, профессия – пенсионер с 55 лет, ранее работала технологом.
- Домашний адрес: ул. *********** д. 136, кв. 142.
- Дата поступления в клинику: 4 октября 2002 года.
- Диагноз при поступлении – ревматизм, неактивная фаза. Сочетанный митральный порок. Кардиосклероз. Пароксизмальная мерцательная аритмия. Гипертоническая болезнь III стадии, 4 группа риска. Сердечная недостаточность IIА по левожелудочковому типу. Хроническая дисциркуляторная энцефалопатия.
ЖАЛОБЫ ПРИ ПОСТУПЛЕНИИ
Больная жалуется на одышку, особенно в горизонтальном положении, на выраженную слабость, разлитую головную боль, дискомфорт в области сердца, перебои в работе сердца, на периодические, приступообразные, неинтенсивные колющие боли в области сердца, возникающие в спокойном состоянии, иррадиирующие в левое плечо. Одышка облегчается в положении «сидя». При ходьбе одышка усиливается, боли в области сердца возникают чаще.
ИСТОРИЯ НАСТОЯЩЕГО ЗАБОЛЕВАНИЯ
Считает себя больной с 1946 года, когда ей было 18 лет. После ангины развился ревматизм, который проявлялся интенсивными болями в крупных суставах, припухлостью, резким затруднением движений. Лечилась в 3-й городской больнице, получала салициловую кислоту. В 1946 году поставлен диагноз: недостаточность митрального клапана 1-й степени. В 1950 году, в возрасте 22 лет – повторная ревматическая атака после перенесенной ангины. Ревматическая атака сопровождалась резкой суставной болью, нарушением функции суставов, припухлостью пораженных суставов (локтевые, тазобедренные). В 1954 году перенесла тонзиллэктомию. С 1972 года (возраст 44 года) больная отмечает регулярные повышения артериального давления (АД) до 180/100 мм Hg, временами до 210/120 мм Hg. В 1989 году – инсульт. Принимала гипотензивные препараты, в том числе в 1989-2000 гг. клофелин. С 1973 года страдает хронической пневмонией; с 1988 года – бронхиальная астма; развилась аллергия на запахи. С 1992 поставлен диаг-ноз желчекаменная болезнь, от операции отказалась. В последние 3 года жалобы на одышку. За 4 дня до госпитализации одышка усилилась.
ИСТОРИЯ ЖИЗНИ БОЛЬНОГО
Родилась в Воронежской области в семье колхозников. Условия быта в детстве были тяжелые. Росла и развивалась в соответствии с возрастом. Работала сначала учителем начальных классов, затем технологом, сначала в г. Боброве, потом в Хабаровском крае, затем в Воронеже. Работа была связана с аммиаком. Психологическая атмосфера в коллективе была доброжелательная, конфликты возникали редко.
Не курит, употребление алкоголя – умеренное, употребление наркотиков отрицает. В течение 11 лет (1989-2000 гг.) регулярно принимала клофелин в связи с гипертонической болезнью.
В детстве часто болела простудными заболеваниями и ангинами. В возрасте 18 лет – ревматизм с поражением митрального клапана сердца. С 1972 года (возраст 44) – гипертоническая болезнь, с 1973 года – хроническая пневмония, с 1978 года – бронхиальная астма, с 1988 года – аллергия на запахи. 1989 год – перенесла инсульт. С 1953 по 1990 год отмечала колющие боли в области сердца. 1992 год – желчекаменная болезнь. С 1994 года – инвалид II группы. 1996 год – мерцательная аритмия. В последние два года отмечает снижение массы тела на 10 кг. В 1997 году диагностирована мочекаменная болезнь, кисты в почках, отмечала боли в обеих почках, иррадиирующие в обе ноги. В 2000 году обнаружен узловой зоб. Принимала мерказолил, калия йодид, L-тироксин. Прекратила лечение, так как отмечала ухудшение от проводимой терапии.
Туберкулез, болезнь Боткина, венерические заболевания у себя и родственников отрицает. Аллергия на антибиотики. Мать умерла в возрасте 51 года (со слов больной, вероятно, инсульт), отец умер в 73 года, страдал гипертонической болезнью.
Замужем с 22 лет. Менструации начались в 15 лет, регулярные. Беременностей – 7, родов – 2, искусственных абортов – 5. Беременности протекали спокойно, угрозы прерывания беременности не было. Менопауза с 48 лет. Отмечает увеличение частоты и степени подъема артериального давления после менопаузы.
НАСТОЯЩЕЕ СОСТОЯНИЕ ПАЦИЕНТА
Общий осмотр.
Состояние пациента средней тяжести. Сознание ясное. Положение больной активное, но она отмечает, что в горизонтальном положении и при ходьбе усиливается одышка, поэтому большую часть времени проводит в положении «сидя». Выражение лица спокойное, однако, отмечается «митральный» цианоз губ. Тип телосложения нормостенический, больная умеренного питания, однако, она отмечает, что за последние два года похудела на 10 кг. В молодости и в зрелом возрасте имела избыточную массу тела. Рост – 168 см, вес – 62 кг. Индекс массы тела – 22.
Цвет кожных покровов бледный, с желтоватым оттенком. Тургор кожи снижен, имеется избыток кожи, что свидетельствует о снижении массы тела. Кожа морщинистая, особенно на кистях. Волосяной покров развит умеренно, усилен рост волос на верхней губе.
Отмечаются несильно выраженные отеки ног, постоянные, уменьшаются после приема фуросемида. На правой ноге имеется плохозаживающая рана, полученная в результате бытовой травмы.
Пальпируются подчелюстные лимфатические узлы, умеренноплотные, безболезненные, размером с горошину, подвижные, не спаяны между собой и с окружающими тканями. Кожа над ними не изменена. Другие периферические лимфатические узлы не пальпируются.
Мышечная система развита в соответствии с возрастом, отмечается общая гипотрофия мышц, сила и тонус мышц снижены. Болезненности и дрожания мышц не выявлено. Голова и конечности обычной формы, позвоночник деформирован, заметна асимметрия ключиц. Суставы подвижны, безболезненны при пальпации, кожные покровы в области суставов не изменены.
Температура тела – 36,5° С.
СИСТЕМА ОРГАНОВ КРОВООБРАЩЕНИЯ
Грудная клетка в области сердца выпячена («сердечный горб»). Верхушечный толчок пальпируется в пятом межреберье по левой сосковой линии, определяется диастолическое дрожание. Сердечный толчок не пальпируется. Симптом Мюссе – отрицательный.
Перкуссия сердца: границы относительной тупости сердца – правая – по правому краю грудины, верхняя – в третьем межреберье, левая – по среднеключичной линии. Ширина сосудистого пучка – 5 см во втором межреберье. Длинник сердца – 14 см, поперечник сердца – 13 см.
Аускультация сердца. Тоны сердца ослаблены, резко ослаблен I тон. Определяется акцент II тона над аортой. Слышен систолический шум во всех точках аускультации. Лучше всего систолический шум выслушивается на верхушке. Частота сердечных сокращений (ЧСС) – 82 уд/мин. Частота пульса (Ps) – 76 уд/мин. Дефицит пульса (pulsus defficiens) – 6. Пульс неритмичный, полный, удовлетворительного наполнения. АД=150/85 мм Hg на правой руке, АД=140/80 на левой руке.
СИСТЕМА ОРГАНОВ ДЫХАНИЯ
Нос правильной формы, пальпация придаточных пазух безболезненна. Гортань при пальпации безболезненная. Форма грудной клетки нормальная, симметричная имеется незначительное выпячивание в области сердца. Тип дыхания – грудной. Частота дыхательных движений (ЧДД) – 24 в минуту. Дыхание ритмичное, поверхностное. Выраженная одышка, усиливающаяся в горизонтальном положении и при ходьбе. Грудная клетка резистентная, целостность ребер не нарушена. Болезненности при пальпации нет. Межреберные промежутки не расширены. Голосовое дрожание усилено.
При перкуссии определяется притупление перкуторного звука в нижних отделах легких: по лопаточной линии на уровне IX ребра слева и на уровне VII ребра справа. В остальных участках легких – ясный легочный звук. Данные топографической перкуссии: нижняя граница правого легкого по среднеключичной линии – 6 ребро, по средней подмышечной линии – 8 ребро, по лопаточной линии – 10 ребро; нижняя граница левого легкого по среднеключичной линии – 6-е межреберье, по средней подмышечной линии – 8 ребро, по лопаточной линии – 10 ребро (притупление). Ширина полей Кренига – 5 см.
При аускультации выслушивается бронховезикулярное дыхание, слышны мелкопузырчатые хрипы, в нижних отделах правого легкого дыхание ослаблено.
СИСТЕМА ОРГАНОВ ПИЩЕВАРЕНИЯ
Слизистая оболочка полости рта и глотки розовая, чистая. Язык влажный со светлым налетом, вкусовые сосочки хорошо выражены. Зубной ряд не сохранен, многие зубы отсутствуют. Губы цианотичны, углы губ без трещин. Передняя брюшная стенка симметрична, участвует в акте дыхания. Форма живота: «лягушачий» живот, что свидетельствует о наличии свободной жидкости в брюшной полости. При перкуссии боковых отделов живота выявляется незначительное притупление перкуторного звука. Видимая перистальтика кишечника, грыжевые выпячивания и расширения подкожных вен живота не определяются. При пальпации напряженности и болезненности мышц нет, брюшной пресс развит умеренно, расхождение прямых мышц живота отсутствует, пупочное кольцо не увеличено, симптом флюктуации отсутствует. Симптом Щеткина-Блюмберга отрицательный.
Нижний край печени безболезненный, выступает на 4 см из-под реберной дуги. Размеры печени по Курлову 13см, 11 см, 9 см. Селезенка пальпаторно не определяется. Болезненность в точке проекции желчного пузыря – положительный симптом Захарьина. Симптомы Георгиевского-Мюсси, Ортнера-Грекова, Мерфи – отрицательные.
СИСТЕМА МОЧЕОТДЕЛЕНИЯ
При осмотре поясничной области припухлости, выбухания не выявлено. Почки не пальпируются. Симптом Пастернацкого отрицательный с обеих сторон. Половая система – без особенностей.
ЭНДОКРИННАЯ СИСТЕМА
Щитовидная железа не визуализируется. Пальпаторно определяется перешеек 5-7 мм и отмечается увеличение обеих долей железы. В левой доле щитовидной железы пальпируются узлы. Форма глазных щелей обычная, пучеглазия нет. Наличие усиленного роста волос на верхней губе.
НЕРВНАЯ СИСТЕМА И ОРГАНЫ ЧУВСТВ
Сознание ясное. Память на настоящие события снижена. Сон неглубокий, часто просыпается ночью из-за усиления одышки в горизонтальном положении. Расстройств речи нет. Координация движений нормальная, походка свободная. Рефлексы сохранены, судороги и параличи не обнаружены. Зрение – левый глаз: катаракта, зрение отсутствует; правый глаз: миопия средней степени, зрение снижено. Слух снижен. Дермографизм – белый, быстро исчезающий.
ПРЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ
Ишемическая болезнь сердца, аритмический вариант. Мерцательная аритмия. Стенокардия напряжения II ФК, хроническая сердечная недостаточность IIБ стадии, IV функциональный класс. Гипертоническая болезнь III степени, 4 группа риска, неактивный ревматизм, стеноз и недостаточность митрального клапана.
ПЛАН ОБСЛЕДОВАНИЯ
Общий анализ крови, биохимический анализ крови, общий анализ мочи, ЭКГ, Эхо-КГ, анализ мочи по Нечипоренко, фонокардиография, холтеровское мониторирование, исследование ТТГ крови, осмотр окулиста.
Полную версию истории болезни по терапии вы можете скачать здесь.
Гипертоническая болезнь 2-ой стадии и бронхиальная астма
Порядок объективного и субъективного обследования больного с подозрением на гипертоническую болезнь. Рекомендации по медикаментозному и не медикаментозному лечению гипертонической болезни (2-ой стадии, 3-ей степени, умеренной формы) и бронхиальной астмы.
Подобные документы
Изучение жалоб, истории жизни больного и анамнеза заболевания. Установление диагноза на основе анализа состояния основных органов и систем, данных лабораторных и инструментальных методов исследования. План лечения стенокардии и гипертонической болезни.
история болезни, добавлен 16.01.2013
Анамнез жизни и жалобы больного при поступлении. Сравнительная и топографическая перкуссия легких и органов кровообращения. Обоснование диагноза на основе исследований: гипертоническая болезнь II стадии, ожирение I степени. План и методы лечения.
история болезни, добавлен 27.03.2012
Бронхиальная астма и причины ее возникновения. Аллергены неинфекционной природы, растительного, животного и искусственного происхождения. Стадии течения астматического статуса. Симптомы и лечение болезни. Алгоритм неотложной помощи при приступе астмы.
презентация, добавлен 31.10.2011
Обоснование диагноза гипертонической болезни и атеросклероза коронарных артерий на основании результатов обследования основных органов и систем больного, лабораторно-инструментальных данных. План терапевтического лечения, выбор лекарственных препаратов.
история болезни, добавлен 05.11.2014
Жалобы, предъявляемые больной. История болезни, семейный анамнез. Данные обследования. Диагностирование и лечение гипертонической болезни III степени, III стадии, IV группы риска с осложнениями: гипертонический криз I типа и сахарный диабет II типа.
история болезни, добавлен 07.09.2011
Общее описание и признаки стабильной стенокардии напряжения, характерные для нее жалобы больного. Этапы обследования и необходимые анализы в стационаре. Построение предварительного диагноза и его обоснование. Исследование больного с анализом результатов.
история болезни, добавлен 28.10.2009
Анамнез жизни и заболевания, механизм развития заболевания. Паспортные данные и жалобы больного на момент курации. Диагностика гипертонической болезни. Составление плана обследования пациента. Данные лабораторных исследований. Назначение курса лечения.
история болезни, добавлен 31.10.2013
Установление диагноза гипертонической болезни на основании жалоб больного, анамнеза заболевания, данных лабораторных и функциональных исследований. Факторы, способствующие развитию болезни. Назначение медикаментозной терапии, прогноз в отношении жизни.
история болезни, добавлен 04.04.2016
Особенности диагностики бронхиальной астмы. Основные жалобы больного при поступлении. Сопутствующие заболевания и осложнения. Анализ общего состояния. План обследования для уточнения диагноза. Данные лабораторных и инструментальных методов обследования.
история болезни, добавлен 15.09.2015
Жалобы больного при поступлении на стационарное лечение. Обследование основных органов и систем пациента, данные лабораторных и инструментальных исследований. Постановка диагноза: гипертоническая болезнь 3 стадии, гипертонический криз. Методы лечения.
История болезни по пропедевтике (сердечная астма)
Образование: 8 классов
Место работы: пенсионер
Место жительства: г. Благовещенск, ул. Комсомольская 42 кв. 14
Дата поступления: 21. 04. 03.
Дата курации: 22. 04.03.
Жалобы в день поступления: на давящие, сжимающие, интенсивные боли за грудиной, иррадиирующие в левую руку и лопатку, при незначительной физической нагрузке или при ходьбе на 100 метров; одышку инспираторного характера в покое, сердцебиение; отёки и тяжесть в ногах; приступы удушья ночью; распирающую головную боль в затылочной области.
Жалобы в день курации: на инспираторную одышку в покое и при незначительной физической нагрузке.
Больным себя считает с1990 года, когда появились умеренные боли за грудиной и одышка при интенсивной физической нагрузке, с этого же времени отмечает повышение артериального давления до 160/100 мм.рт.ст. Ухудшение состояния в течении 2 лет, появились давящие боли за грудиной, одышка при минимальной физической нагрузке, отёки на ногах. В 2002 году вышеперечисленные симптомы усилились. В 2003 году с этими жалобами обратился в 4 поликлинику, откуда направлен в кардиологическое отделение 1 городской больницы.
Лечение в стационаре эффективное. Жалобы на одышку при незначительной физической нагрузке.
Родился в 1934 году на Украине, в Запорожье, вторым ребёнком в семье. Развивался в удовлетворительных условиях, в умственном и физическом развитии от сверстников не отставал. Закончил 8 классов средней школы. Работать начал в 18 лет строителем-отделочником . На пенсии с 1990 года.
Курил с 18 лет по 20 сигарет в сутки. С 2002 года не курит. Алкоголем и наркотиками не злоупотребляет. Тяжёлыми заболеваниями в детстве не болел. В 1985 году выполнена аппендэктомия, в 2002 выполнена операция по поводу рожи левой голени.
Наследственность отягощена – у матери отмечалось стойкое повышение артериального давления.
Контакты с больными туберкулёзом и венерическими заболеваниями отрицает, болезнью Боткина не болел.
Аллергических реакций в виде сыпи, покраснения, зуда на введение медикаментов и переливание крови нет.
Общее состояние средней тяжести, положение активное, сознание ясное, поведение адекватное. Телосложение гиперстеническое, рост: 171 см., вес: 105 кг. Питание регулярное, полноценное.
Кожные покровы цианотичные, акроцианоз, слизистые чистые. Ногти не изменены.
Подкожная клетчатка сильно выражена. Отмечается пастозность голеней. Лимфоузлы не пальпируются. Щитовидная железа не увеличена. Кости и суставы без видимых изменений, активные и пассивные движения в полном объёме.
Дыхание через нос не затруднено. Миндалины не увеличены. Грудная клетка конусовидной формы. Тип дыхания брюшной. Лопатки и ключицы без видимых изменений, расположены симметрично. Позвоночник без видимых изменений. Над- и подключичные ямки незначительно выражены. Ход рёбер умеренно косой, эпигастральный угол = 90 0 . Вспомогательная мускулатура в акте дыхания не участвует. Частота дыхания 18/мин.
По всем точкам проводится с одинаковой силой.
Топографическая перкуссия лёгких.
Высота стояния верхушек.
По передней поверхности: справа – 4 см.
По задней поверхности: справа – на уровне 7 шейного позвонка
слева – на уровне 7 шейного позвонка
Сравнительная перкуссия лёгких.
При перкуссии по всем точкам звук ясный лёгочный, во 2 межреберье слева по линии, между l. parasternalis и l. medioclavicularis звук несколько короче из-за близости сердца.
Гамма звучности по передней и задней поверхности не изменена.
Активная подвижность нижнего лёгочного края.
По передней поверхности над гортанью и ярёмной ямкой выслушивается ляринготрахеальное дыхание; в точках аускультации над лёгкими дыхание везикулярное 3:1.
По боковой поверхности в точках аускультации дыхание везикулярное 3:1.
По задней поверхности в области 7 шейного позвонка и на уровне 3 грудного позвонка дыхание ляринготрахеальное; в точках аускультации над лёгкими дыхание везикулярное 3:1.
Во всех точках выслушивается с одинаковой интенсивностью, не изменена.
При объективном исследовании органов дыхательной системы патологии не выявлено.
Видимой пульсации шейных сосудов нет. Пульсация сонных артерий, определяемая пальпаторно, выражена умеренно. Пульсация на периферических сосудах сохранена.
Верхушечный толчок визуально не определяется. Пальпаторно: на 2 см. кнаружи от левой срединоключичной линии, разлитой, слабый, низкий, слаборезистентный.
Толчок правого желудочка, сердечный толчок, эпигастральная пульсация не определяются. Диастолическое и систолическое дрожание отсутствуют.
Границы относительной тупости сердца: правая – 5 межреберье, на 1 см. кнаружи от правого края грудины; верхняя – середина 3 ребра; левая – на 2 см. кнаружи от l. medioclavicularis sinistra Границы абсолютной тупости сердца: правая – по левому краю грудины в 4 межреберье; верхняя – нижний край 4 ребра справа; левая – на 2 см. кнаружи от l. medioclavicularis sinistra
Поперечник: истинный 16 см. , должный 13,1 см.
Длинник : истинный 15 см. , должный 14,1 см.
Ширина сосудистого пучка 5 см.
Ритм правильный, тоны приглушены, шумов нет.
Верхушка сердца: ослабление 1 тона из-за дилатации левого желудочка и ослабления мышечного компонента 5 межреберье у правого края грудины: 1 тон преобладает над 2 тоном, он громкий, продолжительный, 2 тон тихий, короткий, высокий 2 межреберье справа: акцент 2 тона над аортой, он громче, чем над лёгочной артерией; 2 тон продолжительнее, чем 1 тон. 1 тон тихий и короткий 2 межреберье слева: 2 тон громкий, продолжительный, преобладает над 1 тоном, который тихий и короткий точка Боткина – Эрба: шумов нет, 2 тон преобладает над 1 тоном, он громче, продолжтительнее
Артериальное давление: 150/80 mm. Hg
Пульс: 70 ударов в минуту, regularis, plenus, magnus, tardus, durus.
При объективном исследовании органов системы кровообращения обнаружены признаки гипертрофии и дилатации левого желудочка на фоне стойкого и длительного повышения артериального давления: смещение верхушечного толчка и левой границы относительной тупости сердца влево, ослабление 1 тона на верхушке, акцент 2 тона над аортой, свидетельствующий о повышении артериального давления.
Язык влажный, слегка обложен белым налётом, сосочки выражены, на верхней челюсти имеются 2 кариозных зуба. Слизистая рта розовая, чистая.
Живот увеличен за счёт подкожножировой клетчатки, мягкий, безболезненный, расхождения прямых мышц живота нет, левая и правя половины живота симметричны, равномерно участвуют в акте дыхания. Видимой перистальтики нет.
В правой подвздошной области имеется старый послеоперационный рубец, размером 16 на 1 см.
Глубокая методическая скользящая пальпация по Образцову-Стражеско
Сигмовидная кишка пальпация в виде плотного цилиндра размером около 2 см. , поверхность гладкая, подвижная, безболезненная, неподвижная, без урчания Слепая кишка пальпируется в виде цилиндра диаметром около 3 см. , безболезненная, неподвижная Нижняя граница желудка: методом перкуссии на 5 см. выше пупка; методом аускультативно-пальпаторным на 5 см. выше пупка; методом пальпации на 5 см. выше пупка; методом выявления «шума плеска» не определяется Пилорический отдел желудка пальпируется в виде тонкого цилиндра до 1 см. в диаметре, подвижный, безболезненный Поперечно-ободочная кишка пальпируется в виде цилиндра до 2 см. в диаметре, безболезненная, поверхность гладкая Печень при пальпации гладкая, безболезненная не выступает из-под рёберной дуги. Размеры по Курлову: 10*9*8 см. Селезёнка не пальпируется, длинник 6 см. , поперечник 5,5 см. Верхняя граница на уровне 9 ребра, нижняя на уровне 10 ребра, передне-нижняя не выступает из-за l. cstoarticularis Поджелудочная железа не пальпируется
При объективном исследовании органов пищеварительной системы патологии не выявлено.
При осмотре область почек без видимых изменений. Почки не пальпируются. Симптом Пастернацкого отрицательный с обеих сторон. Диурез нормальный (дневной преобладает над ночным), безболезненный.
При объективном исследовании органов мочевыделительной системы патологии не выявлено.
Дополнительные методы исследования
На ЭКГ выявлены признаки гипертрофии и дилатации левого желудочка, с явлениями перегрузки: Левограмма R1>R2>R3 Увеличение амплитуды R в V5, V6 Увеличение амплитуды S в V1, V2 Смещение переходной зоны в V2 Депрессия ST в 1, avl, V5, V6 Отрицательный T в 1, avl, V5, V6 Увеличение времени внутреннего отклонения в V5, V6 более 0,05 сек. ЭхоКГ – при исследовании выявлена гипертрофия и дилатация левого желудочка, отмечаются удлинение фазы изометрического сокращения, уменьшение индекса напряжения миокарда, удлинение механической систолы R-исследование – во всех проекциях выявлены явления гипертрофии и дилатации левого желудочка ФКГ – на верхушке определяется ослабление 1 тона, над аортой определяется усиление 2 тона Исследование глазного дна определило следующие признаки гипертонической болезни: ангиопатия, сужение артерий, расширение вен, симптом Твиста; ангиосклероз (симптом «медной проволоки», симптом «серебряной проволоки»,симптом Салюса-Гуна), ретинопатия – геморрагия и плазморрагия в сетчатку, отёк сетчатки, нейроретинопатия – отёк соска зрительного нерва Клинический анализ крови:
История болезни
ИБС: стенокардия напряжения , III Ф.К., ХСН II Б cтадия, III Ф.К.
Гипертоническая болезнь III стадия, достигнутая 1 степень, риск 4. (ИБС, ГЛЖ, ожирение, возраст).
Атеросклероз. Атеросклероз аорты и ее ветвей.
Бронхиальная астма, смешанная форма, средней степени тяжести, ремиссия. ДН-0 SpO2 — 97%.
Cахарный диабет 2 тип, впервые выявленный в рамках метаболического синдрома.
Абдоминальное ожирение I степени.
Место жительства: Благовещенский район с. Леньки
Место работы: Пенсионерка
Группа крови: В (II), Rh +
Лекарственная непереносимость: пенициллин
Гемотрансфузии: не было
Дата поступления в больницу: 26.03.15. г.
Время курации: с 26 марта 2015 по 3 апреля 2015г
При поступлении на:
Периодические приступообразные боли за грудиной, имеют сжимающий жгучий характер, иррадиирующие в левое плечо и в левую лопаточную область, возникающие при нервно-психической и физической нагрузках (волнение, подъём по лестнице на 5 ступеней, ходьбе по ровной местности в умеренном темпе на расстояние до 10 м.), длится около 5-7 мин. приступ купируется сублингвальным приемом нитроглицирина 1-2 таб. Периодические головная боль, мелькание «мушек» перед глазами на фоне повышения АД до 150 /100мм. рт.ст. Одышка возникает на выдохе в покое, усиливается в горизонтальном положении, купируется Беротеком ингаляционно. Кашель частый, влажный с трудноотделяемой мокротой, она прозрачная, вязкая, до 20 мл в сутки. Приступы удушья (затрудненное дыхание, преимущественно на выдохе) которое появляется в горизонтальном положении, возникают 2 раза в неделю в ночное время купируются Беротеком. Отеки, периодически появляющиеся к вечеру. Отмечает онемение пальцев рук и ног. Утомляемость повышенная
В настоящее время: Жалобы на одышку и кашель.
Вывод: На основании жалоб больной можно предположить, что в патологический процесс вовлечены: сердечно-сосудистая система (боли за грудиной, повышение АД, отеки на нижних конечностях,), дыхательная система (кашель частый, влажный с отделением мокроты, приступы удушья).Наблюдаются синдром стенокардии(боли сжимающего характера, при нагрузке,купируемые нитроглицерином),синдром артериальной гипертензии (повышение АД 160/100мм. рт. ст., головные боли), синдром бронхообструкции (малопродуктивный кашель, приступы удушья),синдром ХСН (периферические отеки, одышка усиливающаяся в горизонтальном положении).
Больной считает себя с 1995 года, когда после интенсивной физической нагрузки (ходьба на расстоянии до 500м) и эмоционального напряжения появились систематические боли за грудиной сжимающего характера в течение 3-5 мин, купируемые нитроглицирином. Обратилась за помощью к терапевту в больнице по месту жительства, была госпитализирована в ТО НУЗ ОКБ с Диагнозом стенокардия напряжения. После этого на протяжении 5 лет, принимала лозап и верошпирон, состояние было стабильное. В 2001 г после смерти дочери состояние ухудшилось, боли стали беспокоить при умеренных нагрузках (ходьба до 300 м, подъем по лестнице до1- 2 пролета). В сентябре 2001 г. проходила лечение в течении 2 недель в ТО железнодорожной больницы. Затем в 2003 г. снова была госпитализирована с диагнозом ИБС: стенокардия напряжения III Ф.К., так как боли стали продолжительней до 7-10 мин, и беспокоить при минимальной физической активности (ходьба по ровной местности до 200м, подъем по лестнице на 1 пролет). Последняя госпитализация в ТО Железнодорожной больнице в 2013 году. Одышка появилась около 7 лет назад при умеренной физической нагрузке, затем с апреля 2013 г в покое, отмечает отеки нижних конечностей. Принимала лозап, верошпирон, тригрим, пектрол, амлодипин. Ухудшение с сентября 2014 года в виде нарастания болей за грудиной сжимающего характера при минимальной нагрузке, одышки и появлении отеков, не с чем не связывает.
Гипертоническая болезнь с 1980, максимальный подьем АД до 200/120 мм рт.ст В настоящее время поступила в связи с ухудшением состояния для постановки диагноза и подбора терапии.
Вывод: Анамнестические данные свидетельствуют, что боли за грудиной сжимающего характера, возникающие в результате нервных и физических нагрузок появились впервые в 1995 г и с годами имели нарастающий характер. Таким образом, можно предположить что патологический процесс хронический, имеет медленно прогрессирующий характер, в настоящее время ухудшение.
Родилась 10.06.1939 г в г. Новосибирск. В умственном и физическом развитии от сверстников не отставала. Окончила 7 классов средней школы. В 20 лет вышла замуж, переехала в город Барнаул. С 1970 года работала на Железнодорожной станции монтером железнодорожных путей (вредные факторы: сквозняки, тежелые предметы). С 55 лет вышла на пенсию. Социальные условия, находит удовлетворительными: проживет в частном доме с 1980 года. Менструации с 16 лет, регулярные. Четыре беременности, четверо родов, течение без особенностей. Климакс с 55 лет. Гемотрансфузии отрицает. Туберкулез, инфекционный вирусный гепатит, венерические заболевания отрицает. Аллергии пенициллин, мед, травы, табак, кабачки. Вредных привычек нет. Судимость отрицает. Перенесенные ранее заболевания: ОРЗ 2-3 раза в год, ЖКБ. Операции- холецистэктомия в 2000 году, Экстирпация матки по поводу миомы. Хронические заболевания: Гипертоническая болезнь, бронхиальная астма.
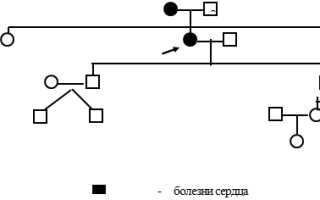
I — отец и мать пробанда (заболеваниями сердечнососудистой системы со слов больной страдала мать умерла ИМ в 50 лет, отец умер от рака легких)
II — сестра и брат пробанда (заболеваниями сердечнососудистой системы со слов больной не страдали, брат имел ГБ I степени)
II — пробанд (страдает заболеванием сердечнососудистой системы), муж пробанда здоров
III — дети пробанда (заболеваниями сердечнососудистой системы со слов больной не страдают, старшая дочь страдает хр. панкреатитом)
IV- внуки пробанда (заболеваниями сердечнососудистой системы со слов больной не страдают)
V- правнучка пробанда (заболеваниями сердечнососудистой системы со слов больной не страдает)
Вывод: На основании анамнеза, выявлены факторы риска: ГБ, ранний семейный анамнез, пожилой возраст, низкая физическая активность (пенсионер), которые создают благоприятные условия для возникновения и развития патологического процесса.
История болезни бронхиальная астма ибс сердечная астма гипертония
История болезни — Педиатрия (бронхиальная астма)
Кафедра детских болезней
Преподаватель: Капранова Е.И.
МОСКВА 1998 год
Дата поступления в клинику 24.11.97
Занатие родителей: мать-воспитатель в детском саду
Ходит в школу с 7 лет, успеваемость нормальная.
Место жительства г.Логов
Клинический диагноз: бронхиальная астма, атопическая, среднетяжелая.
Сопутствующие заболевания: хронический тонзилит.
Жалобы при поступлении в клинику: одышка при физической нагрузке, периодические приступы удушья
Жалобы на день курации: одышка при физичекой нагрузке
1. Антенатальный период
Четвертая беременность, без осложнений. Роды 18.06.85 в срок, стремительныне.
2. Характеристика новорожденного.
Доношеная, вес 2650г., длина тела 49см., окружность головы 34см., окружность груди 33см. Первый раз приложили к груди на первые сутки, сосала охотно. Вскармливалась грудью до 9 месяцев. Режим кормления правильный, 7 раз в сутки. Прикорм с 4,5 месяцев.
В данный момент питание полноценное, аппетит хороший, стул нормальный
3. Показатели физического и психомоторного развития.
Развитие по возрасту: зубы в 9 месяцев, ходить в год, речь в год, учится с 7 лет, успеваемость хорошая.
4. Перенесенные заболевания: с двух лет частые ОРВИ, бронхиты. Острозаразными заболеваниями не болела. При аллергообследовании выявлен полиноз.
6. Привита по календарю, БЦЖ, Манту 08.97 отрицательная
7. Семейный анамнез.
Мать 47 лет, дерматит на биологическую пыль, хронический бронхит, холецистит. Дед здоров. Бабка ИБС, инфаркты. Дяди и тетки здоровы.
Отец 49 лет. Инсульт, язвенная болезнь желудка. Дед-бронхит.
1. Девочка 27 лет, здорова Þ дочка — астматический синдром.
2. Девочка 24 года — здорова.
3. Девочка 17 лет — высыпания на пыль
8.Бытовые условия и уход. 3-х комнатная квартира, бывает сыро, плесень. Домашних животных нет, есть цветущие растения, постельгипоаллергенная.
Начало и течение настоящего заболевания.
С 2-х летнего возраста девочка часто болела ОРВИ. В 3 года впервые развился приступ затрудненного дыхания, купированный в стационаре внутривенным введением эуфиллина. Впоследствие перенесла повторные бронхиты. После физической нагрузки нередко возникали одышка и дистанционные хрипы. Получала курсы антибиотиков.
В марте 1996 года развился тяжелый приступ удушья, купированный эуфиллином. Получала беротек. Был впервые поставлен диагноз бронхиальной астмы. Получала интал с хорошим эффектом, но после его отмены вновь каждую ночь возникали приступы.
В клинике наблюдалась с 08.96. При аллергоисследовании выявлен полиноз. Обучена БОС, прошла 2 курса ИГТ, дома получала интал, приступов не было, но периодически беспокоила одышка.
Даныые объективного обследования на день курации.
Общее состояние удовлетворительное.
Сознание ясное, реакция на окражающнн адекватная. Настроение спокойное, ребенок общителен, положение активное, психическое развитие соответствует возрасту.
Изменений со стороны черепно-мозговых нервов не выявлено.
Кожные (брюшные) и сухожильные (коленный, ахилов) рефлекся в нооме. Менингиальные симптомы отсутствуют. Дермографизм красный, появляется через 7 секунд, нестойкий. Потливости нет. При внешнем осмотре глаз и ушей патологоических изменений не выявлено.
Окружность груди 71см
Окружность головы 55см
Физическое развитие соответствует возрастной норме.
Бледно-розового цвета, умеренно влажная (в местах физиологической влажности — ладон, подмышки — влажная), сухая в местах физиологической сухости (локти, колени). Эластичность нормальная, рубцов нет, сыпь, участки гиперпигментации и депигментации, кровоизлияния отсутствуют.
Волосы блестящие, неломкие. Небольшой акроцианоз, форма концевых фаланг не изменена.
Подкожная жировая клетчатка.
Питание полноценное, подкожно-жировой слой умеренно выражен, распределен равномерно. Пастозность и отеки отсутствуют.
Толщина подкожно-жировой складки на бицепсом — 0,7см., над трицепсом — 1,0см., над остью подвдошной кости — 1,8см., над лопаткой 1,5см.
Тургор тканей не изменен.
Пальпируются тонзилярные, подчелюстные, шейные, подмышечные, паховые лимоузлы единичные, подвижные, безюолезненные, мягкоэластической консистенции, размером до 0,5см.
Развитие мышц хорошее, видимых атрофий и гипертрофий нет. Тонус мышц нормальный. Болезненность при ошупывании, активных и пассивных движениях отсутствует. Сила мышц нормальная.
Форма головы нормальная, размягчений и деформаций костей нет. Болезненность при надавливании и поколачивании отсутствует.
Болезненность и искревления позвоночника отсутствуют.
Форма грудной клетки бочкообразная, переднезадний размер увеличен, выбухание верхней половины грудной клетки, «крыловидные» лопатки.
Эригастральный угол »90°. Выбухание надключичных ямок.
Носовое дыхание сохранено, тип дыхания смешаный.
Частота дыхания 26 в’, ритм правильный, в акте дыхания участвуют обе половины грудной клетки, одышка экспираторная (выражена очень незначительно).
Пальпация: резистентность грудной клетки не изменена, болезненность отсутствует, межреберные промежутки расширены, голосовое дрожание не изменено.
Перкуссия: при сравнительной перкуссиинад всей поверхностью легких и в симметричных участках коробочный звук; при топографической перкуссии
Подвижность нижних легочных краев в норме.
Аускультация: дыхание жесткое, свистящие хрипы в небольшом количестве. Шум трения плевры отсутствует. Бронхофония не изменена.
При осмотре сердечной области видимых выпячиваний и пульсаций не визуализируется.
Пальпация: верхушечный толчок пальпируется в V межреберье, не усилен, область толчка не расширена. Симптом «кошачьего мурлыканья» отсутствует.
Аускультация: ритм сердечных сокращений правильный , тоны сердца ясные, звучные, негромкий, короткий систолический шум мягкого тембра, лучше выслушивается на основании сердца, не проводится, уменьшается в вертикальном положении, усиливается во время вдоха.
Пульсация сосудов шеи, височных артерий, артерий конечностей, в надчревной области невизуализируется.Пульс лучевой артерии: 98 /мин. Дыхательная аритмия, пульс средний, одинаковый на обеих руках, среднего напряжения, нормальный. А/Д = 110/65 мм рт.ст.
Губы бледно-розового цвета, слегка влажные, трещин и изъязвлений нет.Слизистые оболочки бледно-розовые, влажные, патологических изменений не обнаружено.Язык розовый, влажный , с беловатым налетом, сосочки развиты хорошо,трещин, язв, отпечатков зубов и девиаций нет. Зубы: 32 постоянных зуба, — 2 кариозных. Десны розового цвета, без кровоточивости и язв.
Глотка: слизистая оболочка бледно-розовая, миндалины не гиперемированы, слегка увеличены, дужки и язычок не гиперемированы. Налетов нет. Задняя стенка без патологических изменений.
Слюнные железы не увеличены, безболезненны,кожа в области желез не изменена,боли при жевании и открывании рта нет.
Живот нормальной формы,симметричен , не вздут,выпячиваний, западений,видимой пульсации нет. Брюшная стенка участвует в акте дыхания, рубцов нет,видимой перистальтики нет.При перкуссии и поколачивании над всей поверхностью — тимпанический звук, болезненность,напряжение стенки живота, флюктуация отсутствуют.
При поверхностной пальпации напряжение брюшной стенки отсутствует, болезненность не отмечается,уплотнений нет. Симптом Щеткина-Блюмберга отрицательный. При специальной пальпации расхождения прямых мышц живота нет.Аускультация: перистальтика кишечника в норме
Печень и желчный пузырь.
При осмотре печень не увеличена.
При перкуссии: границы печени
верхняя — 7 межреберье по среднеключичной линии
нижняя — на 0,5 см ниже реберной дуги
Болезненность при перкуссии и поколачивании отсутствует.
Определение размеров по Курлову:
-по срединной линии — 5,5 см
-по среднеключичной линии — 9 см
-по передней подмышечной линии — 10 см
При пальпации край печени острый, безболезненный, мягкоэластический, поверхность ровная, гладкая.
Стул: нормальное количество, 1-2 раза в день, оформленный, обычного цвета.
Селезенка: видимого увеличения нет.
При пальпации: — верхняя граница — 8 ребро
нижняя граница — на 1 см кнутри от реберной дуги.
Размеры при перкуссии: длина — 7,5 см, ширина — 4,5 см. Селезенка не пальпируется.
Выпячиваний над лобком, в области почек не отмечается. Болезненность при поколачивании над лобком отсутствует. Симптом Пастернацкого отрицательный с обеих сторон. Почки не пальпируются. Мочеиспускание не учащено, безболезненное. Цвет мочи — соломенно-желтый, порции средние.
Развитие половых органов.Вторичные половые признаки соответствуют возрасту ребенка.
Заключение по анамнезу и данным объективного исследования.
Со стороны дыхательной системы: эмфизематозная грудная клетка, жесткое дыхание, свистящие хрипы. Со стороны сердечно-сосудистой системы — функциональный систолический шум. Жалобы на экспираторную одышку при физической нагрузке.
РЕЗУЛЬТАТЫ ЛАБОРАТОРНЫХ И ИНСТРУМЕНТАЛЬНЫХ ИССЛЕДОВАНИЙ
Общий анализ крови (1.12.97) Гемоглобин 135 г/л
Эритроциты 4,7*10 12 /л Цветовой пок. 0,9
Лейкоциты 11,0*10 9 /л
Общий анализ крови (9.12.97)
Эритроциты 4,58*10 12 /л
Тромбоциты 342*10 9 /л
Лейкоциты 9,3*10 9 л
Биохимический анализ крови (28.11.97)
Общий белок 78г/л
Билирубин общий 13,7мкмоль/л
Тимоловая проба 1,5ед.
Дифенилаланиновая реакция 0,145
Австралийский антиген — отр.
Rh + 0 ( 1 )
СРБ — положит. ( ++ )
Иммуноглобулины сыворотки крови ( 28.11.97.)
Анализ мочи ( 28.11.97)
Эпителиальные клетки полиморфные ед. в п/зр.
Лейкоциты ед. в п/зр.
Заключение: вертикальное расположение ЭОС.
Спирография (с беротеком, 3.12.97) INDICE UNIT MEAS PRED % RSD FVC [ L ] 1,72 1,59 108 N FVE*0,5 [ L ] 0,75 0,61 153 FVE*1,0 [ L ] 1,7 0,80 192
FVE 1,0/vc [ % ] 0,00 87,7
PEF [ L/S ] 2,84 3,05 95 N
FEF*50% [L/S] 2,56 2,06 128 N
FEF*25% [L/S] 1,75 1,10 156 N
MIT [S] 0,54 0,19 288
Заключение: после беротека без существенной динамики.
Ретгенография грудной клетки (4.12.97)
На рентгенограмме органов грудной клетки — общее вздутие легочной ткани. Очаговых и инфильтративных теней не выявлено. Усилен бронхо-сосудистый рисунок. Множество лобулярных вздутий. Тень средостения без особенностей.
УЗИ брюшной полости (26.11.97)
Желчный пузырь обычной формы, застоя нет. Печень не увеличена, паренхима зернистая. Поджелудочная железа не увеличена, вирсунгов проток нормальный, дополнительные эхосигналы в паренхиме.
Клинический диагноз и его обоснование
Клинический диагноз: бронхиальная астма, межприступный период, атопическая, средней тяжести. Эмфизема легких.
1) Жалобы: одышка при нагрузке, периодические приступы удушья.
2) Данные анамнеза: с 2 лет часто болеет ОРВИ, в 3 года впервые развился приступ затрудненного дыхания.Повторные бронхиты в анамнезе.Отягощенный аллергологический анамнез ( в 1996 г. выявлен поллиноз).
3) Объективные данные: бочкообразная грудная клетка, выбухание верхней половины, межреберные промежутки расширены, «крыловидные» лопатки, надключичные лопатки выбухают, что свидетельствует о развитии эмфиземы легких.
Экспираторная одышка характерна для бронхиальной астмы.
Коробочный звук при перкуссии, ограничение подвижности нижних краев легких, жесткое дыхание и свистящие хрипы наблюдаются при эмфиземе.
4) Результаты лабораторных и дополнительных методов исследования: в общем анализе крови — эозинофилия и лейкоцитоз.
Функция внешнего дыхания — вентиляционные нарушения по обструктивному типу, эмфизематозный вариант.
Рентгенография грудной клетки: признаки эмфиземы легких.
Исключение из рациона продуктов, обладающих высокими аллергенными свойствами ( рыба, яйца, цитрусовые, крабы, орехи, курица ) и продуктов со свойствами неспецифических раздражителей ( перец,,горчица, острые и соленые блюда ).
2. Прекращение контакта с аллергенами.
3.Лечение в приступном периоде: теопэк, ингаляционные бронхолитики ( беротек ).
4. Лечение в межприступном периоде: интал ( по 2 ингаляции 4 р. в день ), кларитин (по 1 т. утром ), аскорутин ( по 1 т. 2 раза в день ), дыхательная гимнастика.
5. Неспецифическая гипосенсибилизация: супрастин, тавегил и др.
6. Физиотерапия, массаж.
ПРОГНОЗ : при соблюдении режима, диеты, рекомендаций и правильного приема лекарственных препаратов — благоприятный.
Рекомендации: соблюдение режима, диеты, дозирование физических нагрузок, регулярное наблюдение у врача-аллерголога, санаторно-курортное лечение.