Изменения на экг при пароксизмальной тахикардии
ЭКГ при пароксизмальной тахикардии.
Пароксизмальная тахикардия – это внезапно начинающийся и также внезапно заканчивающийся приступ частых (более 140 ударов в минуту) и ритмичных сокращений сердца, обусловленных импульсами, исходящими из эктопического очага (расположенного в предсердии, атриовентрикулярном соединении, желудочке).
Приступ пароксизмальной тахикардии на ЭКГ напоминает длинный ряд экстрасистол из одного участка сердца (монотопных), следующих друг за другом через равные короткие промежутки.
Пароксизмальной тахикардией считается групповая экстрасистолия (5 экстрасистол и более) с частотой более 140 в минуту.
Как и для экстрасистолии, различают формы пароксизмальной тахикардии – суправентрикулярную (наджелудочковую) и желудочковую.
Признаки суправентрикулярной пароксизмальной тахикардии на ЭКГ:
· учащение правильного ритма 140 – 220 в 1 минуту,
· наличие зубца Р (чаще наслаивающегося на зубец T),
· неуширенный желудочковый комплекс QRS.
Признаки желудочковой пароксизмальной тахикардии на ЭКГ:
· учащение правильного ритма 140 – 220 в 1 минуту,
· отсутствие зубца P,
· наличие уширенного и деформированного желудочкового комплекса QRS.
ЭКГ при фибрилляции предсердий (мерцательная аритмия).
Мерцание (фибрилляция) предсердий – очень частое хаотичное возбуждение отдельных волокон предсердий с частотой 350 – 700 в минуту. Возбуждение предсердий как целого отсутствует. В атриовентрикулярный узел в единицу времени поступает разное количество различных по силе импульсов. Часть из них, достаточных по силе, проходит к желудочкам, вызывая их беспорядочное возбуждение.
Признаки фибрилляции предсердий (мерцательная аритмия) на ЭКГ:
· отсутствуют зубцы Р, вместо них – волны f, различной формы, размера и частоты (крупно- и мелковолнистая фибрилляция), лучше видны в отведениях II, III, avF, V1,
· разные расстояния R-R, ритм желудочков неправильный.
Различают брадисистолическую (число сокращений желудочков меньше 60 в 1 минуту), нормосистолическую (число сокращений желудочков 60 – 90 в 1 минуту), тахисистолическую (число сокращений желудочков выше 90 в 1 минуту) формы мерцательной аритмиии.
93.79.221.197 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Изменения на экг при пароксизмальной тахикардии
• Желудочковая тахикардия — опасное для жизни нарушение ритма сердца, при котором требуется неотложное лечение.
• На ЭКГ регистрируются типичные, быстро следующие друг за другом деформированные комплексы QRS, напоминающие по своей конфигурации блокаду ножки ПГ. Частота сокращений желудочков колеблется от 100 до 200 в минуту.
• Из других изменений ЭКГ можно отметить отчетливую депрессию сегмента ST и глубокий отрицательный зубец Т.
Желудочковая тахикардия — опасное для жизни нарушение ритма сердца, которое встречается редко, но требует незамедлительного лечения. Если общее состояние больного остается относительно удовлетворительным, а гемодинамика — стабильной, лечение можно начать с введения некоторых антиаритмических препаратов, в частности лидокаина, пропафенона или аймалина. В противном случае показана электрошоковая терапия, которая является методом выбора.
В патогенезе желудочковой тахикардии играют роль такие механизмы, как re-entry (повторный вход волны возбуждения), повышение автоматии или появление очага с триггерной активностью.
Желудочковая тахикардия.
Частота сокращений желудочков 130 в минуту.
Комплексы QRS уширены и по конфигурации напоминают блокаду ножки пучка Гиса (ПГ).
Отчетливые признаки нарушения реполяризации.
На ЭКГ регистрируются типичные признаки желудочковой (мономорфной) тахикардии: быстро следующие друг за другом деформированные комплексы QRS, напоминающие по своей конфигурации блокаду левой или правой ножки пучка Гиса (ПГ). Всегда отмечается также выраженное нарушение реполяризации, т.е. явная депрессия сегмента ST и глубокий отрицательный зубец Т в отведениях V5 и V6. Несмотря на уширение желудочковых комплексов, их легко отграничить от сегмента ST и зубца Т.
Частота сокращений желудочков при желудочковой тахикардии колеблется в пределах 100-200 в минуту. При желудочковой тахикардии, как правило, сохраняется активность синусового узла, однако зубцы Р из-за тахикардии и уширенных комплексов QRS бывает трудно отдифференцировать. Ритм сокращения предсердий в этом случае существенно более медленный и не зависит от сокращений желудочков (АВ-диссоциация). Предсердные импульсы к желудочкам не проводятся.
В тех случаях, когда диагностика затруднена, заподозрить желудочковую тахикардию позволяют следующие признаки (дифференциальная диагностика тахикардии с широким комплексом QRS представлена в таблице ниже):
• Сливные комплексы: сочетание зубца, обусловленного активностью синусового узла, с уширенным деформированным комплексом QRS при укороченном интервале PQ.
• Захват желудочков: проведение импульсов к желудочкам (узкий комплекс QRS в сочетании с зубцом Р и интервалом PQ (наблюдается редко)).
• АВ-диссоциация: предсердия сокращаются независимо от желудочков, поэтому импульсы к желудочкам не проводятся.
При желудочковой тахикардии, как уже упоминалось, чаще отмечается мономорфная форма с однородными по конфигурации комплексами QRS; полиморфная форма желудочковой тахикардии с вариабельной конфигурацией комплекса QRS (пируэтная желудочковая тахикардия) встречается значительно реже.
Желудочковая тахикардия возникает практически только у лиц с тяжелым поражением сердца, например в острой и хронической стадии инфаркта миокарда (ИМ). Кроме того, желудочковая тахикардия наблюдается при тяжелой ИБС, дилатационной и гипертрофической кардиомиопатиях, синдроме удлиненного интервала QT, а также при длительно существующем пороке сердца.
Особенности ЭКГ при желудочковой тахикардии:
• Нарушение ритма сердца, опасное для жизни
• Уширенный комплекс QRS по конфигурации напоминает блокаду пучка Гиса (ПГ)
• Тахикардия с частотой 100-200 в минуту
• Наблюдается только при болезнях сердца (например, при ИМ)
• Лечение: лидокаин, аймалин, электрошок
Желудочковая тахикардия.
Больной 6 лет назад перенес инфаркт миокарда нижней стенки. Частота сокращений желудочков 130 в минуту.
Зубец QRS уширен и деформирован и по конфигурации напоминает блокаду ЛНПГ.
Несмотря на эти изменения, большой зубец Q в отведениях II, III и aVF указывает на старый ИМ нижней стенки. Отчетливое нарушение реполяризации. Желудочковая тахикардия после инфаркта миокарда (ИМ) передней локализации.
Начальная часть ЭКГ указывает на желудочковую тахикардию (частота сокращений желудочков 140 в минуту), которая после внутривенного введения аймалина (указано стрелкой вниз) внезапно перешла в синусовый ритм.
На нижней ЭКГ 2-й, 5-й, 8-й и 11-й комплексы сливные. Желудочковая тахикардия при тяжелом комбинированном пороке митрального и трехстворчатого клапанов.
После 1-го комплекса внезапно появилась желудочковая тахикардия; частота сокращений желудочков 150 в минуту.
Конфигурация деформированного комплекса QRS напоминает блокаду правой ножки пучка Гиса (ПНПГ). Желудочковая тахикардия.
a, b Частота сокращений желудочков 190 в минуту. Комплекс QRS уширен и по конфигурации напоминает блокаду ПГ.
с После электрошоковой терапии восстановился синусовый ритм. Частота сокращения желудочков 64 в минуту. ЭКГ записана в отведении для мониторинга. Желудочковая тахикардия при ИБС.
а Частота сокращений желудочков 190 в минуту.
b После внутривенного введения пропафенона в дозе 50 мг внезапно восстановился синусовый ритм, однако сохраняется отчетливая депрессия сегмента ST (признак ИБС).
с Устойчивый синусовый ритм.
136. Пароксизмальная тахикардия. Клинические и экг-признаки
Пароксизмальная тахикардия — внезапное резкое учащение сердечного ритма, при которой число сердечных сокращений может достигать 180 — 240 в мин. Приступ пароксизмальной тахикардии может продолжаться от нескольких секунд до нескольких дней и обрываться так же внезапно, как и начался. Во время приступа все импульсы исходят из гетеротопного очага, поскольку высокая активность его совершенно подавляет деятельность синусового узла. Пароксизмальная тахикардия, как и экстрасистолия, встречается у лиц с повышенной нервной возбудимостью при отсутствии выраженного поражения сердечной мышцы, а также на фоне тяжелого заболевания сердца (инфаркт миокарда, пороки сердца, кардиосклероз и др.).
Больные во время приступа пароксизмальной тахикардии ощущают резкое сердцебиение, чувство стеснения в груди, одышку, слабость. Кожные покровы бледны, при длительном приступе появляется цианоз. При резкой тахикардии обращают на себя внимание набухание и пульсация щейных вен. Они связаны с тем, что при учащении ритма до 180 — 200 в мин сокращение предсердий начинается раньше, чем заканчивается систола желудочков. При этом кровь из предсердий изгоняется назад в вены, вызывая пульсацию яремных вен.
Выслушивая сердце во время приступа, отмечают уменьшение диастоли-ческой паузы, которая по длительности приближается к систолической. Ритм сердца приобретает маятникообразный характер (эмбриокардия). Звучность тона усиливается из-за малого диастолического наполнения желудочков. Пульс ритмичен, чрезвычайно част и мал. Артериальное давление может понижаться. При затянувшемся приступе пароксйзмальной тахикардии, особенно возникшей на фоне заболевания сердца, появляются симптомы сердечной недостаточности. При пароксйзмальной тахикардии, как и при экстрасистолии, гетеро-топный очаг может располагаться в предсердиях, предсердно-желудочковом соединении и желудочках. Определить это можно лишь с помощью ЭКГ, на которой на время приступа регистрируется как бы серия экстрасистол, идущих с правильным и очень частым ритмом. На рис. 72, а приведена ЭКГ при суправентрикулярной пароксйзмальной тахикардии (из-за резкого учащения сердечного ритма выявить зубец Р не удается, форма желудочкового комплекса не изменена). Ниже на том же рисунке приводится ЭКГ при желудочковой тахикардии. На ЭКГ зарегистрирована серия деформированных и расширенных желудочковых комплексов, таких, как при желудочковой экстрасистолии.
Механизмы: 1) механизм повторного входа и кругового движения волны возбуждения
2) повышение автоматизма клеток проводящей системы сердца — эктопических центров II и III порядка.
Причины: Электрическая негомогенность различных участков сердца и его проводящей системы, возникающая в результате: 1) органических повреждений сердечной мышцы при остром ИМ, хронической ИБС, миокардитах, кардиопатиях, пороках сердца и других заболеваниях, 2) наличия дополнительных аномальных путей проведения. 3) выраженных вегетативно-гуморальных расстройств у больных НЦД (суправентрикулярная форма ПТ), 4) наличия висцеро-кардиальных рефлексов и механических воздействий (дополнительные хорды, пролапс митрального клапана, спайки и т.п.).
В зависимости от локализации эктопического центра повышенного автоматизма или постоянно циркулирующей волны возбуждения различают предсердную, атриовентрикулярную и желудочковую формы ПТ.
При предсердной ПТ источник частой патологической импульсации расположен в предсердиях.
Причины: Идиопатическая форма: симпатикотония, рефлекторные раздражения при патологических изменениях в других органах (ЯБЖ, ЖКБ, травмы черепа), гормональные нарушения, злоупотребление никотином, алкоголем. Органическая форма: острый ИМ, хроническая ИБС, артериальная гипертензия, ревматические пороки сердца и др.
1) внезапно начинающийся и также внезапно заканчивающийся приступ учащения сердечных сокращений до 140—250 уд. в минуту при сохранении правильного ритма;
2) наличие перед каждым желудочковым комплексом QRS сниженного, деформированного, двухфазного или отрицательного зубца Р’;
3) нормальные неизмененные желудочковые комплексы QRS’, похожие на QRS, регистрировавшиеся до возникновения приступа ПТ;
4) в некоторых случаях наблюдается ухудшение АВ-проводимости с развитием АВ-блокады I степени (удлинение интервала Р—Q(R) более 0,02 с) или II степени с периодическими выпадениями отдельных комплексов QRSr (непостоянные
Причины, симптомы и лечение пароксизмальной тахикардии
Забота о собственном здоровье всегда имела огромное значение. Но мало поставить диагноз, нужно еще назначить эффективный курс лечения. В этой статье речь пойдет о пароксизмальной тахикардии.
ЭКГ. Пароксизмальная тахикардия
Сердце человека состоит из камер, которые, поочерёдно сокращаясь, перекачивают кровь по организму. Вначале происходит сокращение предсердий, а затем желудочков. Сердце сокращается с частотой от 60 до 90 ударов в минуту. Заставляют сердце сокращаться особые клетки, обладающие автоматизмом.
Эти клетки объединены в специализированные центры и называются проводящей системой сердца. Центру автоматизма первого порядка, расположенному в правом предсердии и имеющему название «синусовый узел», подчиняются центр автоматизма второго порядка (расположен между предсердиями и желудочками — АВ-узел) и центр автоматизма третьего порядка (расположен в мышечной ткани желудочков).
Импульс, возникающий в синусовом узле, передаётся на нижележащие центры. Так постепенно охватываются возбуждением предсердия, а затем желудочки. Возникает сердечное сокращение.
1 Что такое пароксизмальная тахикардия?
Но не всегда синусовый узел и другие центры проводящей системы работают слаженно и чётко, заставляя сердце сокращаться с нормальной частотой. Иногда работа синусового узла может нарушаться или прекращаться вовсе. Тогда может наблюдаться патологическая активность центров автоматизма второго и третьего порядков или вовсе других клеток сердца, которые называются эктопическими.
Они сокращаются хаотично, с высокой частотой, вырабатывая патологические импульсы из разных источников. Такой механизм возникновения импульсов из эктопических центров называется «механизм re-entry». Вследствие этого импульсы совершают движение как бы по замкнутому кругу, формируются повторные волны возбуждения. Это приводит к учащению сокращений сердца, может возникать пароксизмальная тахикардия.
Пароксизмальная тахикардия — внезапно возникающий и внезапно заканчивающийся приступ сердцебиения с частотой 140-250 ударов в минуту при сохранении правильного ритма сердечных сокращений.
2 Каковы причины возникающих приступов сердцебиения?
Врожденные пороки сердца
Причины возникновения пароксизмов учащенного сердцебиения многообразны. Для удобства классификации, все причины делят на сердечные и внесердечные.
Основные сердечные причины возникновения пароксизмов тахикардии:
- ишемическая болезнь сердца, постинфарктное состояние,
- врожденные пороки сердца,
- первичные нарушения электрических свойств мышечной ткани сердца (синдром Бругада, синдром удлинённого Q-T). Носят наследственную предрасположенность.
- сердечная недостаточность,
- миокардиосклероз.
Основные внесердечные причины, из-за которых возникает приступ пароксизмальной тахикардии:
- повышенная функция щитовидной железы;
- электролитные нарушения;
- физический или психоэмоциональный стресс;
- интоксикация организма вследствие употребления алкоголя, никотина, большого количества кофе;
- воздействие некоторых медикаментов, применяемых в лечении других заболеваний: антидепрессантов, антиаритмиков, антибиотиков, противоаллергических, угнетающих аппетит;
- анемия;
- инфекции, лихорадка.
Очень важно выяснить причину пароксизмов для того, чтобы грамотно оказать помощь и облегчить жизнь пациенту.
3 Клиническая картина пароксизмальной тахикардии
Для пациентов с диагнозом «пароксизмальная тахикардия» характерны следующие симптомы: внезапно возникающие приступы учащенного сердцебиения, которые также внезапно, через определенный промежуток времени прекращаются. Также к часто возникающим симптомам можно отнести общую слабость, ощущение нехватки воздуха, одышку, потливость, тяжесть или сжимающие боли в грудной клетки. У некоторых пациентов, особенно в начале приступа, нередки симптомы нарушения ЦНС: головокружения, головная боль, а также могут наблюдаться обморочные состояния.
Если при тщательном сборе у пациента еще с неустановленным диагнозом выяснится, что у него есть симптомы нарушения работы сердца в виде учащения сердцебиения, часто случаются обмороки, были случаи внезапной сердечной смерти у близких родственников, можно предположить пароксизмальную тахикардию, возможно даже наследственного происхождения. Помощь в постановке диагноза оказывают врачебный осмотр и инструментальные методы обследования, в частности ЭКГ.
4 Классификация
Желудочковая пароксизмальная тахикардия
Пароксизмальная тахикардия классифицируется, в зависимости от источника возникновения водителя ритма, на наджелудочковую и желудочковую. Наджелудочковая может быть синусовой (если патологические импульсы исходят из синусового узла), предсердной (если роль водителя ритма берут на себя эктопические клетки предсердий), либо атриовентрикулярной (если из-за нарушения работы синусового узла приходит на помощь центр автоматизма второго порядка — АВ-узел).
Если генератором импульсов становятся клетки желудочков, пароксизмальная тахикардия будет называться соответственно желудочковой. Есть наблюдения, что у лиц пожилого возраста, имеющих заболевания сердечно-сосудистой системы, чаще встречается желудочковая тахикардия. А наджелудочковая тахикардия наблюдается чаще у лиц молодого возраста без симптомов поражения сердца. Уточнить диагноз, а также локализацию источника, оказать своевременную помощь, помогает ЭКГ.
5 Диагностика пароксизмов тахикардии
ЭКГ-признаки наджелудочковой пароксизмальной тахикардии
Диагноз пароксизмальная тахикардия устанавливается при сборе жалоб, осмотре и проведении диагностических обследований. При объективном осмотре обращает на себя внимание частый, ритмичный, правильный пульс. При прослушивании тонов сердца, может быть усилен I тон, либо, при тяжёлом поражении сердца, тоны будут глухие. ЧСС может достигать 250 ударов в минуту, но в среднем 140-180 ударов. Помощь в постановке диагноза оказывает ЭКГ.
ЭКГ-признаки наджелудочковой пароксизмальной тахикардии:
- правильный ритм сердца, с частотой 160-180 (до 250 в мин.), интервалы R-R одинаковые,
- приступ имеет внезапное начало и внезапно прекращается (если на ЭКГ удаётся зафиксировать приступ целиком),
- наличие зубца Р на ЭКГ перед каждым комплексом QRS,
- зубцы Р при пароксизме отличаются от нормальных зубцов Р на ЭКГ: они бывают зазубренными, сниженными, двухфазными, положительными или отрицательными,
- комплексы QRS не изменены.
Желудочковая пароксизмальная тахикардия имеет свои ЭКГ-особенности: зубцы Р часто разобщены с комплексом QRS, комплексы QRS шире нормальных.
В диагностика применяют также суточное мониторирование ЭКГ по Холтеру, ЭхоКГ.
6 Лечение пароксизмальной тахикардии
Желудочковая пароксизмальная тахикардия требует неотложной медицинской помощи, поскольку часто развиваются осложнения: отёк легкого, коллапс, внезапная сердечная смерть. Пароксизм наджелудочковой тахикардии имеет более благоприятный прогноз, но также нуждается в обязательном лечении. Лечение должно быть направлено на купирование приступа и предотвращение появления новых.
Если пароксизм тахикардии у пациента случился впервые, постарайтесь его успокоить, можно дать выпить 45-60 капель валокордина, 30-45 капель валерианы или пустырника. Применить рефлекторные методы купирования пароксизма. Если тахикардия наджелудочковая, то приступ может купироваться. К рефлекторным методам относят пробу с натуживанием, надувание резинового шара или мяча, имитация рвотных движений.
Если в течение 5-10 минут приступ не купируется, нужно обязательно вызвать неотложную кардиологическую помощь. При наджелудочковой тахикардии в лечении применяют верапамил, новокаинамид, ритмонорм, амиодарон внутривенно. Если лечение медикаментами неэффективно, для купирования приступа наджелудочковой тахикардии применяют электрическую дефибрилляцию разрядом в 50 Дж, если эффекта нет, второй разряд наносят большей мощности.
Неотложная антиаритмическая помощь при лечении пароксизма желудочковой тахикардии заключается в внутривенном введении лидокаина или новокаинамида, не менее эффективен может оказаться верапамил. Показаниями для электрической дефибрилляции в лечении наджелудочковой тахикардии могут стать тяжёлое состояние, требующее неотложной помощи: острая левожелудочковая недостаточность, коллапс, или отсутствие эффекта от лечения медикаментами.
Когда приступ купирован, лечение направлено на недопущение появления новых приступов. С этой целью применяют антиаритмические препараты, b-адреноблокаторы, дигоксин для постоянного приема. Дозы этих медикаментов устанавливаются индивидуально, лечение назначается кардиологом.
Хирургическое лечение пароксизмальной тахикардии имеет место при частых приступах, неэффективности медикаментозного лечения, инвалидизации больных. Возможна установка специального кардиостимулятора с заданной частотой сокращений сердца или установленными алгоритмами распознавания и купирования пароксизмов, либо хирургическим путём проводится разрушение области, где возникает патологическая импульсация.
Пароксизмальная тахикардия
Пароксизмальная тахикардия – это один из видов нарушения ритма, при котором происходит увеличение числа сердечных сокращений в пределах 150-250 уд/мин. Ее особенностью является развитие пароксизмов – внезапных приступов учащенного сердцебиения, длящихся от нескольких минут до нескольких часов.
Основной причиной такой аритмии является наличие эктопических очагов в различных областях сердца – атриовентрикулярном узле, желудочках или предсердиях. Такие очаги генерируют дополнительные электроимпульсы и запускают приступы тахикардии.
Чем опасна пароксизмальная тахикардия? Короткие приступы, не сопровождающиеся какими-либо симптомами, не несут явных осложнений для организма.
Если же пароксизм происходит в течение длительного времени и сопровождается яркой клинической картиной, происходят гемодинамические нарушения. Повышается риск развития инфаркта миокарда, кардиогенного шока, летального исхода.
Причины появления
Причины пароксизмальной тахикардии подразделяются на органические и функциональные. В первом случае причинами являются структурные изменения сердца, во втором – дисфункции различных органов и систем, а также патологическое воздействие на них.
Функциональные
Функциональные причины развития тахикардии диагностируются, как правило, у людей молодого возраста с короткими пароксизмами и скудной клинической картиной. В этом случае пароксизмальная тахикардия возникает вследствие таких факторов:
- Употребление большого количества спиртных и кофеинсодержащих напитков;
- Табакокурение;
- Несбалансированный рацион;
- Психологическая травма, хронический стресс;
- Расстройство работы вегетативной нервной системы – в этом случае тахикардия развивается при ВСД (вегето-сосудистой дистонии) неврозах, неврастениях;
- Интоксикация химическими соединениями;
- Передозировка антидепрессантами, антиаритмическими препаратами;
- Расстройство электролитного баланса.
Также среди причин тахикардии в молодом возрасте выделяют заболевания эндокринной системы, сопровождающиеся усиленной продукцией гормонов щитовидной железы или надпочечников (гипертиреоз, феохромоцитома).
В ряде случаев возникает идиопатическая тахикардия (когда причину определить не удается).
Органические
Под органическими причинами понимаются заболевания, которые приводят к структурному изменению сердечной мышцы. Такие патологии наиболее часто встречаются в пожилом возрасте, однако причинами могут служить и врожденные аномалии.
Среди органических причин выделяют:
- Врожденные каналопатии – наличие дополнительных путей проведения электроимпульсов в сердце (такая патология сопровождает синдром удлиненного интервала Q-T, синдром Бругада);
- Врожденные и приобретенные сердечные пороки (тетрада Фалло, открытый артериальный проток, стеноз или недостаточность клапанов вследствие ревматизма, атеросклероза и т.д.);
- Ишемическая болезнь сердца (ИБС) в форме прогрессирующей стенокардии, инфаркта миокарда, постинфарктного кардиосклероза;
- Дилатационные или гипертрофические формы кардиомиопатий;
- Миокардиодистрофия – дисфункция сердечной мышцы вследствие метаболических нарушений;
- Миокардит – воспалительное поражение сердечной мышцы;
- Гипертрофия левого или правого желудочка;
- Острая или хроническая сердечная недостаточность.
Иногда пароксизмальная тахикардия возникает вследствие постинфарктной аневризмы, реперфузионных расстройств, которые приводят к нарушению циркуляции крови.
Провоцирующие факторы
Помимо причин существуют пусковые факторы, провоцирующие возникновение пароксизмальных приступов. К ним относят:
- Чрезмерные физические нагрузки;
- Резкие движения;
- Воздействие на организм низких или высоких температур;
- Резкое вдыхание холодного воздуха;
- Несбалансированный рацион;
- Эмоциональные перегрузки;
- Сильный испуг.
Также пароксизмальная тахикардия провоцируется употреблением алкоголя, кофе или энергетических напитков, выкуриванием несколько сигарет за один раз.
Классификация пароксизмальной тахикардии
Основная классификация пароксизмальной тахикардии предлагает ее разделение в зависимости от местонахождения эктопических очагов. Исходя из этого, выделяют:
Наджелудочковую тахикардию, которая имеет следующие формы:
- Предсердная;
- Атриовентрикулярная.
Желудочковую тахикардию, имеющую следующие формы:
- По длительности пароксизма – неустойчивая (менее 30 сек) и устойчивая (более полуминуты);
- По количеству эктопических очагов – мономорфная и полиморфная.
Помимо этого, наджелудочковая тахикардия, в зависимости от механизма развития, имеет следующие формы:
- Реципрокная форма, где в основе развития лежит механизм re entry – повторный вход волны возбуждения, где она возвращается, проходя по замкнутому кругу;
- Эктопическая форма, где в основе возникновения тахикардии лежит один или несколько патологических очагов генерации электроимпульсов.
Клиническая картина
Начальным симптомом пароксизмального нарушения ритма является сильный толчок в области сердца с последующим его «замиранием» – признак экстрасистолы. Затем сердцебиение значительно учащается, но ритм остается правильным.
Пароксизм сопровождают следующие симптомы:
- Головокружение;
- Затруднение дыхания;
- Шум в ушах;
- Чувство страха;
- Дискомфорт в области сердца;
- Общая слабость;
- Уменьшение диуреза.
Часто приступ пароксизмальной тахикардии сопровождается вегетативными расстройствами, выраженность которых зависит от эмоционального состояния человека. Обычно наблюдаются следующие признаки:
- Приливы жара;
- Повышенная потливость;
- Тремор рук;
- Тошнота;
- Метеоризм.
Если пароксизм развился на фоне сердечных заболеваний, возникают боли за грудиной различной интенсивности, одышка, артериальная гипертензия (повышение АД), отеки нижних конечностей.
Пароксизм тахикардии может приводить к развитию синкопального состояния, предвестниками которого являются потемнение в глазах, резкая слабость и головокружение; иногда наблюдаются судороги.
Объективно отмечается бледность кожных покровов, тахипноэ (учащение дыхания), пульсация сонных артерий. При измерении АД зачастую наблюдается снижение систолического показателя, диастолические цифры остаются в норме.
Диагностика
При скудной клинической картине приступ пароксизмальной тахикардии можно заподозрить по ощущению слабости, некоторому затруднению дыхания, которые сопровождаются учащением пульса. Окончательный диагноз ставится после проведения комплексной диагностики, которая состоит из клинических и дополнительных методов.
Клиническая
Клиническая диагностика – это простейшие методы исследования, которые осуществляются лечащим врачом без применения специального оборудования. Среди них выделяют:
Опрос – это беседа врача с пациентом, в ходе которой собирается следующая информация:
- Жалобы – чаще всего больных беспокоит ощущение сердцебиения, частый пульс, головокружение и затруднение дыхания;
- Анамнез заболевания – уточняется характер и длительность пароксизма, его временной период и провоцирующие факторы;
- Анамнез жизни – диагностируются факторы риска, оценивается отягощенность наследственности, выясняется характер питания и образа жизни, наличие пагубных привычек и профессиональных вредностей.
Осмотр – оценка объективных данных при помощи следующих методов:
- Физикальное обследование – проводится оценка общего состояния, сознания, цвета кожных покровов;
- Оценка систем организма – диагностически важен подсчет числа сердечных сокращений и дыхательных движений, измерение АД, проведение пульсоксиметрии;
- Аускультация сердца – отмечается четкость первого и глухость последующего сердечного тона, учащение сердечного ритма.
После сбора необходимой информации и анализа полученных результатов лечащий врач направляет пациента на различные методы дополнительной диагностики.
Дополнительная
Дополнительная диагностика включает в себя ряд анализов и инструментальных исследований. Среди них:
- Общее и биохимическое исследование крови – диагностируются сопутствующие патологии (воспалительные процессы, анемия, почечная или печеночная недостаточность и т.д);
- Гормональное исследование крови – определение уровня тиреоидных гормонов и гормонов надпочечников для выявления тиреотоксикоза или феохромоцитомы;
- УЗИ сердца и щитовидной железы – диагностируются возможные структурные изменения;
- Электрокардиограмма (ЭКГ) – оценка электрической активности сердца, которая проводится для выявления патологии со стороны проводящей системы, а также диагностики гипертрофии, постинфарктного кардиосклероза и различных нарушений ритма;
- Суточное мониторирование ЭКГ – это снятие кардиограммы в течение суток для определения провоцирующих факторов пароксизма и его характеристик, так как не всегда удается уловить приступ при проведении обычной ЭКГ;
- Электрофизиологическое исследование – оценка реакции сердца в ответ на его стимуляцию физиологическими дозами тока; назначается для выявления скрытых сердечных заболеваний.
ЭКГ является основным диагностическим методом пароксизмальной тахикардии, как и других нарушений ритма. В зависимости от местонахождения эктопического очага ЭКГ-признаки будут различными.
У всех форм пароксизмальной тахикардии есть одинаковый признак на ЭКГ – внезапно регистрирующийся приступ с учащением ритма в пределах 150-250 уд/мин, при этом ритм остается правильным.
Остальные ЭКГ-признаки зависят от формы тахикардии. Так, при нахождении эктопического очага в предсердиях, на кардиограмме будут отмечаться следующие изменения:
- Зубец Р отрицательный, сниженный, деформированный или двухфазный;
- Зубец Р всегда предшествует желудочковому комплексу;
- Расстояние R-R одинаковое;
- Комплекс QRS не изменен и ничем не отличается от комплекса, зарегистрированного вне приступа;
- В некоторых случаях наблюдается удлинение интервала P-Q (признак АВ блокады I степени).
Атриовентрикулярной форме тахикардии присущи следующие признаки:
- Зубец Р отрицательный в отведениях II, III и aVF;
- Зубцы Р расположены после желудочковых комплексов и сливаются с ними (признак АВ диссоциации);
- Расстояние R-R одинаковое;
- Комплексы QRS не изменены.
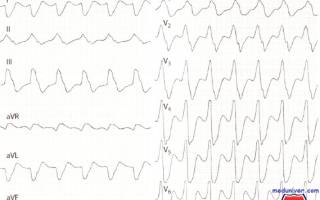
Пароксизм желудочковой тахикардии на ЭКГ можно диагностировать по следующим признакам:
- Комплексы QRS следуют друг за другом, сливаются, деформированы и объективно схожи с блокадой правой ножки пучка Гиса;
- Депрессия сегмента ST в отведениях V5,V6;
- Зубец Р не определяется, так как полностью сливается с желудочковым комплексом;
- Расстояние R-R незначительно разное.
Зачастую на ЭКГ перед началом пароксизма отмечается предсердная или желудочковая экстрасистола.
Дифференциальная диагностика
Дифференциальная диагностика – это сравнительный метод, позволяющий отличить друг от друга формы пароксизмальной тахикардии.