Жалобы при остром инфаркте миокарда
Инфаркт миокарда
Инфаркт миокарда – острая коронарная недостаточность, возникающая при нарушения питания сердечной мышцы.
Что является причиной инфаркта миокарда?
— основная (и наиболее частая) причина – разрыв атеросклеротической бляшки;
— образование тромба на поверхности атеросклеротической бляшки и закупорка просвета сердечной (коронарной) артерии;
— спазм коронарных (сердечных) артерий.
Жалобы при инфаркте миокарда.
— острая боль за грудиной, иногда боль наблюдается только в месте иррадиации (например, в подложечной области, маскируясь под острые заболевания желудочно-кишечного тракта);
— холодный липкий пот;
— бледность кожных покровов;
— тревога, страх смерти;
— повышение артериального давления при сильной боли или снижение давления при сердечной недостаточности;
— нарушение ритма сердца;
— иногда инфаркт миокарда протекает бессимптомно или почти бессимптомно.
Внимание! Инфаркт миокарда – угрожающее жизни состояние!
При возникновении выше перечисленных жалоб необходимо вызвать «скорую помощь».
Лабораторные и инструментальные методы исследования при подозрении на инфаркт миокарда.
1. ЭКГ.
Характерной для острого инфаркта миокарда является «инфарктная» кривая (может встречаться и при постинфарктном кардиосклерозе, синдроме WPW , блокаде левой ножки пучка Гиса).
При очаговом инфаркте миокарда (непроникающий инфаркт) характерных изменений на ЭКГ могут и не наблюдаться.
2. Лабораторная диагностика.
— клинический развернутый анализ крови с определением СОЭ;
— определение активности ферментов крови.
Эти исследования рекомендуется повторять в динамике, что позволяет оценить давность инфаркта миокарда.
Активность ферментов зависит от площади поражения сердечной мышцы: чем больше площадь инфаркта, тем выше активность ферментов.
Лечение инфаркта миокарда.
При подозрении на инфаркт миокарда показана немедленная госпитализация!
Лечение проводится в стационаре, в палате интенсивной терапии.
При обширном методе инфаркта миокарда показано оперативное лечение.
Осложнения при инфаркте миокарда:
— острая левожелудочковая недостаточность;
— аневризма левого желудочка;
— разрыв межжелудочковой перегородки и острая митральная недостаточность;
Рекомендации по профилактике инфаркта миокарда.
— соблюдение режима труда и отдыха, отказ от вредных привычек, ограничение в пище животных жиров;
— правильное отношение к стрессовым ситуациям;
— диспансерное наблюдение у врача-терапевта (кардиолога) при наличии факторов риска: артериальной гипертензии, сахарного диабета, повышенного холестерина, наследственной предрасположенности к ишемической болезни сердца (сердечные заболевания у родственников);
— обследование у врача-терапевта при возникшей боли в области сердца;
— контроль холестерина не реже одного раза в полгода;
— ежегодные диспансерные осмотры.
Запишитесь на консультацию врача кардиолога нашей клиники «Мед-Диалог» (улица Нагатинская д.25, м. Коломенская) на удобное для Вас время.
Жалобы при остром инфаркте миокарда
При развитии инфаркта миокарда у больного обычно возникает сильная загрудинная боль, которая не купируется нитроглицерином и длится до 15 мин и более (классическое начало). Характер боли: сжимающая, давящая либо раздирающая (грудь «сжало тисками», «стянуло обручем», «слон на грудь наступил»). Чаще всего боль иррадиирует в левое плечо и руку, но может отдавать также в шею, нижнюю челюсть, правое плечо и руку, межлопаточное пространство, область живота. При инфаркте миокарда у человека нередко выступает испарина, возникают головокружение или обморочное состояние, тошнота, рвота, расстройство желудка, чувство общего недомогания, сильная слабость, потеря сознания.
Эти цитаты из классиков напоминают нам о характерной клинической картине инфаркта миокарда, о возможности атипичного проявления данного недуга и о важном дифференциально-диагностическом признаке — длительности боли (ангинозном статусе).
На основании наблюдений за 3054 больными инфарктом миокарда, у 512 из которых начало болезни протекало атипично, московский профессор А. Г. Тетель баум (1960) предложил классификацию вариантов дебюта данного недуга в книге «Клинические типы и формы стенокардии и начала инфаркта миокарда». Эту работу автор посвятил «практическим врачам, которые первыми видят больного и должны ставить срочный, ответственный диагноз при отсутствии ещё данных лабораторных и инструментальных исследований».
А. Г. Тетельбаум выделил шесть основных типов дебюта инфаркта миокарда: загрудинно-болевой (классический тип), периферический, абдоминальный, церебральный, безболевой и комбинированный. Так как названия основных типов говорят сами за себя, представляется целесообразным рассмотреть лишь клинические формы начала инфаркта миокарда, объединенные автором в периферический тип.
При этом клинически инфаркт миокарда начинается с болей:
— в лопатке (боли в сердце могут появиться в дальнейшем или отсутствуют совсем) — леволопаточная форма;
— в левой руке (боли во всей руке или только в кисти, предплечье, локтевом суставе, плече, плечевом суставе) — леворучная форма;
— в верхнегрудном отделе позвоночника — верхнепозвоночная форма;
— в нижней челюсти, зубах, ушах — нижнечелюстная и ушная формы;
— в глотке, гортани — гортанно-глоточная форма.
Как же часто встречаются выделенные А. Г. Тетельбаумом клинические типы начала инфаркта миокарда? Разумеется, статистика зависит не только от качества сбора анамнеза и возрастного состава больных, но также от распространенности среди населения сахарного диабета, артериальной гипертензии и других факторов. По данным А. Г. Тетельбаума, примерная частота отдельных типов клинического начала инфаркта миокарда при хорошо собранном анамнезе составляет: загрудинно-болевой тип — 50 %, периферический — 25 %, абдоминальный — 5 %, церебральный — 10 %, безболевой тип — 10 %. (Частота комбинированного типа отдельно не указана, так как он вошел в ведущий из составляющих его типов.) По мнению А. Г. Тетельбаума, у пожилых людей и у больных гипертонической болезнью увеличивается частота развития инфаркта миокарда церебрального и безболевого типов (в основном за счет уменьшения частоты случаев загрудинно-болевого типа). У пожилых людей, особенно страдающих сахарным диабетом, безболевой инфаркт миокарда нередко проявляется приступом одышки в покое (сердечная астма, отёк лёгких).
По данным Фремингемского исследования (США), только немногим менее чем у 1/4 больных (23 %) первый инфаркт развивается на фоне предшествовавшей стенокардии (V. W. Kannel, M. Feinleib, 1972). Каждый пятый инфаркт (по данным того же Фремингемского исследования) был «немым», т. е. оставался не диагностированным. В таких случаях инфаркт не сопровождался типичной клинической картиной (характерным болевым синдромом), а проявлялся, например, сильной слабостью и/или одышкой.
Из «продромов» инфаркта миокарда, которые отмечаются в 40—70 % случаев, следует прежде всего отметить загрудинную боль (нестабильную стенокардию) — наиболее частый и нередко единственный предвестник надвигающейся катастрофы. Кроме того, в качестве предвестников инфаркта миокарда описаны одышка, усталость, слабость, общее недомогание, сердцебиение, головокружение, обморочное состояние (В. J. Gersh, I. P. Clements, 1996).
Инфаркт миокарда
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Общие сведения
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
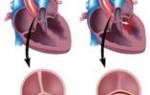
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период – предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период – острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период – острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период – подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период – постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.
Причины инфаркта миокарда
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация инфаркта миокарда
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный — с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный – с некрозом в толще миокарда
- субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный — с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» — с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
По наличию и локализации болевого синдрома выделяют формы инфаркта миокарда:
- типичную – с локализацией боли за грудиной или в прекардиальной области
- атипичные — с атипичными болевыми проявлениями:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
Симптомы инфаркта миокарда
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое
Жалобы при инфаркте миокарда
Клиническая картина при инфаркте миокарда
Наиболее часто инфаркт миокарда возникает в промежутке от 6 до 12 ч, что связывают с увеличением активности симпатической нервной системы в эти часы.
Основная жалоба больных — боль в грудной клетке продолжительностью более 15-20 мин, не купируемая нитроглицерином.
Боль локализуется чаще за грудиной. При распространённом инфаркте миокарда боль может иррадиировать на обе руки, охватывать одновременно спину, надчревную область, шею и нижнюю челюсть. Характер боли может быть самым различным. Наиболее типичной считают сжимающую, распирающую, сдавливающую, жгучую боль.
Безболевой инфаркт миокарда наблюдают у 10-25% больных.
Другие жалобы
Другими жалобами могут быть одышка, потливость, тошнота, боли в животе (часто при инфаркте миокарда нижней стенки левого желудочка), головокружение, эпизоды кратковременной потери сознания, резкое снижение АД, внезапно возникшая аритмия. У пожилых людей, а также у больных сахарным диабетом инфаркт миокарда может проявляться внезапно возникшей слабостью или кратковременной потерей сознания без чёткого описания боли. Одышка (вплоть до отёка лёгких) при инфаркте миокарда возникает либо вследствие снижения сократительной способности миокарда, либо в связи с острой дисфункцией клапанного аппарата (чаще из-за ишемии сосочковой мышцы и развивающейся недостаточности митрального клапана).
При расспросе больного в анамнезе нередко выявляют провоцирующие факторы (например, значительное физическое перенапряжение или эмоциональный стресс незадолго до возникновения инфаркта миокарда).
Инфаркт миокарда.
Острый инфаркт миокарда (коронарный тромбоз, приступ острой сердечной недостаточности)- внезапная закупорка артерий сердца, вследствие чего нарушается питание мышцы сердца и наступает гибель его клеток.
Боль в груди подобна боли при приступе стенокардии, но имеются отличия. При остром инфаркте миокарда пациент жалуется на сильную мучительную боль в груди, которая может распространяться на левую руку, верхнюю часть спины, шею и челюсть.
Боль повторяется и длится более 30 минут, не полностью облегчается при отдыхе или при приёме нитроглицерина.
Одновременно часто наблюдается удушье, чувство сдавливания в груди, тошнота, рвота, потливость, чувство страха, повышенная температура тела, бледная и липкая кожа, ускоренный пульс и падение артериального давления (коллапс)
Однако следует учесть, что в 25% случаев острый инфаркт миокарда протекает бессимптомно.
Положение о применении ДЭНС терапии при инфаркте миокарда.
Оказание помощи при подозрении на инфаркт миокарда проводим с помощью одного из аппаратов серии ДЭНАС.
1.При острых, впервые возникших болях в области сердца, прежде всего необходимо обратиться к врачу. ДЭНС в таких случаях проводится как первая доврачебная помощь (до приезда бригады скорой помощи).
2. Наличие имплантированного кардиостимулятора у пациента является противопоказанием для применения аппарата ДиаДЭНС.
3. Основанием для работы в прямой проекциисердца сбоку и сзади является боль. Область сердца спереди обрабатывается только в целях реанимации.
4. Необходимость начала аппаратного воздействия при заболеваниях сердца определяет не диагноз, установленный в лечебном учреждении, а наличие жалобы со стороны сердца.
5. У пациентов преклонного возраста при появлении жалоб на боль в области сердца ДЭНС целесообразно начинать с воздействия на зоны микросоответствия сердца по системе Су Джок на кистях и стопах пациента.
Первая медицинская помощь при подозрении на инфаркт миокарда.
#image.jpg1. Немедленно вызовите бригаду скорой помощи или попросите кого — нибудь сделать это, чтобы вы смогли оставаться около пациента, если это возможно.
#image.jpg2. Если больной потерял сознание, проводите реанимацию.
#image.jpg3. Если больной в сознании, по возможности обеспечьте ему максимум покоя и удобства. Расстегните воротник, ослабьте тесную одежду, уложите пациента и положите под его голову и колени подушки, чтобы придать ему полулежащее положение. Откройте форточку и обеспечьте приток свежего воздуха.
#image.jpg4. Дайте больному таблетку нитроглицерина под язык.
#image.jpg5. Начните ДЭНС терапию по указанной ниже рецептуре. Длительность сеанса определяется улучшением самочувствия пациента, купированием жалоб, стабилизацией пульса и артериального давления.
Следующий сеанс при необходимости начинается при повторном появлении жалоб.
ДЭНС терапия.
ДЭНС при инфаркте миокарда.
#image.jpgОднократно обработать реанимационные зоны лица в постоянном режиме (ПР) при максимальном энергетическом уровне (МаксЭ) по 30 секунд на одну зону.
#image.jpgОбработать Шейно Воротниковую Зону снизу вверх в ПР при МаксЭ уровне в течение 1-3 минут.
#image.jpgПроводить ДЭНС терапию в интегральной зоне прямой проекции сердца в ПР при комфортном энергетическом уровне (КЭ) сверху вниз и от центра к боковой части груди спереди и сзади.
#image.jpg При уменьшении болевого синдрома проводится обработка зоны 3 дорожки в дозированном режиме при КЭ, зоны прямой проекции надпочечников в постоянном режиме при КЭ по 3 мин. И пояснично крестцовую зону в дозированном режиме.
ВАЖНО ЗНАТЬ!
По приезду бригады скорой помощи нужно обязательно сообщить врачам о том, что больному с острым инфарктом миокарда вы применяли аппарат, поскольку самочувствие пациента и результаты электрокардиографического исследования всегда улучшается.
Имеются противопоказания. используйте в соответствии с инструкцией.
Первая помощь при инфаркте миокарда 26.08.2014
Инфаркт миокарда – это форма ишемической болезни сердца, при которой в следствие нарушения кровоснабжения происходит гибель участка сердечной мышцы. Некроз клеток и последующая замена их рубцовой тканью произойдет через 20-40 минут после прекращения кровотока.
Классификация
По объему поражения выделяют: мелкоочаговый и крупноочаговый инфаркт миокарда.
По глубине поражения сердечной мышцы: трансмуральный, интрамуральный, субэндокардиальный и субэпикардиальный.
Учитывая локализацию очага некроза: инфаркт верхушки сердца, инфаркт миокарда левого, правого желудочка, межжелудочковой перегородки, а также смешанная локализация.
По течению: первичный, рецидивирующий, продолженный и повторный.
По стадиям развития выделяют продромальную стадию, острейшую, острую, подострую и стадию рубцевания.
По форме: типичный инфаркт миокарда, абдоминальный, астматический, атипичный, безболевой, церебральный.
Прекращение кровоснабжения участка миокарда может произойти из-за:
- Атеросклероза артерий, питающих сердечную мышцу. В таких случаях просвет артерии закрывается атеросклеротической бляшкой (образование из смеси жиров).
- Спазма сосудов сердца из воздействия факторов внешней среды.
- Закупорки артерий сердца атеросклеротической бляшкой при ее отрыве от места образования.
Возникновению инфаркта миокарда способствует ряд факторов:
- Наследственность
- Злоупотребление курением, алкоголем
- Ожирение
- Высокое артериальное давление
- Повышенный уровень холестерина крови
- Наличие диабета
- Малоподвижный образ жизни
- Мужчины болеют чаще женщин
- Пожилой возраст
Главными проявлениями инфаркта миокарда являются:
- боль, которая по характеристике интенсивная, сжимающая; локализующаяся за грудиной, но может отдавать руку, область лопаток, шею; чаще боль возникает после нагрузки; длится более 10 минут; проходит после приема нитроглицерина;
- чувство нехватки воздуха;
- бледная кожа с липким потом;
- одышка;
- возможно повышение температуры.
Чаще всего инфаркт миокарда возникает после значительного физического напряжения, стресса между 6- 12 часами. У некоторых за несколько недель отмечается дискомфорт в грудной клетке, слабость. Основной жалобой больного будет боль, сжимающая, интенсивная, продолжительностью более 20 минут. Болевые ощущения могут отдавать в обе руки, спину, шею, нижнюю челюсть. К боли могут присоединяться жалобы на одышку, тошноту, головокружение, падение артериального давления. Больной становится беспокойным, тревожным. Данные изменения характеризуют острейшую стадию инфаркта миокарда.
В остром периоде (длительностью до 14 дней) боль отсутствует, возможно появление сердечной недостаточности.
Подострый период характеризуется развитием рубца. Боли нет, сохраняется нарушение сердечного ритма, восстанавливается проводимость сердца.
В постинфарктный период объективно отклонений в работе сердечно-сосудистой системы практически нет.
От бессимптомного течения и эпизода дискомфорта в области сердца до ярко выраженного болевого приступа с различными нарушениями работы сердца.
Диагностика
Для постановки диагноза инфаркт миокарда нужно учитывать:
- жалобы и анамнез заболевания
- анамнез жизни больного
- клинический осмотр
- общий анализ мочи и крови, биохимический анализ, определение в крови специфических ферментов
- электрокардиограмму
- эхокардиографию
- рентгенографию грудной клетки
Инфаркт миокарда: причины и признаки
Инфарктом миокарда называют острое состояние при ишемической болезни сердца, которое сопровождается существенной недостаточностью коронарного кровотока и гибелью (некрозом) того или иного участка сердечной мышцы. Данная патология гораздо чаще встречается именно у мужчин старше 60 лет, но после достижения 55-60 летнего возраста она с одинаковой долей вероятности может развиваться и у женщин. Такие изменения в миокарде приводят не только к существенным нарушениям в работе сердца, но и в 10-12% случаев угрожают жизни больного. В нашей статье мы ознакомим вас с основными причинами и признаками этой серьезной сердечной патологии, и такие знания позволят вам «узнавать врага в лицо» вовремя.
Статистика. Общие сведения
По данным статистики, за последние 20 лет летальность от этого недуга возросла более чем на 60%, и он существенно помолодел. Если раньше это острое состояние встречалось среди людей 60-70 летнего возраста, то сейчас уже мало кого удивляет выявление инфаркта миокарда у 20-30 летних. Следует отметить и тот факт, что данная патология часто приводит к инвалидизации больного, которая вносит весомые негативные коррективы в образ его жизни.
При инфаркте миокарда крайне важно незамедлительно обратиться за медицинской помощью, т. к. любая проволочка существенно отягощает последствия инфаркта и способна приносить непоправимый урон состоянию здоровья.
Причины и предрасполагающие факторы
В 90% случаев инфаркт миокарда вызывается тромбозом венечной артерии, который провоцируется атеросклерозом. Закупорка этой артерии фрагментом атеросклеротической бляшки вызывает прекращение кровоснабжения участка сердечной мышцы, на фоне которого развивается кислородное голодание тканей, недостаточное поступление питательных веществ к мышце и, как результат, некроз участка миокарда. Такие изменения в структуре мышечной ткани сердца наступают спустя 3-7 часов после прекращения поступления крови к участку мышцы. Через 7-14 дней участок некроза зарастает соединительной тканью, а спустя 1-2 месяца на нем формируется рубец.
В остальных случаях причиной развития инфаркта миокарда становятся следующие патологии:
- спазм коронарных сосудов;
- тромбоз коронарных сосудов;
- травмы сердца;
- новообразования.
Немаловажную роль в появлении инфаркта миокарда играют и предрасполагающие факторы (состояния и заболевания, которые способствуют нарушению коронарного кровообращения). Значительно повышают риск развития такого острого состояния такие факторы:
- гипертоническая болезнь;
- атеросклероз;
- наличие в анамнезе инфаркта миокарда;
- курение;
- адинамия;
- ожирение;
- повышенный уровень «плохого» холестерина (ЛПНП) в крови;
- постклимактерический возраст у женщин;
- сахарный диабет;
- частые стрессы;
- чрезмерные физические и эмоциональные нагрузки;
- нарушения в свертываемости крови;
- алкоголизм.
Классификация
При инфаркте миокарда некрозу могут подвергаться различные по масштабу участки мышечной ткани, и, в зависимости от размера очага поражения, кардиологи различают следующие формы данной патологии:
Также инфаркт миокарда может классифицироваться в зависимости от глубины поражения стенки сердца:
- трансмуральный – некрозу подвергается вся толщина мышечного слоя;
- интрамуральный – некроз расположен в глубине сердечной мышцы;
- субэпикардиалный – некроз расположен в участках прилегания сердечной мышцы к эпикарду;
- субэндокардиальный – некроз расположен в области соприкосновения миокарда с эндокардом.
В зависимости от места расположения пораженных участков коронарных сосудов выделяют такие типы инфаркта:
По кратности возникновения данная патология сердца может быть:
- первичной – наблюдается впервые;
- рецидивирующей – новый участок некроза появляется в течение 8 недель после первичного;
- повторный – новый участок некроза появляется по прошествии 8 недель после предыдущего инфаркта.
По клиническим проявлениям кардиологи выделяют такие варианты инфаркта миокарда:
Признаки инфаркта миокарда
Характерными признаками инфаркта миокарда становятся такие проявления этой патологии сердца:
- Длительная интенсивная боль в области сердца, которая продолжается более получаса и не устраняется даже после повторного приема нитроглицерина или других сосудорасширяющих средств.
- Большинство больных характеризуют болевые ощущения как жгучие, кинжальные, разрывающие и пр. В отличие от приступа стенокардии они не утихают в состоянии покоя.
- Ощущения жжения и сдавливания в области сердца.
- Боль чаще появляется после физической или сильной эмоциональной нагрузки, но может начинаться и во время сна или в состоянии покоя.
- Боль иррадиирует (отдает) в левую руку (в редких случаях – в правую), лопатку, межлопаточную область, нижнюю челюсть или шею.
- Боль сопровождается сильным беспокойством и чувством необоснованного страха. Многие больные характеризуют такие волнения как «страх смерти».
- Боль может сопровождаться головокружением, обмороком, бледностью, акроцианозом, повышенным потоотделением (пот холодный и липкий), тошнотой или рвотой.
- В большинстве случаев нарушается ритм сердечных сокращений, который можно заметить по учащенному и аритмичному пульсу больного.
- Многие больные отмечают одышку и затруднение дыхания.
Помните! У 20% больных инфаркт миокарда протекает в атипичной форме (например, боль локализируется в области живота) или не сопровождается болевыми ощущениями.
При любом подозрении на инфаркт миокарда следует немедленно вызвать скорую помощь и приступить к мероприятиям по доврачебной помощи!
Симптомы типичного инфаркта миокарда
Выраженность симптомов при инфаркте миокарда зависит от стадии заболевания. В его течении наблюдаются такие периоды:
- прединфарктный – наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может длиться от нескольких часов или суток до нескольких недель;
- острейший – сопровождается развитием ишемии миокарда и образованием участка некроза, продолжается от 20 минут до 3 часов;
- острый – начинается с момента образования очага некроза на миокарде и заканчивается после ферментативного расплавления отмершей мышцы, длится около 2-14 суток;
- подострый – сопровождается образованием рубцовой ткани, продолжается около 4-8 недель;
- постинфарктный – сопровождается образованием рубца и приспособлением миокарда к последствиям изменений структуры сердечной мышце.
Острейший период при типичном варианте течения инфаркта миокарда проявляет себя выраженными и характерными симптомами, которые не могут оставаться незамеченными. Основным признаком этого острого состояния является выраженная боль жгучего или кинжального характера, которая, в большинстве случаев, появляется после физической нагрузки или значительного эмоционального напряжения. Она сопровождается сильным беспокойством, страхом смерти, резкой слабостью и даже обморочным состояниями. Больные отмечают, что боль отдает в левую руку (иногда в правую), область шеи, лопаток или нижней челюсти.
В отличие от болей при стенокардии, такая кардиалгия отличается своей продолжительностью (более 30 минут) и не устраняется даже повторным приемом нитроглицерина или других сосудорасширяющих препаратов. Именно поэтому большинство врачей рекомендуют незамедлительно вызывать скорую помощь, если боль в сердце продолжается более 15 минут и не устраняется приемом привычных лекарственных средств.
Близкие больного могут заметить:
- учащение пульса;
- нарушения сердечного ритма (пульс становится аритмичным);
- резкую бледность;
- акроцианоз;
- появление холодного липкого пота;
- повышение температуры до 38 градусов (в некоторых случаях);
- повышение артериального давления с последующим резким снижением.
В остром периоде у больного исчезают кардиалгии (боли присутствуют только в случае развития воспаления перикарда или при наличии выраженной недостаточности кровоснабжения околоинфарктной зоны миокарда). Из-за образования участка некроза и воспаления тканей сердца повышается температура тела, и лихорадка может продолжаться около 3-10 дней (иногда, более). У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление остается повышенным
Подострый период инфаркта протекает на фоне отсутствия болей в сердце и лихорадки. Состояние больного нормализуется, артериальное давление и показатели пульса постепенно приближаются к норме, а проявления сердечно-сосудистой недостаточности значительно ослабевают.
В постинфарктном периоде все симптомы полностью исчезают, а лабораторные показатели постепенно стабилизируются и возвращаются к норме.
Симптомы при атипичных формах инфаркта
Атипичность симптоматики инфаркта миокарда коварна тем, что она может вызывать существенные трудности при постановке диагноза, а при безболевом его варианте больной может переносить его буквально на ногах. Характерная атипичная симптоматика в таких случаях наблюдается только в острейшем периоде, далее инфаркт протекает типично.
Среди атипичных форм могут наблюдаться такие варианты симптоматики:
- Периферический с атипичным местом локализации боли: при таком варианте боль дает о себе знать не за грудиной или в прекардиальной области, а в левой верхней конечности или в кончике левого мизинца, в области нижней челюсти или шеи, в лопатке или в области шейно-грудного отдела позвоночного столба. Остальные симптомы остаются такими же, как и при типичной клинической картине этой патологии сердца: аритмии, слабость, потливость и пр.
- Гастрический – при такой форме инфаркта боль локализируется в области желудка и может напоминать приступ острого гастрита. Во время осмотра больного врач может выявлять напряжение мышц брюшной стенки, и для постановки окончательного диагноза ему могут понадобиться дополнительные методы исследования.
- Аритмический – при таком варианте инфаркта у больного выявляются атриовентрикулярные блокады различной интенсивности или аритмии (мерцательная, пароксизмальная тахикардия, экстрасистолия). Подобные нарушения сердечного ритма могут существенно затруднять диагностику даже после проведения ЭКГ.
- Астматический – такая форма этой острой сердечной патологии своим началом напоминает приступ астмы и чаще наблюдается при наличии кардиосклероза или повторных инфарктов. Боль в сердце при ней выражена незначительно или полностью отсутствует. У больного появляется сухой кашель, нарастает одышка и развивается удушье. Иногда, кашель может сопровождаться пенистой мокротой. В тяжелых случаях развивается отек легкого. При осмотре больного врач определяет признаки аритмии, снижение артериального давления, хрипы в бронхах и легких.
- Коллаптоидный – при такой форме протекания инфаркта у больного развивается кардиогенный шок, при котором наблюдается полное отсутствие боли, резкое падение артериального давления, головокружение, холодный пот и потемнение в глазах.
- Отечный – при такой форме инфаркте больной жалуется на одышку, резкую слабость, быстрое появление отеков (вплоть до асцита). При осмотре больного выявляется увеличенная печень.
- Церебральный – такая форма инфаркта сопровождается нарушением мозгового кровообращения, которое проявляется помрачением сознания, нарушениями речи, головокружением, тошнотой и рвотой, парезами конечностей и пр.
- Безболевой – такая форма инфаркта протекает на фоне дискомфорта в грудной клетке, повышенной потливости и слабости. В большинстве случаев больной не обращает внимания на такие признаки, и это значительно усугубляет течение этого острого состояния.
В некоторых случаях инфаркт миокарда протекает с сочетанием нескольких атипичных форм. Такое состояние усугубляет патологию и существенно отягощает дальнейший прогноз на выздоровление.
Опасность инфаркта миокарда заключается еще и в том, что уже в первые дни после некроза участка сердечной мышцы у больного могут развиваться различные тяжелые осложнения:
- мерцательная аритмия;
- синусовая или пароксизмальная тахикардия;
- экстрасистолия;
- мерцание желудочков;
- тампонада сердца;
- тромбоэмолия легочной артерии;
- острая аневризма сердца;
- тромбоэндокардит и др.
Большая часть смертей после инфаркта миокарда возникает именно в первые часы и сутки после развития этой острой формы ишемической болезни сердца. Риск летального исхода во многом зависит от масштабов поражения тканей миокарда, наличия осложнений, возраста больного, своевременности доврачебной и врачебной помощи и сопутствующих заболеваний.
Как работает сердце человека. Инфаркт миокарда.