Дерматит при почечной недостаточности
ГЛАВА 38. КОЖНЫЕ ПРОЯВЛЕНИЯ ЗАБОЛЕВАНИЙ ПОЧЕК
1. Какие типы изменений кожи наблюдаются при заболеваниях почек?
Имеются три основные категории кожных изменений, связанные с болезнями почек:
1. Кожные проявления при почечной недостаточности, наблюдаемые почти у всех пациентов, страдающих ею.
2. Системные заболевания с выраженными проявлениями со стороны почек и кожи (например, пурпура Шенлейна-Геноха).
3. Болезни, поражающие почки, при которых биопсия кожи может помочь установлению диагноза даже в случае, когда кожные проявления выражены слабо (например, первичный системный амилоидоз).
2. Какие кожные проявления наблюдаются при почечной недостаточности? Кожные проявления при хронической почечной недостаточности
3. Какие кожные проявления отмечаются у пациентов, которым проводится диализ?
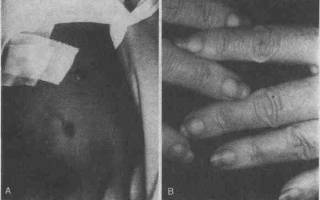
Многие изменения со стороны кожи, описанные у больных с хронической почечной недостаточностью, обнаруживаются и у пациентов, которых лечат перитонеальным диализом или гемодиализом. Значительная доля пациентов, находящихся на диализе, жалуются на зуд, который может быть сильным. В некоторых случаях при проведении диализа зуд усиливается. Почечный диализ может привести к появлению у пациента буллезных высыпаний, сходных с поздней кожной порфирией (см. рисунок А). Сообщалось о появлении угрей, связанных с проведением диализа и лечением тестостероном. Некоторые заболевания, при которых наблюдаются перфорации, связаны с хронической почечной недостаточностью, как леченной, так и не леченной методом почечного диализа. Они включают болезнь Кирле, реактивный перфорирующий коллагеноз и проникающий фолликулит. Некоторые авторы объединяют все перфорирующие заболевания, наблюдаемые у таких пациентов, под одним названием — «приобретенный перфорирующий дерматоз хронической почечной недостаточности». Патогенез этих состояний неясен. При лечении с помощью диализа у пациентов могут возникать осложнения, вызванные непосредственно данным видом лечения, такие как инфекционный или контактный дерматит в месте расположения перитонеальной канюли или артериовенозной фистулы.
4. Опишите изменения ногтей при хронической почечной недостаточности.
Как ногти Муэрке, так и симптом «половина на половину» связаны с хронической почечной недостаточностью. При симптоме «половина на половину» проксимальная половина ногтя имеет белый цвет, а дистальная часть сохраняет нормальную розовую окраску (см. рисунок В). Считается, что это связано с отеком ногтевого ложа. Ногти Муэрке имеют две поперечные параллельные белые полоски, отделенные друг от друга и от луночки участками нормального розового ногтя. Такие изменения ногтей связаны с гипоальбуминемией при заболевании почек.
Кожные проявления. А. Напряженный пузырь на тыльной поверхности кисти у пациента, проходящего лечение почечным диализом. В. Ногти «половина на половину» у пациента с хронической почечной недостаточностью
5. Что такое «уремический иней»?
Подобное изменение цвета лица, редко встречающееся в настоящее время, первоначально описано как классическое проявление хронической почечной недостаточности. Беловатые налеты, наблюдавшиеся на лице и шее, считались обусловленными отложением выкристаллизовавшейся из пота мочевины. Нарушения окраски кожных покровов, связанные с почечной недостаточностью
6. Что вызывает изменения пигментации кожи, отмечаемые при хронической почечной недостаточности?
Это результат увеличения количества меланина в базальном слое эпидермиса и поверхностных слоях дермы. Предполагают, что у таких пациентов снижен метаболизм |3-меланоцитстимулирующего гормона (3-МСГ) в связи с заболеванием почек, что ведет к повышению содержания (3-МСГ в плазме; гормон этот, в свою очередь, стимулирует производство меланина меланоцитами.
7. Что вызывает бледность при хронической почечной недостаточности?
Бледность вызывает в первую очередь анемия — неизбежный спутник хронической почечной недостаточности. Кроме того, может наблюдаться желтушный оттенок, который связывают с урохромными отложениями в коже.
8. Зуд — это обычное явление при любой форме почечной недостаточности?
Нет. У пациентов с острой почечной недостаточностью зуд не возникает. Однако он характерен для пациентов с хронической почечной недостаточностью. Кроме того, у некоторых пациентов с хронической почечной недостаточностью после лечения диализом зуд усиливается.
Точная причина уремического зуда неизвестна. Высказывается предположение, что в сыворотке крови пациентов с уремией присутствует гистаминвысвобождающий фактор, уменьшить или ослабить действие которого можно с помощью В-ультрафиолетового облучения. В другом исследовании было выявлено уменьшение общего числа нервных окончаний в коже пациентов с уремией и выдвинута гипотеза о нарушении иннервации кожи у пациентов с хронической почечной недостаточностью, возможно, вследствие нейропатии. Вторичный гиперпаратиреоидизм, который иногда развивается при хронической почечной недостаточности, также способен вызывать зуд.
9. Как лечить зуд при почечной недостаточности?
Прежде всего должна быть проведена специфическая диагностика. У пациентов с почечной недостаточностью могут быть и разнообразные поражения кожи, сопровождающиеся зудом, в том числе чесотка или аллергический контактный дерматит. Зуд также является реакцией на лекарственную терапию. Часто наблюдаемая сухость кожи уменьшается после исключения контакта с раздражающими средствами, при применении мягко действующего мыла или абсолютном отказе от пользования им, а также частом использовании смягчающих средств. В тех случаях, когда зуд является проявлением вторичного гиперпаратиреоидизма, может быть показано хирургическое лечение. Если специфических причин появления зуда не обнаружено, успех может принести В-ультрафиолетовое (БУФ) облучение.
10. Что такое перфорирующие заболевания кожи?
Это группа заболеваний, при которых происходит элиминация измененных компонентов кожи через эпидермис (процесс, называемый трансэпидермальной элиминацией). При этом несколько различных перфорирующих заболеваний связываются с хронической почечной недостаточностью, включая болезнь Кирле, реактивный перфорирующий коллагеноз и перфорирующий фолликулит.
При биопсии кожи у пациентов с хронической почечной недостаточностью отмечаются признаки более чем одного типа перфорирующего расстройства, поэтому было предложено отнести данное состояние к приобретенным перфорирующим дерматозам хронической почечной недостаточности. Подобное высыпание может встречаться у 10 % больных, лечащихся с помощью диализа, но наблюдается и у пациентов с почечной недостаточностью, не проходящих данного лечения. Очаги поражения состоят из папул с явлениями кератоза и узелков, располагающихся на коже туловища и конечностей (см. рисунок). Поражения чаще наблюдаются у темнокожих больных. Биопсия кожи подтверждает диагноз. Данное поражение может самопроизвольно разрешиться через несколько месяцев.
Перфоративная болезнь при хронической почечной недостаточности. На спине расположены маленькие эритематозные папулы с корками или шелушением в центре. Видны папулы с перфорациями, депигментированные участки — зоны предыдущих поражений
Болезнь Кирле — нозологическая единица, существование которой оспаривается некоторыми авторами. По первоначальному определению Кирле, это — болезнь, при которой атипичный клон кератиноцитов проникает через эпидермис в дерму. Реактивный перфорирующий коллагеноз — заболевание, при котором изначально атипичный коллаген выталкивается сквозь эпидермис из дермы.
Перфорирующий фолликулит характеризуется фолликулярными пробками и скручивающимися волосками, которые проникают через волосяной фолликул в дерму.
11. Опишите сыпь, появляющуюся при диализе, сходную с проявлениями порфирии.
У пациентов с хронической почечной недостаточностью, лечащихся с помощью диализа, иногда появляются повышенная травмируемость кожи, пузыри, гиперпигментация и гипертрихоз, которые неотличимы от кожных проявлений поздней кожной порфирии. Хотя у большинства этих пациентов уровень порфиринов в крови нормальный, у некоторых он повышен. Если у таких больных возникает анурия, их плазму и кал анализируют на содержание порфиринов.
12. Что такое болезнь Фабри (диффузная ангиокератома туловища)?
Это заболевание является следствием нарушения активности лизосомального фермента — сс-галактозидазы А, что ведет к отложению нейтральных гликосфинголипидов, в частности тригексозила керамида, во многих клетках и тканях тела. Болезнь наследуется по рецессивному типу, связана с Х-хромосомой и поражает почти исключительно мужчин. У гетерозиготных женщин симптомов обычно не наблюдается, хотя часто имеются характерные помутнения роговицы.
13. Опишите кожные поражения при болезни Фабри.
Кожные поражения при болезни Фабри проявляются в виде ангиокератом. Первоначально, обычно в раннем детстве, появляются точечные эритематозные или пурпурные пятнышки или плоские папулы с легким шелушением, которые постепенно увеличиваются в числе и размерах. Они обычно располагаются в «зоне купального костюма» -районе между поясом и коленками.
Эти поражения могут быть едва видны. Постановке диагноза помогает биопсия кожи, поскольку окраска судаковым черным В, красным-алым или йодной кислотой — реактивом Шиффа указывает на отложение гликолипидов в коже. Для облегчения постановки диагноза используется электронная микроскопия, т. к. она выявляет характерные отложения гликолипидов в цитоплазме (обычно внутри эндотелиальных клеток). Симптомы болезни Фабри — приступы острой боли, особенно в кистях и стопах — часто возникают уже в детстве. В зрелом возрасте могут отмечаться ишемия и инфаркт сердца, транзиторные приступы ишемии, инсульты и прогрессирующая почечная недостаточность.
Точечные сосудистые пятнышки и папулы при болезни Фабри. Поражения располагаются в «зоне купального костюма»
14. При каких васкулитах часто поражаются почки и кожа?
Лейкоцитокластический васкулит, узелковый периартериит, пурпура Шенлейна-Геноха, гранулематоз Вегенера. Когда поражения кожи дают основание думать о развитии васкулита, для подтверждения диагноза и определения типа вовлеченных сосудов и характера воспаления следует провести биопсию кожи (см. также главу 15). В процесс могут вовлекаться различные сосуды — от маленьких посткапиллярных венул (Лейкоцитокластический васкулит) до артерий среднего размера (узелковый периартериит). Если подтверждается диагноз васкулита, то следует проверить, нет ли поражения почек.
15. Как проводить биопсию при диагностике системного амилоидоза?
При первичном амилоидозе белок легкой цепи иммуноглобулина откладывается в коже, сердце, селезенке, суставах, периферических нервах и ладонных связках. Кожные проявления могут включать пурпуру на верхней половине туловища, лице и шее и, что особенно характерно для первичного системного амилоидоза, на веках. Сообщается также о наличие восковидных папул, особенно на ладонях и кончиках пальцев. Даже при отсутствии изменений в коже ее биопсия помогает в диагностике первичного системного амилоидоза. Для подтверждения диагноза проводится биопсия кожи (даже если нет видимых клинических проявлений) жировой клетчатки живота, тканей языка и прямой кишки. Это позволяет избежать проведения более травмирующих биопсий внутренних органов.
Хроническая почечная недостаточность
Хроническая почечная недостаточность – это постепенное угасание почечных функций, обусловленное гибелью нефронов вследствие хронического заболевания почек. На начальных стадиях протекает бессимптомно, в последующем присоединяются расстройства общего состояния и мочевыделения, отеки, кожный зуд. Постепенное ухудшение функции почек приводит к нарушению жизнедеятельности организма, возникновению осложнений со стороны различных органов и систем. Диагностика включает клинические и биохимические анализы, пробы Реберга и Зимницкого, УЗИ почек, УЗДГ почечных сосудов. Лечение ХПН основано на терапии основного заболевания, устранении симптоматики и повторных курсах экстракорпоральной гемокоррекции.
Общие сведения
Хроническая почечная недостаточность (ХПН) – необратимое нарушение фильтрационной и выделительной функций почек, вплоть до полного их прекращения, вследствие гибели почечной ткани. ХПН имеет прогрессирующее течение, на ранних стадиях проявляется общим недомоганием. При нарастании ХПН – выраженные симптомы интоксикации организма: слабость, потеря аппетита, тошнота, рвота, отеки, кожные покровы — сухие, бледно-желтые. Резко, иногда до нуля, снижается диурез. На поздних стадиях развивается сердечная недостаточность, отек легких, склонность к кровотечениям, энцефалопатия, уремическая кома. Показаны гемодиализ и пересадка почки.
Причины ХПН
Хроническая почечная недостаточность может становиться исходом хронического гломерулонефрита, нефритов при системных заболеваниях, наследственных нефритов, хронического пиелонефрита, диабетического гломерулосклероза, амилоидоза почек, поликистоза почек, нефроангиосклероза и других заболеваний, которые поражают обе почки или единственную почку.
В основе патогенеза лежит прогрессирующая гибель нефронов. Вначале почечные процессы становятся менее эффективными, затем нарушается функция почек. Морфологическая картина определяется основным заболеванием. Гистологическое исследование свидетельствует о гибели паренхимы, которая замещается соединительной тканью. Развитию ХПН предшествует период страдания хроническим заболеванием почек длительностью от 2 до 10 и более лет. Течение болезни почек до начала ХПН можно условно подразделить на ряд стадий. Определение этих стадий представляет практический интерес, поскольку влияет на выбор тактики лечения.
Классификация
Выделяют следующие стадии хронической почечной недостаточности:
- Латентная. Протекает без выраженных симптомов. Обычно выявляется только по результатам углубленных клинических исследований. Клубочковая фильтрация снижена до 50-60 мл/мин, отмечается периодическая протеинурия.
- Компенсированная. Пациента беспокоит повышенная утомляемость, ощущение сухости во рту. Увеличение объема мочи при снижении ее относительной плотности. Снижение клубочковой фильтрации до 49-30 мл/мин. Повышен уровень креатинина и мочевины.
- Интермиттирующая. Выраженность клинических симптомов усиливается. Возникают осложнения, обусловленные нарастающей ХПН. Состояние пациента изменяется волнообразно. Снижение клубочковой фильтрации до 29-15 мл/мин, ацидоз, стойкое повышение уровня креатинина.
- Терминальная. Харатеризуется постепенным снижением диуреза, нарастанием отеков, грубыми нарушениями кислотно-щелочного и водно-солевого обмена. Наблюдаются явления сердечной недостаточности, застойные явления в печени и легких, дистрофия печени, полисерозит.
Симптомы ХПН
В период, предшествующий развитию хронической почечной недостаточности, почечные процессы сохраняются. Уровень клубочковой фильтрации и канальцевой реабсорбции не нарушен. В последующем клубочковая фильтрация постепенно снижается, почки теряют способность концентрировать мочу, начинают страдать почечные процессы. На этой стадии гомеостаз еще не нарушен. В дальнейшем количество функционирующих нефронов продолжает уменьшаться, и при снижении клубочковой фильтации до 50-60 мл/мин у больного появляются первые признаки ХПН.
Пациенты с латентной стадией ХПН жалоб обычно не предъявляют. В некоторых случаях они отмечают нерезко выраженную слабость и снижение работоспособности. Больных с ХПН в компенсированной стадии беспокоит снижение работоспособности, повышенная утомляемость, периодическое ощущение сухости во рту. При интермиттирующей стадии ХПН симптомы становятся более выраженными. Слабость нарастает, больные жалуются на постоянную жажду и сухость во рту. Аппетит снижен. Кожа бледная, сухая.
Пациенты с терминальной стадией ХПН худеют, их кожа становится серо-желтой, дряблой. Характерен кожный зуд, сниженный мышечный тонус, тремор кистей и пальцев, мелкие подергивания мышц. Жажда и сухость во рту усиливается. Пациенты апатичны, сонливы, не могут сосредоточиться.
При нарастании интоксикации появляется характерный запах аммиака изо рта, тошнота и рвота. Периоды апатии сменяются возбуждением, больной заторможен, неадекватен. Характерна дистрофия, гипотермия, охриплость голоса, отсутствие аппетита, афтозный стоматит. Живот вздут, частая рвота, понос. Стул темный, зловонный. Больные предъявляют жалобы на мучительный кожный зуд и частые мышечные подергивания. Нарастает анемия, развивается геморрагический синдром и почечная остеодистрофия. Типичными проявлениями ХПН в терминальной стадии являются миокардит, перикардит, энцефалопатия, отек легких, асцит, желудочно-кишечные кровотечения, уремическая кома.
Осложнения
ХПН характеризуется нарастающими нарушениями со стороны всех органов и систем. Изменения крови включают анемию, обусловленную как угнетением кроветворения, так и сокращением жизни эритроцитов. Отмечают нарушения свертываемости: удлинение времени кровотечения, тромбоцитопению, уменьшение количества протромбина. Со стороны сердца и легких наблюдается артериальная гипертензия (более чем у половины больных), застойная сердечная недостаточность, перикардит, миокардит. На поздних стадиях развивается уремический пневмонит.
Неврологические изменения на ранних стадиях включают рассеянность и нарушение сна, на поздних – заторможенность, спутанность сознания, в некоторых случаях бред и галлюцинации. Со стороны периферической нервной системы обнаруживается периферическая полинейропатия. Со стороны ЖКТ на ранних стадиях выявляется ухудшение аппетита, сухость во рту. Позже появляется отрыжка, тошнота, рвота, стоматит. В результате раздражения слизистой при выделении продуктов метаболизма развивается энтероколит и атрофический гастрит. Образуются поверхностные язвы желудка и кишечника, нередко становящиеся источниками кровотечения.
Со стороны опорно-двигательного аппарата для ХПН характерны различные формы остеодистрофии (остеопороз, остеосклероз, остеомаляция, фиброзный остеит). Клинические проявления почечной остеодистрофии – спонтанные переломы, деформации скелета, сдавление позвонков, артриты, боли в костях и мышцах. Со стороны иммунной системы при ХПН развивается лимфоцитопения. Снижение иммунитета обуславливает высокую частоту возникновения гнойно-септических осложнений.
Диагностика
При подозрении на развитие хронической почечной недостаточности пациенту необходима консультация нефролога и проведение лабораторных исследований: биохимический анализ крови и мочи, проба Реберга. Основанием для постановки диагноза становится снижение уровня клубочковой фильтрации, возрастание уровня креатинина и мочевины.
При проведении пробы Зимницкого выявляется изогипостенурия. УЗИ почек свидетельствует о снижении толщины паренхимы и уменьшении размера почек. Снижение внутриорганного и магистрального почечного кровотока выявляется на УЗДГ сосудов почек. Рентгенконтрастную урографию следует применять с осторожностью из-за нефротоксичности многих контрастных препаратов. Перечень других диагностических процедур определяется характером патологии, ставшей причиной развития ХПН.
Лечение хронической почечной недостаточности
Специалисты в сфере современной урологии и нефрологии располагают обширными возможностями в лечении ХПН. Своевременное лечение, направленное на достижение стойкой ремиссии нередко позволяет существенно замедлить развитие патологии и отсрочить появление выраженных клинических симптомов. При проведении терапии больному с ранней стадией ХПН особое внимание уделяется мероприятиям по предотвращению прогрессирования основного заболевания.
Лечение основного заболевания продолжается и при нарушении почечных процессов, но в этот период увеличивается значение симптоматической терапии. При необходимости назначают антибактериальные и гипотензивные препараты. Показано санаторно-курортное лечение. Требуется контроль уровня клубочковой фильтрации, концентрационной функции почек, почечного кровотока, уровня мочевины и креатинина. При нарушениях гомеостаза проводится коррекция кислотно-щелочного состава, азотемии и водно-солевого баланса крови. Симптоматическое лечение заключается в лечении анемического, геморрагического и гипертонического синдромов, поддержании нормальной сердечной деятельности.
Больным с хронической почечной недостаточностью назначается высококалорийная (примерно 3000 калорий) низкобелковая диета, включающая незаменимые аминокислоты. Необходимо снизить количество соли (до 2-3 г/сут), а при развитии выраженной гипертонии – перевести больного на бессолевую диету. Содержание белка в рационе зависит от степени нарушения почечных функций, при клубочковой фильтрации ниже 50 мл/мин количество белка уменьшается до 30-40 г/сут, при уменьшении показателя ниже 20 мл/мин — до 20-24 г/сут.
При развитии почечной остеодистрофии назначают витамин D и глюконат кальция. Следует помнить об опасности кальцификации внутренних органов, вызванной большими дозами витамина D при гиперфосфатемии. Для устранения гиперфосфатемии назначают сорбитол+гидроксид алюминия. Во время терапии контролируется уровень фосфора и кальция в крови. Коррекция кислотно-щелочного состава проводится 5% раствором гидрокарбоната натрия внутривенно. При олигурии для увеличения объема выделяемой мочи назначают фуросемид в дозировке, которая обеспечивает полиурию. Для нормализации АД применяют стандартные гипотензивные препараты в сочетании с фуросемидом.
При анемии назначают препараты железа, андрогены и фолиевую кислоту, при снижении гематокрита до 25% проводят дробные переливания эритроцитной массы. Дозировка химиотерапевтических препаратов и антибиотиков определяется в зависимости от способа выведения. Дозы сульфаниламидов, цефалоридина, метициллина, ампициллина и пенициллина уменьшают в 2-3 раза. При приеме полимиксина, неомицина, мономицина и стрептомицина даже в малых дозах возможно развитие осложнений (неврит слухового нерва и др.). Больным ХПН противопоказаны производные нитрофуранов.
Использовать гликозиды при терапии сердечной недостаточности следует с осторожностью. Дозировка уменьшается, особенно при развитии гипокалиемии. Больным с интермиттирующей стадией ХПН в период обострения назначают гемодиализ. После улучшения состояния пациента вновь переводят на консервативное лечение. Эффективно назначение повторных курсов плазмофереза.
При наступлении терминальной стадии и отсутствии эффекта от симптоматической терапии больному назначают регулярный гемодиализ (2-3 раза в неделю). Перевод на гемодиализ рекомендован при снижении клиренса креатинина ниже 10 мл/мин и повышении его уровня в плазме до 0,1 г/л. Выбирая тактику терапии, следует учитывать, что развитие осложнений при хронической почечной недостаточности уменьшает эффект гемодиализа и исключает возможность трансплантации почки.
Прогноз и профилактика
Прогноз при хронической почечной недостаточности всегда серьезный. Устойчивая реабилитация и существенное продление срока жизни возможно при своевременном проведении гемодиализа или пересадке почки. Решение о возможности проведения этих видов лечения принимается трансплантологами и врачами центров гемодиализа. Профилактика предусматривает своевременное выявление и лечение заболеваний, которые могут стать причиной ХПН.
Хроническая почечная недостаточность
Хроническая почечная недостаточность – это постепенное угасание почечных функций, обусловленное гибелью нефронов вследствие хронического заболевания почек. На начальных стадиях протекает бессимптомно, в последующем присоединяются расстройства общего состояния и мочевыделения, отеки, кожный зуд. Постепенное ухудшение функции почек приводит к нарушению жизнедеятельности организма, возникновению осложнений со стороны различных органов и систем. Диагностика включает клинические и биохимические анализы, пробы Реберга и Зимницкого, УЗИ почек, УЗДГ почечных сосудов. Лечение ХПН основано на терапии основного заболевания, устранении симптоматики и повторных курсах экстракорпоральной гемокоррекции.
Общие сведения
Хроническая почечная недостаточность (ХПН) – необратимое нарушение фильтрационной и выделительной функций почек, вплоть до полного их прекращения, вследствие гибели почечной ткани. ХПН имеет прогрессирующее течение, на ранних стадиях проявляется общим недомоганием. При нарастании ХПН – выраженные симптомы интоксикации организма: слабость, потеря аппетита, тошнота, рвота, отеки, кожные покровы — сухие, бледно-желтые. Резко, иногда до нуля, снижается диурез. На поздних стадиях развивается сердечная недостаточность, отек легких, склонность к кровотечениям, энцефалопатия, уремическая кома. Показаны гемодиализ и пересадка почки.
Причины ХПН
Хроническая почечная недостаточность может становиться исходом хронического гломерулонефрита, нефритов при системных заболеваниях, наследственных нефритов, хронического пиелонефрита, диабетического гломерулосклероза, амилоидоза почек, поликистоза почек, нефроангиосклероза и других заболеваний, которые поражают обе почки или единственную почку.
В основе патогенеза лежит прогрессирующая гибель нефронов. Вначале почечные процессы становятся менее эффективными, затем нарушается функция почек. Морфологическая картина определяется основным заболеванием. Гистологическое исследование свидетельствует о гибели паренхимы, которая замещается соединительной тканью. Развитию ХПН предшествует период страдания хроническим заболеванием почек длительностью от 2 до 10 и более лет. Течение болезни почек до начала ХПН можно условно подразделить на ряд стадий. Определение этих стадий представляет практический интерес, поскольку влияет на выбор тактики лечения.
Классификация
Выделяют следующие стадии хронической почечной недостаточности:
- Латентная. Протекает без выраженных симптомов. Обычно выявляется только по результатам углубленных клинических исследований. Клубочковая фильтрация снижена до 50-60 мл/мин, отмечается периодическая протеинурия.
- Компенсированная. Пациента беспокоит повышенная утомляемость, ощущение сухости во рту. Увеличение объема мочи при снижении ее относительной плотности. Снижение клубочковой фильтрации до 49-30 мл/мин. Повышен уровень креатинина и мочевины.
- Интермиттирующая. Выраженность клинических симптомов усиливается. Возникают осложнения, обусловленные нарастающей ХПН. Состояние пациента изменяется волнообразно. Снижение клубочковой фильтрации до 29-15 мл/мин, ацидоз, стойкое повышение уровня креатинина.
- Терминальная. Харатеризуется постепенным снижением диуреза, нарастанием отеков, грубыми нарушениями кислотно-щелочного и водно-солевого обмена. Наблюдаются явления сердечной недостаточности, застойные явления в печени и легких, дистрофия печени, полисерозит.
Симптомы ХПН
В период, предшествующий развитию хронической почечной недостаточности, почечные процессы сохраняются. Уровень клубочковой фильтрации и канальцевой реабсорбции не нарушен. В последующем клубочковая фильтрация постепенно снижается, почки теряют способность концентрировать мочу, начинают страдать почечные процессы. На этой стадии гомеостаз еще не нарушен. В дальнейшем количество функционирующих нефронов продолжает уменьшаться, и при снижении клубочковой фильтации до 50-60 мл/мин у больного появляются первые признаки ХПН.
Пациенты с латентной стадией ХПН жалоб обычно не предъявляют. В некоторых случаях они отмечают нерезко выраженную слабость и снижение работоспособности. Больных с ХПН в компенсированной стадии беспокоит снижение работоспособности, повышенная утомляемость, периодическое ощущение сухости во рту. При интермиттирующей стадии ХПН симптомы становятся более выраженными. Слабость нарастает, больные жалуются на постоянную жажду и сухость во рту. Аппетит снижен. Кожа бледная, сухая.
Пациенты с терминальной стадией ХПН худеют, их кожа становится серо-желтой, дряблой. Характерен кожный зуд, сниженный мышечный тонус, тремор кистей и пальцев, мелкие подергивания мышц. Жажда и сухость во рту усиливается. Пациенты апатичны, сонливы, не могут сосредоточиться.
При нарастании интоксикации появляется характерный запах аммиака изо рта, тошнота и рвота. Периоды апатии сменяются возбуждением, больной заторможен, неадекватен. Характерна дистрофия, гипотермия, охриплость голоса, отсутствие аппетита, афтозный стоматит. Живот вздут, частая рвота, понос. Стул темный, зловонный. Больные предъявляют жалобы на мучительный кожный зуд и частые мышечные подергивания. Нарастает анемия, развивается геморрагический синдром и почечная остеодистрофия. Типичными проявлениями ХПН в терминальной стадии являются миокардит, перикардит, энцефалопатия, отек легких, асцит, желудочно-кишечные кровотечения, уремическая кома.
Осложнения
ХПН характеризуется нарастающими нарушениями со стороны всех органов и систем. Изменения крови включают анемию, обусловленную как угнетением кроветворения, так и сокращением жизни эритроцитов. Отмечают нарушения свертываемости: удлинение времени кровотечения, тромбоцитопению, уменьшение количества протромбина. Со стороны сердца и легких наблюдается артериальная гипертензия (более чем у половины больных), застойная сердечная недостаточность, перикардит, миокардит. На поздних стадиях развивается уремический пневмонит.
Неврологические изменения на ранних стадиях включают рассеянность и нарушение сна, на поздних – заторможенность, спутанность сознания, в некоторых случаях бред и галлюцинации. Со стороны периферической нервной системы обнаруживается периферическая полинейропатия. Со стороны ЖКТ на ранних стадиях выявляется ухудшение аппетита, сухость во рту. Позже появляется отрыжка, тошнота, рвота, стоматит. В результате раздражения слизистой при выделении продуктов метаболизма развивается энтероколит и атрофический гастрит. Образуются поверхностные язвы желудка и кишечника, нередко становящиеся источниками кровотечения.
Со стороны опорно-двигательного аппарата для ХПН характерны различные формы остеодистрофии (остеопороз, остеосклероз, остеомаляция, фиброзный остеит). Клинические проявления почечной остеодистрофии – спонтанные переломы, деформации скелета, сдавление позвонков, артриты, боли в костях и мышцах. Со стороны иммунной системы при ХПН развивается лимфоцитопения. Снижение иммунитета обуславливает высокую частоту возникновения гнойно-септических осложнений.
Диагностика
При подозрении на развитие хронической почечной недостаточности пациенту необходима консультация нефролога и проведение лабораторных исследований: биохимический анализ крови и мочи, проба Реберга. Основанием для постановки диагноза становится снижение уровня клубочковой фильтрации, возрастание уровня креатинина и мочевины.
При проведении пробы Зимницкого выявляется изогипостенурия. УЗИ почек свидетельствует о снижении толщины паренхимы и уменьшении размера почек. Снижение внутриорганного и магистрального почечного кровотока выявляется на УЗДГ сосудов почек. Рентгенконтрастную урографию следует применять с осторожностью из-за нефротоксичности многих контрастных препаратов. Перечень других диагностических процедур определяется характером патологии, ставшей причиной развития ХПН.
Лечение хронической почечной недостаточности
Специалисты в сфере современной урологии и нефрологии располагают обширными возможностями в лечении ХПН. Своевременное лечение, направленное на достижение стойкой ремиссии нередко позволяет существенно замедлить развитие патологии и отсрочить появление выраженных клинических симптомов. При проведении терапии больному с ранней стадией ХПН особое внимание уделяется мероприятиям по предотвращению прогрессирования основного заболевания.
Лечение основного заболевания продолжается и при нарушении почечных процессов, но в этот период увеличивается значение симптоматической терапии. При необходимости назначают антибактериальные и гипотензивные препараты. Показано санаторно-курортное лечение. Требуется контроль уровня клубочковой фильтрации, концентрационной функции почек, почечного кровотока, уровня мочевины и креатинина. При нарушениях гомеостаза проводится коррекция кислотно-щелочного состава, азотемии и водно-солевого баланса крови. Симптоматическое лечение заключается в лечении анемического, геморрагического и гипертонического синдромов, поддержании нормальной сердечной деятельности.
Больным с хронической почечной недостаточностью назначается высококалорийная (примерно 3000 калорий) низкобелковая диета, включающая незаменимые аминокислоты. Необходимо снизить количество соли (до 2-3 г/сут), а при развитии выраженной гипертонии – перевести больного на бессолевую диету. Содержание белка в рационе зависит от степени нарушения почечных функций, при клубочковой фильтрации ниже 50 мл/мин количество белка уменьшается до 30-40 г/сут, при уменьшении показателя ниже 20 мл/мин — до 20-24 г/сут.
При развитии почечной остеодистрофии назначают витамин D и глюконат кальция. Следует помнить об опасности кальцификации внутренних органов, вызванной большими дозами витамина D при гиперфосфатемии. Для устранения гиперфосфатемии назначают сорбитол+гидроксид алюминия. Во время терапии контролируется уровень фосфора и кальция в крови. Коррекция кислотно-щелочного состава проводится 5% раствором гидрокарбоната натрия внутривенно. При олигурии для увеличения объема выделяемой мочи назначают фуросемид в дозировке, которая обеспечивает полиурию. Для нормализации АД применяют стандартные гипотензивные препараты в сочетании с фуросемидом.
При анемии назначают препараты железа, андрогены и фолиевую кислоту, при снижении гематокрита до 25% проводят дробные переливания эритроцитной массы. Дозировка химиотерапевтических препаратов и антибиотиков определяется в зависимости от способа выведения. Дозы сульфаниламидов, цефалоридина, метициллина, ампициллина и пенициллина уменьшают в 2-3 раза. При приеме полимиксина, неомицина, мономицина и стрептомицина даже в малых дозах возможно развитие осложнений (неврит слухового нерва и др.). Больным ХПН противопоказаны производные нитрофуранов.
Использовать гликозиды при терапии сердечной недостаточности следует с осторожностью. Дозировка уменьшается, особенно при развитии гипокалиемии. Больным с интермиттирующей стадией ХПН в период обострения назначают гемодиализ. После улучшения состояния пациента вновь переводят на консервативное лечение. Эффективно назначение повторных курсов плазмофереза.
При наступлении терминальной стадии и отсутствии эффекта от симптоматической терапии больному назначают регулярный гемодиализ (2-3 раза в неделю). Перевод на гемодиализ рекомендован при снижении клиренса креатинина ниже 10 мл/мин и повышении его уровня в плазме до 0,1 г/л. Выбирая тактику терапии, следует учитывать, что развитие осложнений при хронической почечной недостаточности уменьшает эффект гемодиализа и исключает возможность трансплантации почки.
Прогноз и профилактика
Прогноз при хронической почечной недостаточности всегда серьезный. Устойчивая реабилитация и существенное продление срока жизни возможно при своевременном проведении гемодиализа или пересадке почки. Решение о возможности проведения этих видов лечения принимается трансплантологами и врачами центров гемодиализа. Профилактика предусматривает своевременное выявление и лечение заболеваний, которые могут стать причиной ХПН.
Почечная недостаточность — симптомы и признаки. Лечение острой и хронической почечной недостаточности
Данное патологическое состояние может характеризоваться как серьезное заболевание органа мочеполовой системы, которое приводит к появлению нарушений со стороны кислотно-щелочного, осмотического и водно-солевого гомеостаза. Недуг влияет на все процессы, которые происходят в организме, что в конечном итоге приводит к появлению вторичных повреждений.
Что такое почечная недостаточность
Существует два основных пути течения недуга, итогом которого будет либо полная утрата функций почек, либо ТПН. Почечная недостаточность – это синдром, который вызывает нарушения в процессе работы почек. Болезнь является главной причиной расстройства большинства видов обмена в организме человека, включая азотистый, водный или электролитный. Заболевание имеет две формы развития – это хроническая и острая, а также три стадии тяжести:
Причины почечной недостаточности
Исходя из отзывов врачей, основные причины почечной недостаточности у людей затрагивают всего две сферы – высокое кровяное давление и диабет. В некоторых случаях заболевание может возникать из-за наследственности или же быть внезапно спровоцировано неизвестными факторами. Такие пациенты обращаются за помощью в клинику при очень запущенных случаях, когда установить источник и вылечить недуг крайне сложно.
Стадии почечной недостаточности
Хроническая болезнь почек наблюдается у пятисот из миллиона пациентов, проходящих лечение, однако, данная цифра непреклонно растет с каждым годом. Вследствие недуга наблюдается постепенная гибель ткани и утрачивание органом всех своих функций. Медицине известно четыре стадии хронической почечной недостаточности, которые сопровождают течение заболевания:
- Первая стадия протекает практически незаметно, пациент может даже сам не догадываться о развитии болезни. Для латентного периода характерна повышенная физическая утомляемость. Выявить недуг можно лишь при биохимическом исследовании.
- На компенсированной стадии наблюдается увеличение количества мочеиспусканий на фоне общей слабости. Патологический процесс можно обнаружить по результатам анализов крови.
- Для интермиттирующей стадии типично резкое ухудшение в работе почек, которому сопутствует повышение концентрации в крови креатинина и других продуктов азотистого обмена.
- Согласно этиологии, почечная недостаточность на терминальной стадии вызывает необратимые изменения в функционировании всех систем организма. Пациент ощущает постоянную эмоциональную нестабильность, заторможенность или сонливость, ухудшается внешний вид, пропадает аппетит. Последствием последней стадии ХПН является уремия, афтозный стоматит или дистрофия сердечной мышцы.
Острая почечная недостаточность
Обратимый процесс поражения тканей почки известен под названием острая почечная недостаточность. Определить ОПН можно, ссылаясь на симптомы отказа почек у человека, которые выражаются полным или частичным прекращением мочевыделения. Постоянному ухудшению состояния пациента на терминальной стадии сопутствует плохой аппетит, тошнота, рвота и другие болезненные проявления. Причинами возникновения синдрома выступают следующие факторы:
- инфекционные болезни;
- ренальное состояние;
- декомпенсированное нарушение почечной гемодинамики;
- обструкция мочевых путей;
- экзогенные интоксикации;
- острые заболевания почек.
nefrosovet.ru
Добро пожаловать на форум Нефросовет
Уремический зуд (Pruritus uraemicus)
Уремический зуд (Pruritus uraemicus)
Сообщение Igor Matyukhin » 21 июн 2014, 17:47
Хронический зуд (по МКБ 10 зуд шифруется L 29)- очень важная проблема многих гемодиализных пациентов. Внимание ей уделяется мало как по причине разной интенсивности клиники, так и по той причине, что зуд не является угрожающим состоянием. И, конечно, отсутствие понимания патогенеза уремического зуда, действенного его лечения приводит к уходу от решения проблемы.
О хроническом зуде можно говорить при соответствующей клинике в течение 6 недель и более. В основе- дерматологические, неврологические заболевания, патология внутренних органов.
Впервые хронический зуд описали Rosenthal в 1931 и Chargin в 1932. Авторы отмечали частоту встречаемости зуда в 13%.
Физиология и патофизиология
Как и боль, зуд имеет значение в рамках сенсорной защитной реакции организма. Физиологические механизмы зуда объясняются пока не в полной мере. В коже имеются нервные окончания с множеством различных рецепторов, активацией которых вызываются нервные сигналы, проводимые в ЦНС с последующей ответной реакцией. Считается, что имеется как минимум 2 различных типа нервных волокон (механо-нечувствительные С-волокна, гистамин-опосредованный зуд, и полимодальные С-волокна). Импульс доходит до спинного мозга, далее- в головной мозг, вызывая в итоге активацию чувствительных и моторных зон коры. Как и при возникновении боли, обработка импульсов в ЦНС играет важную роль в восприятии качества и интенсивности зуда.
Патофизиология зуда при болезненных состояниях сложна и объяснена лишь частично. Мы исходим из того, что воспалительные клетки и кератиноциты в коже высвобождают большое количество пруритогенных медиаторов, возбуждают сенсорные нервные окончания,ведут к росту. Эта концепция объясняет усиленный зуд при внутренних заболеваниях, начинающийся первично без воспалительных изменений кожи.
Эпидемиология уремического зуда
Зуд у диализных пациентов и пациентов с ХПН является частым и очень мучительным, тяжело купируемым симптомом. Более 50% гемодиализных пациентов страдают от хронического зуда. По перитонеальному диализу данных меньше, но имеющиеся сведения позволяют предположить схожие значения.
Патогенез
Возможными пруритогенными факторами являются помимо других- ПТГ и гистамин. Давно известно, что выраженный зуд у пациентов с ВГПТ после паратиреоидэктомии значительно снижается [Massry S, N Engl J Med 1968; 279:697; Hampers CL,N Engl J Med 1968; 279:695]. Но некоторые данные говорят против ПТГ как источника уремического зуда [Stahle-Bäckdahl M, J Intern Med 1989; 225:411].
Гистамин кумулируется при ХПН, он является классическим медиатором зуда. Против значимой роли гистамина в развитии уремического зуда говорит отсутствие типичных изменений кожи по типу крапивницы, неэффективность антигистаминных препаратов в лечении [Weisshaar E, Exp Dermatol 2004; 13:298].
Роль ксенобиотиков и уремических токсинов пока не объяснена. Влияние повышенных концентраций витамина А в тканях, метастатические микрокальцинаты солей Са и магния также обсуждаются [Blachley JD, Am J Kidney Dis 1985; 5:237]. В небольшом исследовании по 10 гемодиализным пациентам с зудом и без него исследовались различия в Са-связывающем протеине фетуине. Разницы в уровне сывороточного фетуина, са, 25-вит Д не было [Mettang T, NDT plus 2009].
Помимо нейропатических нарушений с возможной пролиферацией рецепторов клеток, вызывающих зуд, могут быть и изменения в ЦНС. Повышенная стимуляция центральных µ-опиоидных рецепторов, возможно, через кумулированные эндорфины или кумулированный эндогенный морфин ведет к повышенному ощущению зуда. Дача налтрексона (пероральный антагонист µ-опиоидных рецепторов) вела к значительному облегчению зуда у уремических пациентов [Peer G, Lancet 1996; 348:1552]. Но автор статьи не подтвердил в собственных исследованиях этот эффект налтрексона [Pauli-Magnus C, J Am Soc Nephrol 2000; 11:514, s.u.]. Другая гипотеза- отсутствие баланса между активностью µ- и κ-опиоидных рецепторов ведет к к активации µ-рецепторов у пациентов с нарушенной функцией почек к зуду, поэтому назначение к-агонистов на лечение может быть обоснованным [Umeuchi H, EurJPharmacol 2003; 477:29].
Новые исследования говорят, что микровоспаление на уровне кожи может вести к уремическому зуду. Можно показать, что диализные пациенты с зудом имеют повышенный уровень СРБ [Virga G, Nephrol Transplant 2002; 17:2164; Kimmel A, Nephrol Dial Transplant 2006; 21:749] и относительное повышение провоспалительных ТН-1-клеток, IL-6 [Kimmel M, Nephrol Dial Transplant 2006; 21:749].
Клиника
Локализация участков зуда различна. У 25-50% пациентов- генерализованный зуд. Особенно часто- зуд спины, фистульной руки, лица.
Часто кожа гемодиализных пациентов с зудом не отличается от таковой у пациентов без зуда. В то же время, наблюдаются вторичные кожные изменения, предположительно вызываемые царапинами.
Помимо кожных экскориаций и рубцов в некоторых случаях отмечается Prurigo nodularis (почесуха) с иногда суперинфицированными гиперпигментированными и изъязвленными узлами различных размеров.
Терапия
Возможности лечения ограничены. Большинство исследований по этой теме сложно оценить с точки зрения слабого дизайна, маленькой численности исследуемых.
Терапевтические мероприятия:
-топическое лечение
-системное лечение антагонистами µ-опиоидных рецепторов и агонистами л-опиоидных рецепторов
-габапентин
-противовоспалительные медикаменты
-УФО
В большинстве случаев трансплантация почки ведет к исчезновению зуда [Altmeyer P, Hautarzt 1986; 37:217]. Здесь следует отметить, что эффект сохранялся и через 3 года после трансплантации (ALTMEYER et al., 1986), но пациенты находятся на иммуносупрессии, и вопрос остается открытым, что избавляет пациента от зуда- восстановление почечной функции или иммуносупрессия (METTANG, 1996,
METTANG et KUHLMANN, 2003, BACHARACH-BUHLES et ALTMEYER, 2004).
Позитивное влияние на интенсивность зуда отмечается у эффективного гемодиализа (Kt/V > 1,2) (MASI et COHEN, 1992, HIROSHIGE et al., 1995, SCHWAB et al., 1999, KATO et al., 2000).
УФО
Еще в 70-х годах Gilchrist сообщал об эффективности УФО у пациентов с уремическим зудом. У 9 из 10 пациентов наблюдалось значимое снижение зуда при использовании длинноволновой части УФ-диапазона [Gilchrest BA, Ann Intern Med 1979; 91:17].
Далее последовал ряд исследований по этой теме, но метаанализ не отмечал каких-либо статистически значимых изменений при лечении [Tan JK, J Amer Acad Dermatol 1991; 27:811].
Также все знают о рисках повышения частоты встречаемости злокачественных опухолей кожи при УФО. Поэтому осторожность особенно у пациентов, которые возможно уйдут на трансплантацию почки с последующей иммуносупрессией.
Пентоксифиллин
Это мягкий TNF-Alpha-ингибитор с подтвержденными в многочисленных исследованиях иммуномодуляторными эффектами. С учетом представлений о микровоспалительном генезе уремического зуда 7 гемодиализным пациентам с выраженным зудом в течение 4 недель назначались 600 мг пентоксифиллина [Mettang T, Nephrol Dial Transplant 2007; 22: 2727]. Только у 3 из 7 пациентов терапия продолжалась этот срок, у остальных она была прекращена по причине развития побочных эффектов. Пациенты, пролеченные все 4 недели, сообщали о значительном положительном эффекте в отношении выраженности зуда. Этот эффект сохранялся много недель после прекращения лечения. Но переносимость этого препарата (в указанной дозе) позволяет использовать его лишь в исключительных случаях.
Талидомид
Используется в лечении множественной миеломы, в лечении после пересадки костного мозга. Талидомид снижает продукцию TNF-alpha лимфоцитами. Показана эффективность его в лечении уремического зуда [Silva SR, Nephron 1994; 67:270].
В плацебо-контроолируемом рандомизированном двойном слепом исследовании по лечению рефрактерного к терапевтическому лечению уремического зуда талидомид вел к улучшению клиники (на 50% по шкале зуда). Точный механизм эффективности препарата в этом отношении неизвестен. Помимо описанной выше супрессии TNF-alpha-продукции возможны и центральные тормозящие эффекты препарата [Daly BM, Acta Derm Venereol 2000; 80:24].
Габапентин
Ранее применялся в качестве противосудорожного средства. Этот препарат оказывал модулирующий эффект при боли особенно у пациентов с диабетической нейропатией. В ранрандомизированном плацебо-контролируемом исследовании по 25 гемодиализным пациентам было показано, что 300 мг габапентина 3 раза в неделю перорально драматически снижали уремический зуд (интенсивность зуда с 8.4 до 1.2 в конце лечения в течение 4-х недель по шкале зуда) [Gunal AL, Nephrol Dial Transplant 2004; 19:3137].
Последующее двойное слепое исследование по 34 гемодиализным пациентам 100 мг габапентина 3 раза в неделю вело к схожим результатам [Razeghi E, Ren Fail 2009; 31:85].
Уровень побочных явлений в обоих исследованиях был низким. Новые наблюдения показывают, что прегабалин также эффективен в лечении уремического зуда.
Антагонисты µ-опиоидных рецепторов
Налтрексон
Двойное слепое исследование показало, что системное лечение пероральным антагонистом µ-опиоидных рецепторов налтрексоном в течение 1 недели у 15 пациентов с тяжелым диализ-ассоциированным зудом вело к почти полному исчезновению зуда [Peer G, Lancet 1986; 348:1552].
Автор статьи провел двойное слепое плацебо-контролируемое исследование по 23 пациентам с уремическим зудом, которые до этого безрезультатно лечились другими препаратами, 50 мг налтрексона в течение 4-х недель. 16 из 23 пациентов закончили исследование. Зуд снижался на 29% (по шкале VAS 0-10) и на 17.6% по шкале зуда. В плацебо-группе- на 16.9% и 23% соответственно [Pauli-Magnus C, J Am Soc Nephrol 2000; 11:514]. Разница была статистически незначимой.
Результаты этих исследований противоречивы. В первом исследовании включались пациенты с зудом по шкале VAS 10, в последнем- 6. Это и другие отличия (например, диализное лечение, разница в стиле жизни, питании и т.д. ) могут объяснять различия в результатах.
Агонисты к-опиоидных рецепторов
Налфурафин
К-опиоидные рецепторы частично оказывают антагонистические эффекты к µ-опиоидным рецепторам, поэтому к-агонисты могут подавлять морфининдуцированный зуд. Это позволяло рассчитывать на эффект при уремическом зуде [Umeuchi H, Eur J Pharmacol 2003; 477:29].
Метаанализ по 2 рандомизированным двойным слепым плацебо-контролируемым исследованиям по 144 гемодиализным пациентам с уремическим зудом показал, что лечение налфурафином снижало зуд. Препарат назначался 3 раза в неделю в/в на гемодиализе в течение 4-х недель. Побочные явления отмечались редко. Отличия с плацебо-группами были значимыми [Wikström B, J Am Soc Nephrol 2005; 16:3742].
Японцы в рандомизированном проспективном плацебо-контролируемом исследовании на 337 гемодиализных пациентах с зудом применяли налфурафина гидрохлорид перорально 2.5 и 5 мг в день на протяжении 2 недель [Kumagai H, Nephrol Dial Transplant 2010; 25:1251].
Через неделю лечения интенсивность зуда по VAS-шкале 0-100 снижалась в группе препарата на 22 (5 мг) и 23 (2.5 мг), в плацебо-группе- на 13. Разница была статистически значимой. Побочные явления (среди прочих- нарушения сна) в группах препарата были значимо выше. Помимо этого, наблюдалось быстрое прекращение результатов лечения после окончания лечения.
агонист kappa-опиоидных рецепторов Nalfurafine
Крем с гамма-линоленовой кислотой
Локальное лечение высококонцентрированныи гамма-линоленовыми кислотами (эссенциальные животные кислоты, содержащиеся в т.ч. растительных семенах) исследовалось на 17 пациентах с тяжелым рефрактерным уремическим зудом в течение 6 недель. Интенсивность зуда по VAS-шкале 0-100 снижалась с 75 до 30 (в плацебо-группе- с 72 до 67.5) [Chen YC, Am J Kidney Dis 2006; 48:69]. Механизм действия непонятен. Рассматривается возможность участия этих кислот в образовании противовоспалительно действующих простагландинов. Нежелательные явления не отмечались, что позволяет использовать их в лечении пациентов с уремическим зудом.
Кремы, содержащие такролимус
Использование этих средств при изменениях кожи в рамках атопического дерматита в ряде случаев ведет излечению симптоматики [Gianni LM, Ann Pharmacother 2001; 35:943].
Еще в 90-е годы мы лечили 3-х пациентов с очень мучительным зудом кремом с 0.03% такролимусом 2 раза в день. 2 из 3 пациентов излечились от зуда, третий отмечал значительное улучшение ( 7 до 3 по 10-бальной шкале). После прекращения лечения симптоматика восстановилась. Значимых побочных явлений не наблюдалось [Pauli-Magnus C, Perit Dial Int 2000; 6:802].
Позже проводились исследования и другими авторами [Kypers DR, Nephrol Dial Transplant 2004; 19:1895] по 25 пациентам также с доказанным эффектом.
исследование американцев по 22 гемодиализным пациентам [Duque MI, J Am Acad Dermatol 2005; 52:519] показало эффект и в группе плацебо, что сами авторы в итоге связали с основой крема (и без такролимуса). Побочных эффектов также не наблюдалось.
типичные изменения кожи при уремическом зуде. На первом слайде- следы расчесов на ноге с экскориациями, на втором- гиперкератические узлы, частично с экскориациями (Prurigo nodularis), на третьем слайде- глубокие рубцы на плечах, спине гемодиализной пациентки.
алгоритм лечения хронического зуда