Для регуляции давления
Артериального давления. Регуляторные механизмы, участвующие в поддержании параметра
Дополнительный блок информации:
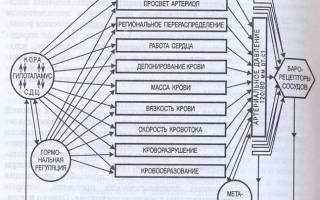
Функциональные параметры кровообращения постоянно улавливаются рецепторами, расположенными в различных отделах сердечно-сосудистой системы. Афферентные импульсы от этих рецепторов поступают в сосудодвигательные центры продолговатого мозга. Эти центры посылают сигналы по эфферентным волокнам к эффекторам — сердцу и сосудам. Основные механизмы общей сердечно-сосудистой регуляции направлены на поддержание в сосудистой системе давления, необходимого для нормального кровотока. Это осуществляется путем сочетанных изменений общего периферического сопротивления и сердечного выброса.
АД = МОК х ОПСС
МОК – минутный объем кровообращения
МОК = УОК (ударный объем) х ЧСС
УОК зависит от венозного возврата и сократимости миокарда
ОПСС – общее периферическое сопротивление сосудов
ОПСС зависит от вязкости крови и радиуса сосудов.
В зависимости от скорости развития адаптивных процессов все механизмы регуляции гемодинамики можно разделить на три группы:
1) механизмы кратковременного действия;
2) механизмы промежуточного (по времени) действия;
3) механизмы длительного действия.
Регуляторные механизмы кратковременного действия
К этим механизмам относятся преимущественно сосудодвигательные реакции нервного происхождения :
1) барорецепторные рефлексы (рефлексы на растяжение рецепторов давления);
В стенках крупных внутригрудных и шейных артерий расположены многочисленные барорецепторы, возбуждающиеся при растяжении стенки сосуда под действием давления. Важнейшими барорецепторными зонами являются области дуги аорты и каротидного синуса. Чувствительные волокна от барорецепторов несут афферентные импульсы к сосудодвигательному центру продолговатого мозга.
Эти импульсы оказывают тормозное влияние на симпатические центры и возбуждающее на парасимпатические. В результате снижается тонус сосудов, а также частота и сила сокращений сердца. И то, и другое приводит к понижению артериального давления. При падении давления импульсация от барорецепторов уменьшается, и развиваются обратные процессы, приводящие в конечном счете к повышению давления.
2) хеморецепторные рефлексы;
Рефлексы с хеморецепторов аортальных и синокаротидных рецепторных зон активируются при снижении напряжения 02 и повышении напряжения СО2 (или увеличение концентрации ионов Н + ) в крови.
Рефлекс на ишемию ЦНС.
Реакция на ишемию ЦНС заключается в возбуждении сосудодвигательного центра продолговатого мозга и сопровождается сужением сосудов и повышением артериального давления. Эта реакция возникает при недостаточном кровоснабжении головного мозга, падении артериального давления, снижении содержания кислорода в артериальной крови или нарушении мозгового кровообращения вследствие сосудистой патологии.
Общей чертой всех этих рефлекторных реакций является быстрое развитие (время рефлекса порядка нескольких секунд). Такие реакции достаточно интенсивны, однако при постоянном (в течение нескольких дней) раздражении они либо полностью исчезают, либо ослабевают.
Нервные влияния дополняются действием гормонов, в том числе адреналина, норадреналина. Мозговое вещество надпочечников иннервируется точно так же, как и симпатические ганглии, поэтому при различных воздействиях, приводящих к стимуляции симпатической системы, начинается усиленное выделение адреналина и норадреналина из надпочечников. сердечный выброс увеличивается в результате повышения ударного объема и частоты сокращений сердца.
Промежуточные (по времени) регуляторные механизмы
К промежуточным (по времени) регуляторным механизмам относятся:
1) изменения транскапиллярного обмена;
2) релаксация напряжения стенок сосудов;
3) ренин-ангиотензиновая система.
Для того чтобы эти механизмы начали действовать, требуются минуты, а для их максимального развития — часы.
Изменения транскапиллярного объема. Увеличение артериального и/или венозного давления, как правило, сопровождается повышением давления в капиллярах; в результате фильтрация жидкости в интерстициальное пространство возрастает, а внутрисосудистый объем снижается. Это снижение внутрисосудистого объема жидкости приводит к уменьшению артериального давления. Напротив, при падении давления происходят обратные изменения: реабсорбция в капиллярах возрастает, артериальное давление повышается.
Релаксация напряжения в сосудистой стенке. Миогенная регуляция тонуса сосудов: расслабление стенок вен при увеличении венозного кровенаполнения.
Ренин-ангиотензиновая система. Ренин — это фермент, который вырабатывается и хранится в клетках почек. Выделение ренина увеличивается при снижении кровоснабжения почек любой этиологии — будь то в результате падения артериального давления, сужения почечных сосудов или их патологических изменений. Высвобождаясь в кровь, этот фермент расщепляет ангиотензиноген, синтезирующийся в печени. В результате образуется пептид ангиотензин I. Под действием «конвертирующего фермента» плазмы ангиотензин I превращается в октапептид ангиотензин II; эта реакция протекает преимущественно в сосудах легких.
Ангиотензин II оказывает очень сильное прямое суживающее действие на артерии. В результате периферическое сопротивление и кровяное давление повышаются. Кроме того, ангиотензин II служит главным стимулятором выработки альдостерона в коре надпочечников.
Регуляторные механизмы длительного действия
В настоящее время к долговременной регуляции гемодинамики относят механизмы, влияющие главным образом на соотношение между внутрисосудистым объемом крови и емкостью сосудов.
В норме объем внеклеточного водного пространства может изменяться только в результате изменения равновесия между суммарным потреблением жидкости (т.е. поступлением жидкости в желудочно-кишечный тракт за вычетом всех потерь воды, кроме выведения с мочой) и выделением жидкости почками.
В этой регуляции участвуют следующие механизмы:
1) почечная система контроля за объемом жидкости;
Почечная система контроля за объемом жидкости
Повышение кровяного давленияимеет несколько основных следствий:
1) возрастает выведение жидкости почками;
2) в результате увеличенного выведения жидкости снижается объем внеклеточной жидкости и, следовательно,
3) уменьшается объем крови;
4) уменьшение объема крови приводит к снижению артериального давления.
При падении артериального давленияпроисходят обратные процессы: почечная экскреция уменьшается, объем крови возрастает, венозный возврат и сердечный выброс увеличиваются и артериальное давление вновь повышается.
Эффекты вазопрессина. Вазопрессин, или антидиуретический гормон (АДГ), в средних и высоких дозах оказывает сосудосуживающее действие, наиболее выраженное на уровне артериол. Однако главным эффектом этого гормона является регуляция реабсорбции водыв дистальных канальцах почек. Влияя на выделение воды, вазопрессин влияет на артериальное давление.
Эффекты альдостерона. Альдостерон – гормон коркового вещества надпочечников влияет на работу почек. Альдостерон, влияя на почечные канальца, задерживает в организме натрий и, как следствие, воду. Чрезмерная продукция альдостерона приводит к значительной; задержке воды и солей и к гипертензии. При пониженной же выработке альдостерона наблюдается гипотензия.
Таким образом, против нарушений артериального давления и объема крови постоянно действуют три «линии обороны», каждая в свое время (по началу и продолжительности). При кратковременных колебаниях давления и объема крови включаются сосудистые реакции, при длительных же сдвигах преобладают компенсаторные изменения объема крови. В последнем случае сначала меняется содержание в крови воды и электролитов, а при необходимости (в различные сроки) происходят и сдвиги в содержании белков плазмы и клеточных элементов.
Вопросы для самостоятельной внеаудиторной работы студентов:
1. Характеристика артериального давления как пластичной константы организма.
2. Факторы, определяющие уровень кровяного давления.
3. Характеристика рецепторного аппарата, центров и исполнительных механизмов функциональной системы регуляции артериального давления: механизмы кратковременной, промежуточной, долговременной регуляции артериального давления.
- Проанализируйте функциональную систему поддержания артериального давления крови. Перерисуйте схему, на схеме ФУС красным цветом выделите центр регуляции и прямые связи, синим – рецепторы и обратные связи.
Рис.8. Схема функциональной системы поддержания артериального давления на оптимальном для метаболизма уровне.
- Письменно составьте таблицу по анализу механизмов регуляции артериального давления:
Каковы механизмы регуляции артериального давления и почему оно становится выше нормы? Какие причины могут приводить к повышению артериального давления?
После того как мы узнали классификацию и нормальные цифры артериального давления, так или иначе необходимо вернутся к вопросам физиологии кровообращения. Артериальное давление у здорового человека, несмотря на значительные колебания в зависимости от физических и эмоциональных нагрузок, как правило, поддерживается на относительно стабильном уровне. Этому способствует сложные механизмы нервной и гуморальной регуляции, которые стремятся вернуть артериальное давление к первоначальному уровню после окончания действия провоцирующих факторов. Поддержка артериального давления на постоянном уровне обеспечивается слаженной работой нервной и эндокринной систем, а также почек.
Все известные прессорные(повышающие давление) системы, в зависимости от длительности эффекта, подразделяются на системы:
- быстрого реагирования(барорецепторы синокаротидной зоны, хеморецепторы, симпатоадреналовая система) — начинается в первые секунды и длится несколько часов;
- средней длительности(ренин-ангиотензиновая) — включается через несколько часов, после чего ее активность может быть как повышенной, так и сниженной;
- длительно действующие(натрий-объем-зависимая и альдостероновая) — могут действовать в течении продолжительного времени.
Все механизмы в определенной степени вовлечены в регуляцию деятельности системы кровообращения, как при естественных нагрузках, так и при стрессах. Деятельность внутренних органов — головного мозга, сердца и других в высокой степени зависит от их кровоснабжения, для которого необходимо поддерживать артериальное давление в оптимальном диапазоне. То есть, степень повышения АД и скорость его нормализации должны быть адекватны степени нагрузки.
При чрезмерно низком давлении человек склонен к обморокам и потере сознания. Это связано с недостаточным кровоснабжением головного мозга. В организме человека существует несколько систем слежения и стабилизации АД, которые взаимно подстраховывают друг друга. Нервные механизмы представлены вегетативной нервной системой, регуляторные центры которой расположены в подкорковых областях головного мозга и тесно связаны с так называемым сосудодвигательным центром продолговатого мозга.
Необходимую информацию о состоянии системы эти центры получают от своего рода датчиков — барорецепторов, находящихся в стенках крупных артерий. Барорецепторы находятся преимущественно в стенках аорты и сонных артериях, снабжающих кровью головной мозг. Они реагируют не только на величину АД, но и на скорость его прироста и амплитуду пульсового давления. Пульсовое давление — расчетный показатель, который означает разницу между систолическим и диастолическим АД. Информация от рецепторов поступает по нервным стволам в сосудодвигательный центр. Этот центр управляет артериальным и венозным тонусом, также силой и частотой сокращений сердца.
При отклонении от стандартных величин, например, при снижении АД, клетки центра посылают команду к симпатическим нейронам, и тонус артерий повышается. Барорецепторная система принадлежит к числу быстродействующих механизмов регуляции, ее воздействие проявляется в течении нескольких секунд. Мощность регуляторных влияний на сердце настолько велика, что сильное раздражение барорецепторной зоны, например, при резком ударе по области сонных артерий способно вызвать кратковременную остановку сердца и потерю сознания из-за резкого падения АД в сосудах головного мозга. Особенность барорецепторов состоит в их адаптации к определенному уровню и диапазону колебаний АД. Феномен адаптации состоит в том, что рецепторы реагируют на изменения в привычном диапазоне давления слабее, чем на такие же по величине изменения в необычном диапазоне АД. Поэтому, если по какой-либо причине уровень АД сохраняется устойчиво повышенным, барорецепторы адаптируются к нему, и уровень их активации снижается (данный уровень АД уже считается как бы нормальным). Такого рода адаптация происходит при артериальной гипертензии, и вызываемая под влиянием применения медикаментов резкое снижение АД уже будет восприниматься барорецепторами как опасное снижение АД с последующей активизацией противодействия этому процессу. При искусственном выключении барорецепторной системы диапазон колебаний АД в течении суток значительно увеличивается, хотя в среднем остается в нормальном диапазоне(благодаря наличию других регуляторных механизмов). В частности, столь же быстро реализуется действие механизма, следящего за достаточным снабжением клеток головного мозга кислородом.
Для этого в сосудах головного мозга имеются специальные датчики, чувствительные к напряжению кислорода в артериальной крови — хеморецепторы. Поскольку наиболее частой причиной снижения напряжения кислорода служит уменьшение кровотока из-за снижения АД, сигнал от хеморецепторов поступает к высшим симпатическим центрам, которые способны повысить тонус артерий, а также стимулировать работу сердца. Благодаря этому, АД восстанавливается до уровня, необходимого для снабжения кровью клеток головного мозга.
Более медленно (в течении нескольких минут) действует третий механизм, чувствительный к изменениям АД — почечный. Его существование определяется условиями работы почек, требующих для нормальной фильтрации крови поддержание стабильного давления в почечных артериях. С этой целью в почках функционирует так называемый юкстагломерулярный аппарат (ЮГА). При снижении пульсового давления, вследствие тех или иных причин, происходит ишемия ЮГА и его клетки вырабатывают свой гормон — ренин, который преращается в крови в ангиотензин-1, который в свою очередь, благодаря ангиотензинпреращающему ферменту (АПФ), конвертируется в ангиотензин-2, который оказывает сильное сосудосуживающее действие, и АД повышается.
Ренин-ангиотензиновая система (РАС) регуляции реагирует не столь быстро и точно, нервная система, и поэтому даже кратковременное снижение АД может запустить образование значительного количества ангиотензина-2 и вызвать тем самым устойчивое повышение артериального тонуса. В связи с этим, значительное место в лечении заболеваний сердечно-сосудистой системы принадлежит препаратам, снижающим активность фермента, превращающего ангиотензин-1 в ангиотензин-2. Последний, воздействуя на, так называемые, ангиотензиновые рецепторы 1-го типа, обладает многими биологическими эффектами.
Основные эффекты ангиотензина 2:
- Сужение периферических сосудов
- Выделение альдостерона
- Синтез и выделение катехоламинов
- Контроль гломерулярного кровообращения
- Прямой антинатрийуретический эффект
- Стимуляция гипертрофии гладкомышечных клеток сосудов
- Стимуляция гипертрофии кардиомиоцитов
- Стимуляция развития соединительной ткани (фиброз)
Одним из них является высвобождение альдостерона корковым веществом надпочечников. Функцией этого гормона является уменьшение выделения натрия и воды с мочой (антинатрийуретический эффект) и, соответственно, задержка их в организме, то есть, увеличение объема циркулирующей крови (ОЦК), что также повышает АД.
Ренин-ангиотензиновая система (РАС)
РАС, наиболее важная среди гуморальных эндокринных систем, регулирующих АД, которая влияет на две основные детерминанты АД — периферическое сопротивление и объем циркулирующей крови. Выделяют два вида этой системы: плазменная(системная) и тканевая. Ренин секретируется ЮГА почек в ответ на снижение давления в приносящей артериоле клубочков почек, а также при уменьшении концентрации натрия в крови.
Основное значение в образовании ангиотензина 2 из ангиотензина 1 играет АПФ, существует другой, независимый путь образования ангиотензина 2 — нециркулирующая «локальная» или тканевая ренин-ангиотензиновая паракринная система. Она находится в миокарде, почках, эндотелии сосудов, надпочечниках и нервных ганглиях и участвует в регуляции регионального кровотока. Механизм образования ангиотензина 2 в этом случае связан с действием тканевого фермента — химазы. В следствии чего может уменьшаться эффективность ингибиторов АПФ, не влияющих на этот механизм образования ангиотензина 2. Следует отметить также, что уровень активации циркулирующей РАС не имеет прямой связи с повышением АД. У многих больных (особенно пожилых) уровень ренина плазмы и ангиотензина 2 достаточно низкий.
Почему же, все-таки, возникает гипертензия?
Для того, чтобы это понять, нужно представить себе, что в организме человека есть, своего рода, весы на одной чаше которых находится прессорные(то есть повышающие давление) факторы, на другой — депрессорные(снижающие АД).
В случае, когда перевешивают прессорные факторы, давление повышается, когда депрессорные — снижается. И в норме у человека эти весы находятся в динамическом равновесии, благодаря чему давление и удерживается на относительно постоянном уровне.
Какова роль адреналина и норадреналина в развитии артериальной гипертензии?
Наибольшее значение в патогенезе артериальной гипертензии отводится гуморальным факторам. Мощной непосредственной прессорной и сосудосуживающей активностью активностью обладает катехоламины — адреналин и норадреналин, которые вырабатываются главным образом в мозговом веществе надпочечных желез. Они же являются нейромедиаторами симпатического отдела вегетативной нервной системы. Норадреналин воздействует на, так называемые альфа-адренорецепторы и действует достаточно долго. В основном сужаются периферические артериолы, что сопровождается повышением как систолического, так и диастолического АД. Адреналин возбуждая альфа- и бета-адренорецепторы(b1 — сердечной мышцы и b2 — бронхов), интенсивно, но кратковременно повышает АД, увеличивает содержание сахара в крови, усиливает тканевой обмен и потребность организма в кислороде, приводит к ускорению сердечных сокращений.
Вляние поваренной соли на АД
Кухонная или поваренная соль в избыточном количестве увеличивает объем внеклеточной и внутриклеточной жидкости, обуславливает отек стенки артерий, способствуя этим сужению их просвета. Повышает чувствительность гладких мышц к прессорным веществам и вызывает увеличение общего периферического сопротивления сосудов(ОПСС).
Какие существуют в настоящее время гипотезы возникновения артериальной гипертензии?
В настоящее время принята такая точка зрения, — причиной развития первичной (эссенциальной) является комплексное воздействие различных факторов, которые перечислены ниже.
- возраст(2/3 лиц в возрасте более 55 лет имеют АГ, а если АД нормальное, вероятность развития в дальнейшем 90%)
- наследственная предрасположенность(до 40% случаев АГ)
- внутриутробное развитие(низкий вес при рождении). Кроме повышенного риска развития АГ, также риск связанных с АГ метаболических аномалий: инсулинрезистентность, сахарный диабет, гиперлипидемия, абдоминальный тип ожирения.
Модифицируемые факторы образа жизни(80% АГ связанно с этими факторами):
- курение,
- неправильное питание(переедание, низкое содержание калия, высокое содержание соли и животных жиров, низкое содержание молочных продуктов, овощей и фруктов),
- избыточный вес и ожирение(индекс массы тела больше 25 кг/мт2, центральный тип ожирения — объем талии у мужчин более 102 см, у женщин более 88 см),
- психосоциальные факторы(морально-психологический климат на работе и дома),
- высокий уровень стресса,
- злоупотребление алкоголем,
- низкий уровень физических нагрузок.
Регуляция артериального давления
Главная задача сердечно-сосудистой системы – адекватная доставка клеткам организма кислорода и питательных веществ в соответствии с их потребностями, а также удаление от клеток отработанного материала: углекислого газа и других веществ. Потребности клеток не бывают стабильными – они то возрастают, то уменьшаются. Соответственно и артериальное давление (АД) не бывает постоянным – оно то увеличивается, то уменьшается. Следовательно, в организме есть биомеханизмы, которые повышают АД и есть биомеханизмы, которые понижают АД. Эти биомеханизмы находятся в динамическом равновесии в соответствии с потребностями организма. Человек побежал – АД увеличилось, человек остановился – АД уменьшилось. Всё это происходит синхронно.
Для того, чтобы биомеханизмы регулирующие артериальное давление (АД) адекватно реагировали на потребности организма к ним должна поступать информация об этих потребностях. Эту функцию выполняют хеморецепторы. Хеморецепторы реагируют на недостаток кислорода в крови, избыток углекислого газа и ионов водорода, сдвиг реакции крови (pH крови) в кислую сторону. Хеморецепторы находятся по всей сосудистой системе. Особенно много этих клеток в общей сонной артерии и в аорте. Недостаток кислорода в крови, избыток углекислого газа и ионов водорода, сдвиг pH крови в кислую сторону возбуждают хеморецепторы. Импульсы от хеморецепторов по нервным волокнам поступают в сосудодвигательный центр головного мозга (СДЦ). СДЦ состоит из нервных клеток (нейронов), которые регулируют тонус сосудов, силу, частоту сердечных сокращений, объём циркулирующей крови, то есть – артериальное давление. Своё влияние на тонус сосудов, силу и частоту сердечных сокращений, объём циркулирующей крови нейроны СДЦ реализуют через нейроны симпатической и парасимпатической вегетативной нервной системы (ВНС), которые непосредственно влияют на тонус сосудов, силу и частоту сердечных сокращений.
СДЦ состоит из прессорных, депрессорных и сенсорных нейронов .
Увеличение возбуждения прессорных нейронов увеличивает возбуждение (тонус) нейронов симпатической ВНС и уменьшает тонус парасимпатической ВНС. Это приводит к увеличению тонуса сосудов (спазму сосудов, уменьшению просвета сосудов), к увеличению силы и частоты сердечных сокращений, то есть – к увеличению АД.
Депрессорные нейроны уменьшают возбуждение прессорных нейронов и, таким образом, косвенно способствуют расширению сосудов (уменьшению тонуса сосудов), уменьшают силу и частоту сердечных сокращений, то есть – снижению АД.
Сенсорные (чувствительные) нейроны в зависимости от поступившей к ним информации от рецепторов, оказывают возбуждающее действие на прессорные или депрессорные нейроны СДЦ.
Функциональная активность прессорных и депрессорных нейронов регулируется не только сенсорными нейронами СДЦ, но и другими нейронами головного мозга. Опосредовано через гипоталамус нейроны двигательной зоны коры головного мозга оказывают возбуждающее действие на прессорные нейроны. Нейроны коры головного мозга влияют на СДЦ через нейроны гипоталамической области. Сильные эмоции: гнев, страх, тревога, волнение, большая радость, горе могут вызывать возбуждение прессорных нейронов СДЦ.
Прессорные нейроны возбуждаются самостоятельно, если находятся в состоянии ишемии (состоянии недостаточного поступления к ним кислорода с кровью). При этом АД повышается очень быстро и очень сильно.
Волокна симпатической ВНС густо оплетают сосуды, сердце, заканчиваются многочисленными разветвлениями в различных органах и тканях организма, в том числе, и около клеток, которые называются трансдукторами. Эти клетки в ответ на повышение тонуса симпатической ВНС начинают синтезировать и выделять в кровь вещества, влияющие на повышение АД. Трансдукторами являются :
Хромаффинные клетки мозгового слоя надпочечников
Эти клетки при увеличении тонуса симпатической ВНС начинают синтезировать и выделять в кровь гормоны: адреналин и норадреналин. Эти гормоны в организме оказывают те же эффекты, что и симпатическая ВНС. В отличие от влияния симпатической ВНС системы эффекты адреналина и норадреналина надпочечников более продолжительные и распространённые.
Юкст-гломерулярные клетки почек
Эти клетки при увеличении тонуса симпатической ВНС, а также при ишемии почек (состоянии недостаточного поступления к тканям почек кислорода с кровью) начинают синтезировать и выделять в кровь протеолитический фермент ренин. Ренин в крови расщепляет другой белок ангиотензиноген с образованием белка ангиотензина 1 . Другой фермент крови – АПФ (Ангиотензин превращающий фермент) расщепляет ангиотензин 1 с образованием белка ангиотензина 2.
- оказывает на сосуды очень сильное и продолжительное сосудосуживающее действие. Своё действие на сосуды ангиотензин 2 реализует через ангиотензин-рецепторы (АТ).
- стимулирует синтез и выделение в кровь клетками клубочковой зоны надпочечников альдостерона, который задерживает натрий, а, значит, и воду в организме. Это приводит:
- к увеличению объёма циркулирующей крови;
- задержка натрия в организме приводит к тому, что натрий проникает в эндотелиальные клетки, покрывающие кровеносные сосуды изнутри, увлекая за собой внутрь клетки воду. Эндотелиальные клетки увеличиваются в объёме. Это приводит к сужению просвета сосуда. Уменьшение просвета сосуда увеличивает его сопротивление. Увеличение сопротивления сосуда увеличивает силу сердечных сокращений. Задержка натрия повышает чувствительность ангиотензин-рецепторов к ангиотензину 2. Это ускоряет и усиливает сосудосуживающее действие агиотензина 2.
- стимулирует клетки гипоталамуса на синтез и выделение в кровь антидиуретического гормона вазопрессина и клетками аденогипофиза адренокортикотропного гормона (АКТГ). АКТГ стимулирует синтез клетками пучковой зоны коркового слоя надпочечников глюкокортикоидов. Наибольшим биологическим действием обладает кортизол. Кортизол потенцирует увеличение АД.
Всё это в частности и в совокупности приводит к увеличению АД.
Нейроны гипоталамических супраоптического и паравентрикулярного ядер синтезируют антидиуретический гормон вазопрессин. Через свои отростки нейроны выделяют вазопрессин в заднюю долю гипофиза, откуда он поступает в кровь. Вазопрессин оказывает сосудосуживающее действие, задерживает воду в организме. Это приводит к увеличению объёма циркулирующей крови и к повышению АД. Кроме того, вазопрессин усиливает сосудосуживающее действие адреналина, норадреналина и ангиотензина 2.
Информация об объёме циркулирующей крови и силе сердечных сокращений поступает в СДЦ от барорецепторов и рецепторов низкого давления.
Барорецепторы – это разветвления отростков чувствительных нейронов в стенке артериальных сосудов. Барорецепторы преобразуют раздражения от растяжения стенки сосуда в нервный импульс. Барорецепторы находятся по всей сосудистой системе. Наибольшее их количество в дуге аорты и в каротидном синусе. Барорецепторы возбуждаются от растяжения. Увеличение силы сердечных сокращений увеличивает растяжение стенок артериальных сосудов в местах нахождения барорецепторов. Возбуждение барорецепторов увеличивается прямо пропорционально увеличению силы сердечных сокращений. Импульсация от них поступает к сенсорным нейронам СДЦ. Сенсорные нейроны СДЦ возбуждают депрессорные нейроны СДЦ, которые уменьшают возбуждение прессорных нейронов СДЦ. Это приводит к уменьшению тонуса симпатической ВНС и к повышению тонуса парасимпатической ВНС, что приводит к уменьшению силы и частоты сердечных сокращений, расширению сосудов, то есть – к понижению АД. Наоборот, уменьшение силы сердечных сокращений ниже нормальных показателей уменьшает возбуждение барорецепторов, уменьшает импульсацию от них к сенсорным нейронам СДЦ. В ответ на это сенсорные нейроны СДЦ возбуждают прессорные нейроны СДЦ. Это приводит к увеличению тонуса симпатической ВНС и к уменьшению тонуса парасимпатической ВНС, что приводит к увеличению силы и частоты сердечных сокращений, сужению сосудов, то есть – к повышению АД.
В стенках предсердий и лёгочной артерии находятся рецепторы низкого давления , которые возбуждаются при уменьшении АД в связи с уменьшением объёма циркулирующей крови.
При кровопотери уменьшается объём циркулирующей крови, АД снижается. Возбуждение барорецепторов уменьшается, а возбуждение рецепторов низкого давления увеличивается. Это приводит к повышению АД. По мере того, как АД приближается к норме возбуждение барорецепторов увеличивается, а возбуждение рецепторов низкого давления уменьшается. Это предохраняет от увеличения АД больше нормы. При кровопотере восстановление объёма циркулирующей крови достигается переходом крови из депо (селезёнка, печень) в кровяное русло. Примечание: В селезёнке депонировано около 500 мл крови, а в печени и в сосудах кожи около 1 литра крови.
Объём циркулирующей крови контролируется и поддерживается почками за счёт образования количества мочи. При систолическом АД меньше 80 мм.рт.ст. моча не образуется вовсе, при нормальном АД – нормальное образование мочи, при повышенном АД мочи образуется прямо пропорционально больше (гипертензивный диурез). При этом увеличивается выведение с мочой натрия (гипертензивный натрийурез), а вместе с натрием выводится и вода.
При увеличении объёма циркулирующей крови больше нормы, нагрузка на сердце увеличивается. В ответ на это кардиомициты предсердий отвечают синтезом и выделением в кровь белка – предсердного натрийуретического пептида (ANP) , который увеличивает выведение с мочой натрия, а, значит, и воды.
Клетки организма могут сами регулировать поступление к ним с кровью кислорода и питательных веществ. В условиях гипоксии (ишемии, недостаточного поступления кислорода) клетки выделяют вещества (например, аденозин, оксид азота NO, простациклин, углекислый газ, аденозинфосфаты, гистамин, ионы водорода (молочная кислота), ионы калия, магния), которые расширяют прилегающие к ним артериолы, тем самым, увеличивая к себе приток крови, а, соответственно, кислорода и питательных веществ. В почках, например, при ишемии клетки мозгового слоя почек начинают синтезировать и выделять в кровь кинины и простагландины, которые обладают сосудорасширяющим действием. В результате – артериальные сосуды почек расширяются, кровоснабжение почек увеличивается. Примечание: при избыточном употреблении соли с пищей синтез клетками почек кининов и простагландинов уменьшается. Кровь устремляется прежде всего туда, где артериолы больше расширены (в место наименьшего сопротивления). Хеморецепторы запускают механизм повышения АД, чтобы ускорить доставку клеткам кислорода и питательных веществ, которых клеткам не хватает. По мере того, как состояние ишемии устранено, клетки перестают выделять вещества, расширяющие прилегающие артериолы, а хеморецепторы прекращают стимулировать повышение АД.
Для регуляции давления
Пожалуй, самым главным назначением нервной регуляции кровообращения является способность нервных механизмов быстро повышать артериальное давление. В этом случае в организме одновременно развивается общая сосудосуживающая реакция и резкое учащение сердечных сокращений, вызванное возбуждением симпатических нервных центров. В то же время происходит реципрокное торможение ядер блуждающих нервов, посылающих к сердцу тормозные сигналы. Таким образом, включаются три основных механизма, каждый из которых приводит к увеличению артериального давления.
1. Сужаются практически все артериолы большого круга кровообращения. Это приводит к увеличению общего периферического сопротивления и, следовательно, к увеличению артериального давления.
2. Происходит значительное сужение вен (и других крупных сосудов большого круга кровообращения). Это приводит к перемещению большого объема крови из периферических кровеносных сосудов к сердцу. Увеличение объема крови в полостях сердца вызывает их растяжение. В результате растет сила сердечных сокращений и увеличивается систолический выброс крови, что тоже приводит к увеличению артериального давления.
3. Наконец, происходит усиление сердечной деятельности за счет прямого стимулирующего влияния симпатической нервной системы. Так, увеличивается частота сердечных сокращений (иногда в 3 раза по сравнению с состоянием покоя); увеличивается сила сердечных сокращений, благодаря чему сердце начинает перекачивать больший объем крови. При максимальной симпатической стимуляции сердце может перекачивать в 2 раза больше крови, чем в условиях покоя. Это тоже способствует быстрому повышению артериального давления.
Эффективность нервной регуляции артериального давления. Особо важной характеристикой нервных механизмов регуляции артериального давления является скорость развития ответной реакции, которая начинается уже через несколько секунд. Очень часто всего за 5-10 сек давление может увеличиться в 2 раза по сравнению с состоянием покоя. И наоборот, внезапное торможение нервной стимуляции сердца и сосудов может уменьшить артериальное давление на 50% в течение 10-40 сек. Таким образом, нервная регуляция артериального давления является наиболее быстрой из всех существующих механизмов регуляции.
Наглядным примером способности нервной системы быстро увеличивать артериальное давление является его рост при физической нагрузке. Физический труд требует существенного увеличения кровотока в скелетных мышцах. Увеличение кровотока отчасти происходит под действием местных сосудорасширяющих факторов, которые появляются при усилении метаболизма в сокращающихся мышечных волокнах). Кроме того, подъем артериального давления происходит вследствие симпатической стимуляции всей системы кровообращения, связанной с выполнением физической нагрузки. При очень тяжелой нагрузке артериальное давление увеличивается примерно на 30-40%, что приводит к увеличению кровотока почти в 2 раза.
Увеличение артериального давления во время физической нагрузки происходит следующим образом: при возбуждении двигательных центров головного мозга возбуждается также и активирующая часть стволовой ретикулярной формации, где в процесс возбуждения вовлекаются сосудосуживающая зона сосудодвигательного центра, а также латеральная его зона, стимулирующая симпатические влияния на сердечный ритм. Это приводит к увеличению артериального давления параллельно с усилением двигательной активности.
Во время стресса, вызванного другими причинами, также происходит рост артериального давления. Например, в состоянии сильнейшего страха артериальное давление может увеличиться в 2 раза по сравнению с состоянием покоя всего за несколько секунд. Развивается так называемая реакция тревоги, благодаря которой рост артериального давления способен резко увеличить кровоток в скелетных мышцах, сокращение которых может понадобиться для немедленного бегства от опасности.
Доверьтесь организму: физиологические механизмы регуляции артериального давления
Давление признано одним из главных маркеров здоровья. Оно может изменяться под воздействием разных внешних и внутренних факторов. Это считается вполне нормальным явлением, если показатели систолы и диастолы самостоятельно в течение короткого времени входят в границу оптимальных значений.
Организм устроен таким образом, что при появлении проблем он задействует все резервы для улучшения состояния и его стабилизации. У каждого человека есть специальные внутренние механизмы регуляции артериального давления.
Что такое регуляция артериального давления?
Под давлением медики понимают силу, с которой кровь движется по сосудам и оказывает воздействие на их стенки. Оно обеспечивает циркуляцию плазмы, осуществление жизненно важных метаболических процессов.
Существуют такие виды давления:
Как правило, при диагностике состояния здоровья учитывают давление в артериях. Оно измеряется при помощи тонометра. Выражается в систолическом и диастолическом значениях.
Первый показатель характеризует момент, в который миокард сокращается и выталкивает кровь в сосуд. Его еще называют верхним давлением. Диастола показывает воздействие тока крови на артерии во время расслабления сердечной мышцы. Это нижнее значение АД.mob1
На уровень цифр тонометра влияют такие факторы:
- состояние сосудов;
- показатели крови;
- баланс гормональных веществ.
Данные параметры могут изменяться с различной скоростью. Функционирование сердца и состояние сосудов находятся под влиянием вегетативной нервной системы. Работа миокарда и артерий способна меняться в течение нескольких секунд.
Гормональные факторы медленнее влияют на АД. Исключение составляют норадреналин и адреналин. Эти вещества продуцируются в надпочечниках и способствуют резкому скачку систолических и диастолических показателей. С увеличением объема циркулирующей крови растут значения давления.
Под регуляцией давления понимают ряд внутренних механизмов, которые влияют на систолические и диастолические показатели, приводят их в норму в случае отклонения. АД формируется и удерживается на оптимальном значении за счет нейрогуморальных и гемодинамических факторов.
Первые оказывают регулирующее воздействие, а вторые отвечают за величину систолических и диастолических параметров. Совместная работа данных механизмов обеспечивает стабильность давления.
К нейрогуморальным факторам относятся:
- натрийурез;
- активность симпатоадреналовой системы;
- схема функционирования РАС и каллекреин-брадикининовой системы;
- внутриклеточный Na и Са.
К гемодинамическим факторам принадлежат:
- минутный объем крови;
- проходимость артерий;
- эластичность сосудов;
- объем циркулирующей в кровеносной системе плазмы;
- вязкость сыворотки.
Регулируется давление при помощи таких реакций:
- краткосрочных;
- среднесрочных;
- долгосрочных.
Все они осуществляются за счет следующих механизмов:
Данные механизмы вовлечены в регуляцию системы кровообращения в той или иной мере. Функционирование головного мозга, миокарда, почек напрямую зависит от снабжения их кислородом и питательными веществами.
На работу регулирующих механизмов воздействуют такие внешние факторы:
- физическая активность человека;
- наличие стрессового, депрессивного состояния;
- резкая смена климатических и погодных условий;
- тяжелый умственный и (или) физический труд.
Под влиянием данных состояний ухудшается функционирование сердца, сужается артериальный просвет. Это ведет к росту показателей тонометра и активизирует регуляционные механизмы, действие которых направлено на стабилизацию диастолических и систолических цифр.
Краткосрочная
Под краткосрочными регуляционными реакциями медики понимают немедленный ответ организма на изменение давления.
Внутренние механизмы обеспечивают постоянное поддержание цифр тонометра на оптимальном уровне. Они в большинстве своем опосредованы рефлексами вегетативной нервной системы.mob2
Ствол мозга, гипоталамус, барорецепторы воспринимают малейшие изменения уровня АД. Реакции краткосрочных регуляционных механизмов достаточно интенсивные. Но при длительном раздражении (около 3-4 дней) они ослабевают либо полностью исчезают.
Падение цифр тонометра повышает симпатический тонус, стимулирует выработку большого количества адреналина надпочечниками, а также снижает активность блуждающего нерва.
В итоге выработки большого количества адреналина наблюдаются такие эффекты:
- вазоконстрикция артерий большого круга кровообращения;
- учащение пульса;
- увеличение интенсивности сокращения миокарда.
Это приводит к росту систолических и диастолических показателей давления. Барорецепторы делятся на два типа: каротидные и периферические.
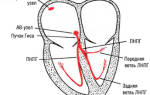
Первые посылают импульсы по нерву Геринга к вазомоторным центрам, расположенным в продолговатом мозге. Далее импульсы идут по блуждающему нерву. Данные барорецепторы имеют большее физиологическое значение, чем аортальные. Именно они обеспечивают стабильность цифр тонометра при резких функциональных сдвигах.
Периферические барорецепторы находятся в сонной артерии, дуге аорты. Когда давление растет, тогда увеличивается частота импульсации барорецепторов. Это приводит к угнетению симпатической вазоконстрикции, повышению тонуса блуждающего нерва.
При падении цифр тонометра частота импульсации барорецепторов снижается. Это провоцирует вазоконстрикцию, уменьшение тонуса блуждающего нерва.
Вазодилатацию может вызывать стимуляция сердечно-легочных рецепторов растяжения.
Среднесрочная
Когда давление находится ниже нормативного уровня в течение нескольких минут, тогда активизируется система ренин-ангиотензин-альдостерон. Стимулируется продукция антидиуретического гормона (АДГ), происходят определенные изменения в транскапиллярном обмене жидкости.
Ангиотензин II и АДГ считаются мощными сосудистыми вазоконстрикторами. Их гипертензивный эффект базируется на увеличении общего периферического сопротивления артериол.mob1
Для активизации продукции антидиуретического гормона в том количестве, которое необходимо для обеспечения вазоконстрикции, нужно большее уменьшение цифр тонометра, чем для возникновения аналогичного эффекта ангиотензина второй формы.
Влияние изменений показателей давления на метаболизм жидкости в тканях организма, осуществляется благодаря снижению/повышению уровня АД в капиллярах.
Гипотония стимулирует перемещение жидкости из интерстиций в сосуды. Гипертензия вызывает обратный эффект.
Долгосрочная
К медленным механизмам регуляции систолического и диастолического показателей давления относятся почечные.
Они активизируются тогда, когда АД падает ниже оптимального значения или превышает норматив и сохраняется на этом уровне в течение нескольких часов.
Парный орган регулирует цифры тонометра путем изменения концентрации натрия и объема воды в организме. Так при гипотензии, внутренние механизмы стимулируют задержку жидкости. Вследствие этого увеличивается объем крови, растут показатели давления.
В случае гипертонии активизируется регуляторный механизм и почки начинают освобождать организм от избытка воды за счет снижения количества натрия. Внеклеточный обмен жидкости важен для поддержания водно-солевого равновесия, а также для нормальной работы кардиосистемы.mob2
Видео по теме
О механизмах регуляции артериального давления в видео:
Таким образом, давление может повышаться под влиянием стресса, умственной и физической нагрузки, при смене положения тела, под воздействием прочих факторов. Здоровый организм для нормализации состояния начинает задействовать механизмы регуляции цифр тонометра.
Влияют на уровень АД почки, ренин-ангиотензин-альдостероновая и вегетативная нервная системы. Выделяют краткосрочную, среднесрочную и долгосрочную регуляцию. Они обусловлены влиянием разных веществ, органов, систем.
Благодаря таким компенсаторным механизмам, человек чувствует себя хорошо и является защищенным от негативного воздействия внешних и внутренних факторов. Если развивается дисфункция в работе регуляторных систем, то возникают проблемы с повышенным или пониженным давлением. Без лечения возможно развитие гипер- либо гипотензивной болезни.