Изменение гемодинамики при аортальной недостаточности
Изменения гемодинамики. Недостаточность аортального клапана;
Этиология
Эпидемиология
Определение
Недостаточность аортального клапана
Катетеризация сердца
Катетеризация левых отделов сердца производится с целью предоперационной верификации диагноза и прямого измерения градиента давления между ЛЖ и аортой, который косвенно характеризует степень сужения аортального отверстия:
при незначительном стенозе (площадь аортального отверстия от 1,3 см 2 до 2 см 2 )
градиент давления не превышает 30 мм рт. ст.;
при умеренном стенозе (площадь аортального отверстия от 0,75 см 2 до 1,3 см 2 ) градиент давления составляет от 30 до 50 мм рт. ст.;
при выраженном стенозе (площадь отверстия менее 0,75 см 2 ) градиент давления
превышает 50-60 мм рт. ст.
При катетеризации левых отделов сердца у больных аортальным стенозом, особенно у лиц старше 50 лет, одновременно проводят коронароангиографию с целью выявления атеросклеротического сужения коронарных артерий, часто сопутствующего стенозу устья аорты.
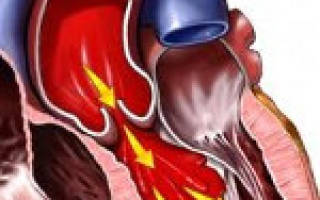
Недостаточность аортального клапана характеризуется неполным смыканием створок клапана во время диастолы, что приводит к возникновению обратного диастолического тока крови из аорты в ЛЖ.
Изолированная недостаточность аортального клапана встречается в 4% случаев всех пороков сердца и. еще в 10% — она сочетается с поражениями других клапанов. Мужчины страдают недостаточностью клапана аорты значительно чаще.
Наиболее частыми причинами органической недостаточности аортального клапана
являются ревматизм (около 70% случаев заболевания) и инфекционный эндокардит. К более редким причинам этого порока относятся атеросклероз, сифилис, системная красная волчанка (волчаночный эндокардит Либмана-Сакса), ревматоидный артрит и др.
При ревматическом эндокардите происходит утолщение, деформация и сморщивание полулунных створок клапана. В результате их плотное смыкание во время диастолы становится невозможным, и образуется дефект клапана. Инфекционный эндокардит чаще поражает ранее измененные клапаны (ревматическое поражение, атеросклероз, врожденные аномалии и т.п.), вызывая деформацию, эрозии или перфорацию створок.
Неплотное смыкание створок аортального клапана приводит к регургитации крови из аорты в ЛЖ во время диастолы. Обратный ток крови начинается сразу после закрытия полулунных клапанов, т.е. сразу после II тона, и может продолжаться в течение всей диастолы. Его интенсивность определяется меняющимся градиентом давления между аортой и полостью ЛЖ, а также величиной клапанного дефекта. Ниже приведено описание наиболее характерных изменений гемодинамики, возникающих при недостаточности клапана аорты.
Эксцентрическая гипертрофия левого желудочка. Увеличение диастолического наполнения ЛЖ кровью приводит к объемной перегрузке этого отдела сердца и увеличению КДО желудочка. В результате развивается выраженная эксцентрическая гипертрофия ЛЖ (гипертрофия миокарда + дилатация полости желудочка) – главный механизм компенсации данного порока. В течение длительного времени увеличение силы сокращения ЛЖ, которое обусловлено возросшей мышечной массой желудочка и включением механизма Старлинга, обеспечивает изгнание возросшего объема крови. Еще одним своеобразным компенсаторным механизмом является характерная для аортальной недостаточности тахикардия, ведущая к укорочению диастолы и некоторому ограничению регургитации крови из аорты.
Сердечная декомпенсация. Со временем происходит снижение систолической функции Л Ж и, несмотря на продолжающийся рост КДО желудочка, его ударный объем больше не увеличивается или даже уменьшается. В результате повышается КДД в ЛЖ, давление наполнения и, соответственно, давление в ЛП и венах малого круга кровообращения. Таким образом, застой крови в легких при возникновении систолической дисфункции ЛЖ (левожелудочковая недостаточность) — второе гемодинамическое следствие недостаточности аортального клапана. При прогрессировании нарушений сократительной способности ЛЖ, развивается стойкая легочная гипертензия и гипертрофия, а в редких случаях, и недостаточность ПЖ. Таким образом, при декомпенсации недостаточности аортального клапана, так же как при декомпенсации аортального стеноза, всегда преобладают клинические проявления левожелудочковой недостаточности и застоя крови в малом круге кровообращения, тогда как признаки правожелудочковой недостаточности выражены слабо или отсутствуют. Выраженное увеличение пульсового давления в аорте, крупных артериальных сосудах, а при тяжелой недостаточности аортального клапана — даже в артериях мышечного типа (артериолах). Этот диагностически важный феномен возникает в результате значительного увеличения УО ЛЖ (повышение систолического АД) и быстрого возврата части крови в ЛЖ («опустошение» артериальной системы), сопровождающегося падением диастолического АД.
«Фиксированный»- сердечный выброс. В течение длительного времени ЛЖ может обеспечивать изгнание в аорту увеличенного систолического объема крови, который полностью компенсирует избыточное диастолическое наполнение ЛЖ. Однако при физической нагрузке компенсаторно увеличенной насосной функции ЛЖ оказывается недостаточно для того, чтобы «справиться» с еще больше возросшей объемной перегрузкой желудочка, и происходит относительное снижение сердечного выброса.
Нарушение перфузии периферических органов и тканей. При длительном существовании недостаточности аортального клапана возникает своеобразная парадоксальная ситуация: несмотря на резкое увеличение сердечного выброса наблюдается снижение перфузии периферических органов и тканей. При декомпенсации порока, большое значение имеет снижение систолической функции ЛЖ (как в покое, так и при нагрузке).
Недостаточность коронарного кровообращения. Наполнение коронарного сосудистого русла ЛЖ происходит во время диастолы, когда падает внутримиокардиальное напряжение и диастолическое давление в полости ЛЖ и возрастает градиент давления между аортой (около 70-80 мм рт. ст.) и полостью ЛЖ (5-10 мм рт. ст.), который и определяет коронарный кровоток. Снижение диастолического давления в аорте приводит к уменьшению аорталъно-левожелудочкового градиента, и коронарный кровоток значительно падает. Одновременно, высокое внутримиокардиальное напряжение стенки ЛЖ во время систолы желудочка, зависит от уровня внутриполостного систолического давления и радиуса ЛЖ. Выраженная дилатация желудочка сопровождается увеличением внутримиокардиалыюго напряжения его стенки и повышением потребности миокарда в кислороде.
Что такое недостаточность аортального клапана?
Дата публикации статьи: 21.09.2018
Дата обновления статьи: 13.06.2019
Автор: Дмитриева Юлия (Сыч) — практикующий врач-кардиолог
Недостаточность аортального клапана (АК или АОК), или как ее еще называют, аортальная недостаточность – это порок сердца, при котором стенки полулунных клапанов смыкаются не полностью, поэтому часть крови возвращается из устья аорты обратно в левый желудочек.
Изолированно аортальная недостаточность встречается довольно редко, в 4% случаев, а в сочетании с другими пороками – ее распространенность увеличивается до 10%. Чаще всего наблюдается комбинация со стенозом устья аорты (55-60%).
Причины развития
Этиология аортальной недостаточности довольно разнообразна. Выделяют приобретенные и наследственные причины.
Врожденные дефекты представлены:
- Нарушениями структуры заслонки, при которых клапан перестает быть двухстворчатым, а количество створок изменяется в большую или меньшую сторону. Обычно в диапазоне от одной до четырех.
- Синдромом Марфана, который вызывает дегенерацию всей соединительной ткани, в том числе и клапана аорты. Кроме сердца, патология затрагивает глаза и суставы, что характерно для триады Марфана.
- Угнетением синтеза белка, последствием чего является недостаток коллагена и эластина, что делает стенки клапана тонкими и легко растяжимыми.
Список приобретенных этиологических факторов включает:
- Инфекции, которые вызывают воспаление в створках клапана (сифилис, стрептококковая и стафилококковая инфекция). Они образуют своеобразные бородавки на стенках аортальной заслонки.
- Возможно распространение атеросклероза аорты на стенки клапана и дальнейшее прогрессирование бляшки.
- Тяжелые травмы, приводящие к разрыву створок. При этом возможен переход сразу в острую стадию.
- Повышенное АД и компенсаторная гипертрофия левого желудочка приводят к тому, что клапан становится слишком мал для выполнения своих функций. Это называется относительной недостаточностью. Потому что размеры клапана в норме, но в условиях увеличения желудочка недостаточны.
- Системные заболевания соединительной ткани. В результате аутоиммунных процессов ткань клапана воспринимается как чужеродная и разрушается собственными лейкоцитами. (системная красная волчанка, ревматоидный артрит).
Лечащему врачу важно установить происхождение порока для назначения правильного лечения.
Ревматическая этиология чаще всего подтверждается данными анамнеза, ревматическим поражением других органов, специфическим изменением крови.
Инфекционная природа доказывается посевами крови и иммунологическими исследованиями.
Недостаточность сифилитического происхождения обнаруживается с помощью серологических проб или других проявлений сифилиса. Также присутствуют рентгенологические признаки расширения аорты.
Поражение аортальной заслонки может быть единственным проявлением синдрома Марфана, поэтому установление этой этиологии достаточно затруднено.
Изменение гемодинамики
Изменения гемодинамики являются основным звеном в патогенезе заболевания. Они во многом зависят от количества крови, которая возвращается из устья аорты обратно в левый желудочек. То есть левый желудочек наполняется из двух источников, из левого предсердия и из аорты. Это приводит к увеличению объема его камеры.
Количество крови, которое желудочек должен изгнать – повышается. Выполняя лишнюю работу, левый желудочек увеличивает свою массу – происходит гипертрофия миокарда.
В конце концов дилатация левого желудочка приводит к увеличению фиброзного кольца левого атриовентрикулярного клапана и наступает его относительная недостаточность. Это так называемая митрализация порока.
При декомпенсации процесса начинается застой в малом кругу кровообращения. Увеличивается давление в системе легочной артерии. Это приводит к гипертрофии правого желудочка и серьезным последствиям от одышки до отека легких.
Классификация по степеням
Всего выделяют пять степеней клапанной недостаточности:
- На первой стадии объем возврата незначительный и составляет менее 15 процентов от сердечного выброса. Выявить её возможно аускультативно по наличию диастолических шумов.
- Вторая стадия характеризуется увеличением регургитации до 30 процентов. Больной ограничивает физическую нагрузку, в связи с ухудшением состояния. При проведении электрокардиографии выявляются признаки перегрузки и гипертрофии левого желудочка.
- В третью стадию аортальный кровоток снижается в два раза и начинаются яркие клинические проявления.
- При четвертой стадии более половины крови не идет в системный кровоток. Начинается голодание внутренних органов. В патологический процесс включается также правый желудочек и малый круг кровообращения. Одышка возникает даже в состоянии покоя.
- В пятой терминальной стадии из-за невозможности обеспечения питательными веществами внутренних органов, запускается каскад необратимых реакций, которые приводят к смерти.
Симптоматика заболеваний развивается ступенчато.
Интенсивность ее проявления тоже разделяют на пять стадий:
- На 1 стадии симптомы не беспокоят пациента из-за полной компенсации деятельности сердца.
- Для 2 стадии характерно ощущение больным учащенного и усиленного сердцебиения, а также повышенного периферического пульса на артериях (пациент может ощущать, что виски пульсируют), головной боли и быстрой утомляемости.
- На 3 стадии вышеизложенные симптомы начинают проявляться в состоянии покоя. Присоединяются проявления стенокардии, затрудненное дыхание и кашель кровянистой мокротой.
- 4 стадия характеризуется отеками конечностей и всего тела, увеличением размеров живота и повышенным депонированием крови в депо.
- При наступлении 5 стадии наступают симптомы нарушения всех систем организма, что ведет к смерти.
При неэффективности терапии могут формироваться следующие осложнения:
- Инфаркт сердечной мышцы.
- Изменения структуры митрального клапана.
- Нарушения ритма.
Методы диагностики
При визуальном осмотре пациента выявляется бледность кожных покровов или акроцианоз. Становится заметен верхушечный толчок (пульсация передней стенки грудной клетки), который смещается влево и вниз.
Аускультативно определяется диастолический шум во втором межреберье справа от грудины. Помимо этого, аускультация дает данные об ослаблении тонов сердца.
Также наблюдается множество симптомов при обследовании периферических сосудов:
Аортальная недостаточность
Аортальная недостаточность — неполное смыкание створок клапана аорты во время диастолы, приводящее к обратному току крови из аорты в левый желудочек. Аортальная недостаточность сопровождается головокружением, обмороками, болью в грудной клетке, одышкой, частым и неритмичным сердцебиением. Для постановки диагноза аортальной недостаточности проводится рентгенография грудной клетки, аортография, ЭхоКГ, ЭКГ, МРТ и КТ сердца, катетеризация сердца и др. Лечение хронической аортальной недостаточности осуществляется консервативным путем (диуретики, АПФ-ингибиторы, блокаторы кальциевых каналов и др.); при тяжелом симптоматическом течении показана пластика или протезирование аортального клапана.
Общие сведения
Аортальная недостаточность (недостаточность аортального клапана) – клапанный порок, при котором во время диастолы полулунные створки аортального клапана полностью не смыкаются, вследствие чего возникает диастолическая регургитация крови из аорты обратно в левый желудочек. Среди всех пороков сердца изолированная аортальная недостаточность составляет в кардиологии около 4% случаев; в 10% наблюдений недостаточность клапана аорты сочетается с другими клапанными поражениями. У подавляющего большинства больных (55-60%) выявляется комбинация недостаточности аортального клапана и стеноза устья аорты. Аортальная недостаточность в 3-5 раз чаще наблюдается у лиц мужского пола.
Причины аортальной недостаточности
Аортальная недостаточность – полиэтиологический порок, происхождение которого может быть обусловлено рядом врожденных или приобретенных факторов.
Врожденная аортальная недостаточность развивается при наличии одно-, двух– или четырехстворчатого клапана аорты вместо трехстворчатого. Причинами дефекта аортального клапана могут служить наследственные заболевания соединительной ткани: врожденная патология стенки аорты — аортоаннулярная эктазия, синдром Марфана, синдром Элерса-Данлоса, муковисцидоз, врожденный остеопороз, болезнь Эрдгейма и др. При этом обычно имеет место неполное смыкание или пролапс аортального клапана.
Основными причинами приобретенной органической аортальной недостаточности выступают ревматизм (до 80% всех случаев), септический эндокардит, атеросклероз, сифилис, ревматоидный артрит, системная красная волчанка, болезнь Такаясу, травматические повреждения клапана и др. Ревматическое поражение приводит к утолщению, деформации и сморщиванию створок клапана аорты, в результате чего не происходит их полноценного смыкания в период диастолы. Ревматическая этиология обычно лежит в основе сочетания аортальной недостаточности с митральным пороком. Инфекционный эндокардит сопровождается деформацией, эрозией или перфорацией створок, вызывая дефект аортального клапана.
Возникновение относительной аортальной недостаточности возможно вследствие расширения фиброзного кольца клапана или просвета аорты при артериальной гипертензии, аневризме синуса Вальсальвы, расслаивающейся аневризме аорты, анкилозирующем ревматоидном спондилите (болезни Бехтерева) и др. патологии. При данных состояниях также может наблюдаться сепарация (расхождение) створок аортального клапана во время диастолы.
Нарушения гемодинамики при аортальной недостаточности
Гемодинамические расстройства при аортальной недостаточности определяются объемом диастолической регургитации крови через дефект клапана из аорты обратно в левый желудочек (ЛЖ). При этом объем возвращающейся в ЛЖ крови может достигать более половины от величины сердечного выброса.
Т. о., при аортальной недостаточности левый желудочек в период диастолы наполняется как вследствие поступления крови из левого предсердия, так и в результате аортального рефлюкса, что сопровождается увеличением диастолического объема и давления в полости ЛЖ. Объем регургитации может достигать до 75% от ударного объема, а конечный диастолический объем левого желудочка увеличиваться до 440 мл (при норме от 60 до 130 мл).
Расширение полости левого желудочка способствует растяжению мышечных волокон. Для изгнания повышенного объема крови увеличивается сила сокращения желудочков, что при удовлетворительном состоянии миокарда приводит к увеличению систолического выброса и компенсации измененной внутрисердечной гемодинамики. Однако длительная работа левого желудочка в режиме гиперфункции неизменно сопровождается гипертрофией, а затем дистрофией кардиомиоцитов: на смену непродолжительному периоду тоногенной дилатации ЛЖ с увеличением оттока крови приходит период миогенной дилатации с увеличением притока крови. В конечном результате формируется митрализация порока — относительная недостаточность митрального клапана, обусловленная дилатацией ЛЖ, нарушением функции папиллярных мышц и расширением фиброзного кольца митрального клапана.
В условиях компенсации аортальной недостаточности функция левого предсердия остается ненарушенной. При развитии декомпенсации происходит повышение диастолического давления в левом предсердии, что приводит к его гиперфункции, а затем — гипертрофии и дилатации. Застой крови в системе сосудов малого круга кровообращения сопровождается повышением давления в легочной артерии с последующей гиперфункцией и гипертрофией миокарда правого желудочка. Этим объясняется развитие правожелудочковой недостаточности при аортальном пороке.
Классификация аортальной недостаточности
Для оценки степени выраженности гемодинамических нарушений и компенсаторных возможностей организма используется клиническая классификация, выделяющая 5 стадий аортальной недостаточности:
- I — стадия полной компенсации. Начальные (аускультативные) признаки аортальной недостаточности при отсутствии субъективных жалоб.
- II — стадия скрытой сердечной недостаточности. Характерно умеренное снижение толерантности к физической нагрузке. По данным ЭКГ выявляются признаки гипертрофии и объемной перегрузки левого желудочка.
- III — стадия субкомпенсации аортальной недостаточности. Типичны ангинозные боли, вынужденное ограничение физической активности. На ЭКГ и рентгенограммах — гипертрофия левого желудочка, признаки вторичной коронарной недостаточности.
- IV — стадия декомпенсации аортальной недостаточности. Выраженная одышка и приступы сердечной астмы возникают при малейшем напряжении, определяется увеличение печени.
- V — терминальная стадия аортальной недостаточности. Характеризуется прогрессирующей тотальной сердечной недостаточностью, глубокими дистрофическими процессами во всех жизненно важных органах.
Симптомы аортальной недостаточности
Больные с аортальной недостаточностью в стадии компенсации не отмечают субъективных симптомов. Латентное течение порока может быть длительным – иногда на протяжении нескольких лет. Исключение составляет остро развившаяся аортальная недостаточность, обусловленная расслаивающейся аневризмой аорты, инфекционным эндокардитом и другими причинами.
Симптоматика аортальной недостаточности обычно манифестирует с ощущений пульсации в сосудах головы и шеи, усиления сердечных толчков, что связано с высоким пульсовым давлением и увеличением сердечного выброса. Характерная для аортальной недостаточности синусовая тахикардия субъективно воспринимается больными как учащенное сердцебиение.
При выраженном дефекте клапана и большом объеме регургитации отмечаются мозговые симптомы: головокружение, головные боли, шум в ушах, нарушения зрения, кратковременные обморочные состояния (особенно при быстрой смене горизонтального положения тела на вертикальное).
В дальнейшем присоединяется стенокардия, аритмия (экстрасистолия), одышка, повышенное потоотделение. На ранних стадиях аортальной недостаточности эти ощущения беспокоят, главным образом, при нагрузке, а в дальнейшем возникают и в покое. Присоединение правожелудочковой недостаточности проявляет себя отеками на ногах, тяжестью и болями в правом подреберье.
Остро возникшая аортальная недостаточность протекает по типу отека легких, сочетающегося с артериальной гипотонией. Она связана с внезапной объемной перегрузкой левого желудочка, повышением конечного диастолического давления в ЛЖ и уменьшением ударного выброса. При отсутствии специальной кардиохирургической помощи летальность при данном состоянии крайне высока.
Диагностика аортальной недостаточности
Физикальные данные при аортальной недостаточности характеризуются рядом типичных признаков. При внешнем осмотре обращает внимание бледность кожных покровов, на поздних стадиях – акроцианоз. Иногда выявляются внешние признаки усиленной пульсации артерий – «пляска каротид» (видимая на глаз пульсация на сонных артериях), симптом Мюссе (ритмичное кивание головой в такт пульса), симптом Ландольфи (пульсация зрачков), «капиллярный пульс Квинке» (пульсация сосудов ногтевого ложа), симптом Мюллера (пульсация язычка и мягкого неба).
Типично визуальное определение верхушечного толчка и его смещение в VI—VII межреберье; пульсация аорты пальпируется за мечевидным отростком. Аускультативные признаки аортальной недостаточности характеризуются диастолическим шумом на аорте, ослаблением I и II тонов сердца, «сопровождающим» функциональным систолическим шумом на аорте, сосудистыми феноменами (двойным тоном Траубе, двойным шумом Дюрозье).
Инструментальная диагностика аортальной недостаточности основывается на результатах ЭКГ, фонокардиографии, рентгенологических исследований, ЭхоКГ (ЧПЭхоКГ), катетеризации сердца, МРТ, МСКТ. Электрокардиография обнаруживает признаки гипертрофии левого желудочка, при митрализации порока – данные за гипертрофию левого предсердия. С помощью фонокардиографии определяются измененные и патологические сердечные шумы. Эхокардиографическое исследование позволяет выявить ряд характерных симптомов аортальной недостаточности — увеличение размеров левого желудочка, анатомический дефект и функциональную несостоятельность клапана аорты.
На рентгенограммах грудной клетки обнаруживается расширение левого желудочка и тени аорты, смещение верхушки сердца влево и вниз, признаки венозного застоя крови в легких. При восходящей аортографии визуализируется регургитация тока крови через аортальный клапан в левый желудочек. Зондирование полостей сердца у пациентов аортальной недостаточностью необходимо для определения величины сердечного выброса, конечного диастолического объема в ЛЖ и объема регургитации, а также других необходимых параметров.
Лечение аортальной недостаточности
Легкая степень аортальной недостаточности с бессимптомным течением лечения не требует. Рекомендуется ограничение физических нагрузок, ежегодный осмотр кардиолога с выполнением ЭхоКГ. При бессимптомной умеренной аортальной недостаточности назначаются диуретики, блокаторы кальциевых каналов, АПФ-ингибиторы, блокаторы рецепторов ангиотензина. С целью профилактики инфекции при проведении стоматологических и хирургических манипуляций назначаются антибиотики.
Оперативное лечение – пластика/протезирование аортального клапана показано при тяжелой симптоматической аортальной недостаточности. В случае острой аортальной недостаточности вследствие расслаивания аневризмы или травмы аорты производится протезирование аортального клапана и восходящего отдела аорты.
Признаками неоперабельности служат увеличение диастолического объема ЛЖ до 300 мл; фракция выброса 50%, конечное диастолическое давление порядка 40 мм рт. ст.
Прогноз и профилактика аортальной недостаточности
Прогноз аортальной недостаточности в значительной мере определяется этиологией порока и объемом регургитации. При выраженной аортальной недостаточности без явлений декомпенсации средняя продолжительность жизни больных с момента установления диагноза составляет 5-10 лет. В декомпенсированной стадии с явлениями коронарной и сердечной недостаточности лекарственная терапия оказывается малоэффективной, и больные погибают в течение 2-х лет. Своевременная кардиохирургическая операция значительно улучшает прогноз аортальной недостаточности.
Предупреждение развития аортальной недостаточности заключается в профилактике ревматических заболеваний, сифилиса, атеросклероза, их своевременном обнаружении и полноценном лечении; диспансеризации пациентов группы риска по развитию аортального порока.
Аортальная (клапанная) недостаточность (I35.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Хроническая и острая аортальная недостаточность — это заболевания, отличающиеся этиологией, клинической картиной, прогнозом и лечением.
Классификация
Аортальная регургитация — критерии АСС/АНА (Американский кардиологический колледж/ Американская ассоциация сердца)
Степень по данным ангиографии
Ширина потока при цветовом допплеровском картировании
Центральный поток регургитации шириной менее 25% ширины выносящего пути левого желудочка
Промежуточные значения между легкой и тяжелой степенью аортальной регургитации
Центральный поток регургитации шириной ≥ 65% ширины выносящего пути левого желудочка
«Vena contracta», ширина (см)
Количественные (полученные при эхоскопии или катетеризации полостей сердца) критерии
Объем регургитации (мл/сокращение)
Площадь потока регургитации (см 2 )
Увеличение размеров левого желудочка
Этиология и патогенез
Основные причины хронической аортальной недостаточности
Патология клапана:
— ревматизм;
— инфекционный эндокардит;
— травма;
— двустворчатый аортальный клапан;
— миксоматозная дегенерация;
— врожденная аортальная недостаточность;
— с истемная красная волчанка;
— ревматоидный артрит;
— анкилозирующий спондилит;
— аортоартериит (болезнь Такаясу);
— болезнь Уиппла;
— болезнь Крона;
— лекарственное поражение клапана;
— изнашивание биопротезов аортального клапана.
Патология корня аорты и восходящей аорты:
— старческое расширение корня аорты;
— аортоаннулярная эктазия;
— кистозный медионекроз аорты (как самостоятельное заболевание и при синдроме Марфана);
— артериальная гипертония;
— аортит (сифилитический, при гигантоклеточном артериите);
— синдром Рейтера;
— анкилозирующий спондилит;
— болезнь Бехчета;
— псориатический артрит;
— несовершенный остеогенез;
— рецидивирующий полихондрит;
— синдром Эллерса-Данло.
Основные причины острой аортальной недостаточности
Патология клапана:
— травма;
— инфекционный эндокардит;
— острая дисфункция протезированного клапана;
— баллонная вальвулопластика по поводу аортального стеноза.
Патология корня аорты и восходящей аорты:
— расслаивающая аневризма аорты;
— парапротезная фистула и отрыв пришивного кольца.
Гемодинамика
Хроническая аортальная недостаточность
Аортальная недостаточность приводит к сбросу части ударного объема обратно в левый желудочек, что обуславливает увеличение конечно-диастолического объема левого желудочка и напряжения в его стенке. В ответ на это развивается эксцентрическая гипертрофия левого желудочка.
Диастолическое давление в левом желудочке, несмотря на большой конечно-диастолический объем, почти не повышается до тех пор, пока аортальная недостаточность остается компенсированной. Нормальный сердечный выброс поддерживается за счет резкого увеличения ударного объема. Но податливость левого желудочка постепенно уменьшается вследствие фиброза Фиброз — разрастание волокнистой соединительной ткани, происходящее, например, в исходе воспаления.
миокарда Миокард (син. мышца сердечная) — средний слой стенки сердца, образованный сократительными мышечными волокнами и атипичными волокнами, составляющими проводящую систему сердца
, происходит декомпенсация. В результате постоянной перегрузки объемом, систолическая функция левого желудочка снижается, в нем возрастает конечно-диастолическое давление, происходит его дилатация Дилатация — стойкое диффузное расширение просвета какого-либо полого органа.
, падает фракция выброса и уменьшается сердечный выброс.
Острая аортальная недостаточность
Эпидемиология
Клиническая картина
Cимптомы, течение
Острая аортальная недостаточность приводит к резкому нарушению гемодинамики и проявляется такими симптомами, как слабость, тяжелая одышка, обмороки, нарушение сознания. При отсутствии лечения быстро развивается шок. Если острая аортальная недостаточность сопровождается болью в груди, необходимо исключить расслаивающую аневризму аорты.
Основные клинические симптомы
Одышка — вначале появляется при значительной физической нагрузке, а затем и в покое (по мере развития левожелудочковой недостаточности). Одышка напоминает сердечную астму. Иногда течение внезапно осложняется отеком легких в результате левожелудочковой недостаточности.
Сердцебиение и головокружение — в некоторых случаях.
Стенокардия — ведущий симптом приблизительно у 50% больных с недостаточностью аортального клапана атеросклеротической или сифилитической этиологии.
Периферические симптомы, характерные для выраженной недостаточности аортального клапана и обусловленные большими перепадами давления в сосудистом русле:
— бледность кожных покровов;
— отчетливая пульсация сонных артерий («пляска каротид«);
— пульсация височных и плечевых артерий;
— синхронное с пульсацией сонных артерий сотрясение головы (симптом Мюссе);
— пульсирующее сужение зрачков (симптом Ландольфи);
— капиллярный пульс — ритмичное изменение интенсивности окраски небного язычка и миндалин (симптом Мюллера), ногтевого ложа (симптом Квинке).
При осмотре определяются:
— высокий и скорый пульс (пульс Корригана);
— усиленный и разлитой верхушечный толчок;
— расширенные влево и вниз границы сердца.
Над крупными сосудами выслушивается двойной тон Траубе. При надавливании стетоскопом на подвздошную артерию в области пупартовой связки возникает двойной шум Дюрозье. Систолическое артериальное давление чаще повышено до 160-180 мм рт. ст., а диастолическое — резко снижено — до 50-30 мм рт. ст.
Диагностика
Критерии тяжелой аортальной регургитации
Специфические признаки:
— центральный ток шириной ≥ 65% выносящего тракта левого желудочка;
— vena contracta > 0,6 см (предел Nyquist 50-60 см/с).
«Поддерживающие» признаки:
— давление (метод полувремени 2 .
Катетеризация правых отделов позволяет определить уровень легочно-капиллярного давления и волну регургитации.
Катетеризация левых отделов сердца обнаруживает увеличение амплитуды пульсового давления.
При аортографии определяется выраженная регургитация из аорты в левый желудочек.
Дифференциальный диагноз
Диастолический шум на аорте и в V точке может быть и функциональным, например при уремии .
Распознавание может быть затруднено при сочетанных пороках сердца и небольшой аортальной недостаточности. В этих случаях проводится Эхо-КГ (особенно эффективна в сочетании с допплер-кардиографией). Наибольшие трудности возникают при установлении этиологии аортальной регургитации. Кроме распространенных причин ее развития (ревматизм, инфекционный эндокардит), возможны и другие, более редкие, причины (миксоматозное поражение клапана, мукополисахаридоз, несовершенный остеогенез).
Ревматическое происхождение порока сердца может быть подтверждено данными анамнеза, поскольку приблизительно у половины таких больных присутствуют указания на типичный ревматический полиартрит. В пользу ревматической этиологии порока свидетельствует наличие убедительных признаков митрального или аортального стеноза.
Выявление аортального стеноза может вызывать затруднения, поскольку систолический шум над аортой выслушивается и при чистой аортальной недостаточности, а систолическое дрожание над аортой бывает лишь при ее резком стенозе. В связи с этим, большое значение имеет проведение Эхо-КГ.
У больного с ревматическим митральным пороком сердца появление аортальной недостаточности может быть обусловлено рецидивом ревматизма, однако в данной ситуации всегда возникает подозрение на развитие инфекционного эндокардита. Требуется проведение тщательного обследования больного с повторными посевами крови.
Недостаточность клапана аорты сифилитического происхождения в последние годы встречается значительно реже. Выявление признаков позднего сифилиса других органов, например, поражения центральной нервной системы, облегчает диагностику. При этом диастолический шум лучше выслушивается не в точке Бoткина, а над аортой — во втором межреберье справа и широко распространяется вниз, в обе стороны от грудины. Расширена восходящая часть аорты. Положительные серологические реакции наблюдаются в значительном числе случаев, важное значение имеет реакция иммобилизации бледной трепонемы.
При ревматоидном артрите (серопозитивном) приблизительно в 2-3% случаев наблюдается аортальная недостаточность, а при длительном течении (25 лет) болезни Бехтерева — в 10% случаев. Описаны случаи ревматоидной аортальной недостаточности задолго до появления признаков поражения позвоночника или суставов. Еще реже этот порок наблюдается при системной красной волчанке.
Редкой причиной аортальной недостаточности может быть болезнь Такаясу — неспецифический аортоартериит. Заболевание встречается преимущественно у молодых женщин во втором-третьем десятилетии жизни и связано с иммунными нарушениями. Начальные симптомы носят общий характер: лихорадка, похудание, боли в суставах. В дальнейшем, в клинической картине преобладают признаки поражения крупных артерий, отходящих от аорты, чаще от ее дуги. В результате нарушения проходимости по артериям часто исчезает пульс (в некоторых случаях только на одной руке). Поражение крупных артерий дуги аорты может привести к цереброваскулярной недостаточности и нарушению зрения. Поражение почечных артерий сопровождается развитием артериальной гипертензии.
ЖИЗНЬ БЕЗ ЛЕКАРСТВ
Здоровое тело, натуральная еда, чистая среда
Post navigation
Нарушения гемодинамики при аортальной недостаточности
При допплеровском исследовании регистрируют струю регургитации из аорты в левый желудочек (прямой признак недостаточности аортального клапана). Недостаточность клапана аорты приводит к возврату значительной части крови (регургитация), выброшенной в аорту, назад, в левый желудочек во время диастолы. Ревматическая этиология обычно лежит в основе сочетания аортальной недостаточности с митральным пороком.
В результате воспалительного процесса аортальные створки утолщаются, укорачиваются, деформируются и/или кальцифицируются и во время диастолы не могут полностью сомкнуться. Его причина — движение большого объёма выбрасываемой крови через аортальное отверстие. II тон ослаблен или отсутствует полностью из-за несмыкания створок аортального клапана.
Аортальная недостаточность – полиэтиологический порок, происхождение которого может быть обусловлено рядом врожденных или приобретенных факторов. Инфекционный эндокардит сопровождается деформацией, эрозией или перфорацией створок, вызывая дефект аортального клапана. При данных состояниях также может наблюдаться сепарация (расхождение) створок аортального клапана во время диастолы. В условиях компенсации аортальной недостаточности функция левого предсердия остается ненарушенной.
Застой крови в системе сосудов малого круга кровообращения сопровождается повышением давления в легочной артерии с последующей гиперфункцией и гипертрофией миокарда правого желудочка. Этим объясняется развитие правожелудочковой недостаточности при аортальном пороке.
Больные с аортальной недостаточностью в стадии компенсации не отмечают субъективных симптомов. Характерная для аортальной недостаточности синусовая тахикардия субъективно воспринимается больными как учащенное сердцебиение. Остро возникшая аортальная недостаточность протекает по типу отека легких, сочетающегося с артериальной гипотонией.
На рентгенограммах грудной клетки обнаруживается расширение левого желудочка и тени аорты, смещение верхушки сердца влево и вниз, признаки венозного застоя крови в легких. При восходящей аортографии визуализируется регургитация тока крови через аортальный клапан в левый желудочек. Прогноз аортальной недостаточности в значительной мере определяется этиологией порока и объемом регургитации.
Нарушения гемодинамики при аортальной недостаточности
Изолированная недостаточность аортального клапана встречается в 4% случаев всех пороков сердца и еще в 10% — она сочетается с поражениями других клапанов. При ревматическом эндокардите происходит утолщение, деформация и сморщивание полулунных створок клапана. В результате их плотное смыкание во время диастолы становится невозможным, и образуется дефект клапана.
Наконец, следует помнить о возможности врожденного дефекта аортального клапана, например, формирования врожденного двустворчатого клапана аорты или расширения аорты при синдроме Марфана и т.д. Объем крови, возвращающейся в левый желудочек, может превышать половину всего сердечного выброса. Обратный ток крови начинается сразу после закрытия полулунных клапанов, т.е. сразу после II тона, и может продолжаться в течение всей диастолы.
При этом створки клапана не изменены, но полностью не смыкаются во время систолы желудочка. Обычно эти изменения развиваются в поздних стадиях заболевания, при возникновении систолической дисфункции ЛЖ и резко выраженной миогенной дилатации желудочка.
Относительная недостаточность коронарного кровотока. Таким образом, застой крови в легких при возникновении систолической дисфункции ЛЖ (левожелудочковая недостаточность) — второе гемодинамическое следствие недостаточности аортального клапана. Понятно, что снижение диастолического давления в аорте приводит к уменьшению аортально-левожелудочкового градиента, и коронарный кровоток значительно падает.
6. Недостаточность коронарного кровообращения
К этим ощущениям нередко присоединяется учащенное сердцебиение, связанное с характерной для недостаточности аортального клапана синусовой тахикардией. Типичные ангинозные приступы у больных с недостаточностью аортального клапана, как правило, свидетельствуют о наличии сопутствующей ИБС и атеросклеротического сужения коронарных сосудов. Период декомпенсации характеризуется появлением признаков левожелудочковой недостаточности.
По понятным причинам все симптомы, связанные с недостаточностью церебрального и коронарного кровообращения, усугубляются при возникновении левожелудочковой недостаточности. При общем осмотре больных с аортальной недостаточностью, прежде всего, обращает на себя внимание бледность кожных покровов, указывающая на недостаточную перфузию периферических органов и тканей. Изменения I тона. Обычно I тон на верхушке ослаблен в результате резкой объемной перегрузки ЛЖ и замедления изоволюмического сокращения желудочка.
Деформация и укорочение створок клапана вследствие ревматизма или инфекционного эндокардита способствует ослаблению II тона на аорте или его исчезновению. Диастолический шум на аорте является наиболее характерным аускультативным признаком аортальной недостаточности. Диастолический шум при аортальной недостаточности начинается в протодиастолический период, т.е. сразу после II тона, постепенно ослабевая на протяжении диастолы.
При простом прикладывании стетоскопа в этой области (без давления) может определяться тон бедренной артерии — звук, синхронный с местным артериальным пульсом. Выраженная недостаточность аортального клапана характеризуется постоянным существованием в артериальной системе большого круга «пульсирующего» кровотока.
Читайте также:
Аортальная недостаточность может быть обусловлена атеросклерозом. Объем регургитации достаточно хорошо характеризует степень недостаточности аортального клапана. Недостаточность аортального клапана при врожденных дефектах бывает редко и чаще сочетается с другими врожденными пороками.