Инфаркт миокарда рентген
Диагностика острого инфаркта миокарда
Инфаркт миокарда (ИМ) — одна из основных причин смертности работоспособного населения во всем мире. Главное предусловие летального исхода этой болезни связано с поздней диагностикой и отсутствием профилактических мероприятий у пациентов из группы риска. Своевременное установление диагноза подразумевает комплексную оценку общего состояния больного, результаты лабораторных и инструментальных методов исследования.
Опрос больного
Обращение пациента кардиологического профиля к врачу с жалобами на загрудинную боль всегда должны настораживать специалиста. Подробный расспрос с детализацией жалоб и течения патологии помогает установить направление диагностического поиска.
Основные моменты, которые указывают на возможность инфаркта у пациента:
- наличие ишемической болезни сердца (стабильная стенокардия, диффузный кардиосклероз, перенесенный ИМ);
- факторы риска: курение, ожирение, гипертоническая болезнь, атеросклероз, сахарный диабет;
- провоцирующие факторы: чрезмерная физическая нагрузка, инфекционное заболевание, психоэмоциональное напряжение;
- жалобы: загрудинная боль сдавливающего или жгущего характера, которая длится более 30 минут и не купируется «Нитроглицерином».
Кроме того, ряд пациентов отмечают за 2-3 дня до катастрофы «ауру» (подробнее о ней в статье «Предынфарктное состояние»):
- общая слабость, немотивированная усталость, обмороки, головокружение ;
- усиленное потоотделение;
- приступы сердцебиения.
Физикальное (общее) исследование пациента проводится в кабинете доктора с использованием методов перкуссии (поколачивания), пальпации и аускультации («выслушивания» сердечных тонов с помощью фонендоскопа).
Инфаркт миокарда — патология, которая не отличается специфическими клиническими признаками, позволяющими поставить диагноз без использования дополнительных методов. Физикальное исследование применяется для оценки состояния сердечно-сосудистой системы и определения степени нарушения гемодинамики (кровообращения) на догоспитальном этапе.
Частые клинические признаки инфаркта и его осложнений:
- бледность и высокая влажность кожных покровов;
- цианоз (синюшность) кожи и слизистых оболочек, холодные пальцы рук и ног — свидетельствуют о развитии острой сердечной недостаточности;
- расширение границ сердца (перкуторное явление) — говорит об аневризме (истончение и выпячивание стенки миокарда);
- прекардиальная пульсация характеризуется видимым биением сердца на передней грудной стенке;
- аускультативная картина — приглушенные тоны (из-за сниженной сократительной способности мышцы), систолический шум на верхушке (при развитии относительной недостаточности клапана при расширении полости пораженного желудочка);
- тахикардия (учащенное сердцебиение) и гипертензия (повышенные показатели артериального давления) вызываются активацией симпатоадреналовой системы.
Более редкие явления — брадикардия и гипотензия — характерны для инфаркта задней стенки.
Изменения в других органах регистрируются нечасто и связаны преимущественно с развитием острой недостаточности кровообращения. Например, отек легких, который аускультативно характеризуется влажными хрипами в нижних сегментах.
Изменение формулы крови и температура тела
Измерение температуры тела и развернутый анализ крови — общедоступные методы оценки состояния пациента для исключения острых воспалительных процессов.
В случае инфаркта миокарда возможно повышение температуры до 38,0 °С на 1—2 дня, состояние сохраняется в течение 4—5 суток. Однако гипертермия встречается при крупноочаговом некрозе мышцы с выделением медиаторов воспаления. Для мелкоочаговых инфарктов повышенная температура нехарактерна.
Наиболее характерные изменения в развернутом анализе крови при ИМ:
- лейкоцитоз — повышение уровня белых клеток крови до 12—15*10 9 /л (норма — 4—9*10 9 /л);
- палочкоядерный сдвиг влево: увеличение количества палочек (в норме — до 6 %), юных форм и нейтрофилов;
- анэозинофилия — отсутствие эозинофилов (норма — 0—5 %);
- скорость оседания эритроцитов (СОЭ) возрастает до 20—25 мм/час к концу первой недели (норма — 6—12 мм/час).
Сочетание перечисленных признаков с высоким лейкоцитозом (до 20*10 9 /л и больше) свидетельствуют о неблагоприятном прогнозе для пациента.
Коронарография
Согласно современным стандартам, пациент с подозрением на инфаркт миокарда подлежит экстренному выполнению коронарографии (введение контраста в сосудистое русло и с последующим рентгеновским исследованием проходимости сосудов сердца). Подробнее об этом обследовании и особенностях его выполнения можно прочесть тут.
Электрокардиография
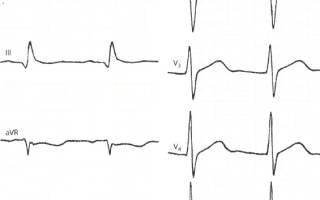
Электрокардиография (ЭКГ) по-прежнему считается основным методом диагностики острого инфаркта миокарда.
Метод ЭКГ позволяет не только поставить диагноз ИМ, но и установить стадию процесса (острая, подострая или рубец) и локализацию повреждений.
Международные рекомендации Европейского общества кардиологов выделяют следующие критерии инфаркта миокарда на пленке:
- Острый инфаркт миокарда (при отсутствии гипертрофии левого желудочка и блокады левой ножки пучка Гисса):
- Повышение (подъем) сегмента ST выше изолинии: >1 мм (>0,1 мВ) в двух и более отведениях. Для V2-V3 критерии >2 мм (0,2 мВ) у мужчин и >1,5 мм (0,15 мВ) у женщин.
- Депрессия сегмента ST >0,05 мВ в двух и более отведениях.
- Инверсия («переворот» относительно изолинии) зубца Т более 0,1 мВ в двух последовательных отведениях.
- Выпуклый R и соотношение R:S>1.
- Ранее перенесенный ИМ:
- Зубец Q длительностью более 0,02 с в отведениях V2-V3; более 0,03 с и 0,1мВ в I, II, aVL, aVF, V4-V6.
- Комплекс QS в V2-V
- R >0,04 c в V1-V2, соотношение R:S>1 и положительный зубец Т в этих отведениях без признаков нарушения ритма.
Определение локализации нарушений по ЭКГ представлено в таблице ниже.
Диагностика инфаркта миокарда
Начало инфаркта миокарда в большинстве случаев трудно перепутать с каким-либо другим заболеванием, кроме стенокардии. Оно сопровождается явными симптомами: длительными приступами боли, удушья, повышенной потливостью, чувством страха смерти. Заболеванию подвержены пациенты, которые наблюдаются у врачей с ИБС или стенокардией. Однако инфаркт миокарда может настигнуть и человека, у которого ранее практически не проявлялись симптомы сердечно-сосудистых заболеваний. При первых признаках приступа важно своевременно вызвать скорую и довериться профессиональным кардиологам.
Методы диагностики
Физикальное обследование
Первичная диагностика инфаркта миокарда, которую проведут прибывшие врачи, заключается, прежде всего, в осмотре пациента и опросе относительно жалоб на состояние здоровья. Данное заболевание можно спутать с приступом стенокардии, особенно если она проявилась впервые. Характер болевых ощущений схож – они распространяются от грудины в левую руку (включая пальцы), плечо, лопатку, шею, челюсть. Отличие инфаркта – в более сильной и острой боли, которая не снимается приемом нитроглицерина.
Болевой синдром при инфаркте миокарда может длиться около суток, сопровождаться слабостью, падением артериального давления, рвотой. Пациент находится в эмоциональном возбуждении, в отличие от приступа стенокардии, когда больные, напротив, стараются двигаться как можно меньше.
Врач измеряет давление (чаще всего оно снижается на 10-15 мм) и пульс, проверяет возможные дисфункции левого желудочка, миокарда, выслушивая тоны сердца.
Лабораторные анализы
На госпитальном этапе диагностика инфаркта заключается в проведении биохимического и общего анализов крови. При данном заболевании в составе крови происходят заметные изменения:
- повышается уровень лейкоцитов, показатели АЛТ, АСТ, холестерина, фибриногена;
- снижается скорость оседания эритроцитов, показатель альбумина.
Это показатели некроза, рубцевания тканей сердечной мышцы и наличия воспаления. У больного фиксируется полиморфно-клеточный лейкоцитоз.
Лабораторным способом диагностики инфаркта миокарда проверяется и уровень ферментов сыворотки крови. В ней появляются маркеры, свидетельствующие о некрозе миокарда, – в частности сократительный белок тропонин, который не обнаруживается у здорового человека. К маркерам также относятся КФК, миоглобин, появляющиеся в сыворотке крови в первые часы после начала заболевания.
Ряд биохимических реакций в крови не являются специфическими для инфаркта, поэтому чрезвычайно важно доверить диагностику высококвалифицированным врачам и клинике с широкими техническими возможностями.
Электрокардиография
ЭКГ при инфаркте миокарда – один из наиболее действенных, объективных и информативных способов диагностики. При возможности обратитесь за неотложной помощью к врачам кардиологической бригады – в оснащении их автомобиля обязательно находится портативный электрокардиограф, который позволит в кратчайшие сроки диагностировать заболевание.
ЭКГ-оборудование улавливает электрические импульсы, которые генерируются сердечной мышцей, и регистрирует их на бумаге. На основании анализа кардиограммы квалифицированный врач может определить:
локализацию некроза (задняя, передняя или боковая стенка, перегородка, базальная стенка и др.);
величину и глубину поражения;
Врач обращает внимание на характер зубцов электрокардиограммы, анализирует повышение уровня отдельных сегментов. В частности, крупноочаговый трансмуральный инфаркт миокарда характеризуется появлением патологического зубца Q.
Исследование занимает около 10 минут и не вызывает неприятных ощущений. При инфаркте ЭКГ может проводиться каждые полчаса для постоянного обновления данных.
Эхокардиография
Более распространенное среди пациентов название эхокардиографии – УЗИ сердца. Это чрезвычайно эффективный инструмент диагностики острого инфаркта миокарда и других видов этой патологии.
Исследование не связано с болезненными ощущениями и занимает 20-25 мин. Врач смазывает грудную клетку больного специальным гелем и водит по ней ультразвуковым датчиком. Эхокардиограф считывает полученные данные о состоянии миокарда, перикарда, крупных сосудов, клапанов, а врач сразу анализирует их. Преимуществом метода является возможность за кратчайший срок визуально оценить функциональность работы органа и диагностировать нарушения регионарной сократимости.
Режим допплера, в котором работают современные УЗИ-аппараты, позволяет оценить качество кровотока в сердце, определить наличие в них тромбов. Также анализируются звуковые сигналы сердца, измеряется давление в полостях органа, изучаются осложнения.
Рентгенография
Для объективного прогноза развития осложнений при инфаркте миокарда в рамках диагностики проводится рентгенография грудной клетки.
Среди опасных осложнений чаще всего этим методом диагностируется отек легких, который является одним из явных признаков острой левожелудочковой недостаточности. На снимке фиксируется нарушение кровотока в верхних отделах легких, легочной артерии, расплывчатый рисунок сосудов и др. Также при инфаркте вероятно расслоение аорты, другие изменения в грудной ее части. Рентгенография позволяет диагностировать нарушения кровоснабжения органов, располагающихся в непосредственной близости от сердца.
Среди рентгенологических методов, применяемых в кардиологии для определения инфаркта, также распространены коронароангиография и мультиспиральная компьютерная томография сердца. С их помощью определяется место и характер сужения коронарной артерии.
Диагностика инфаркта миокарда в CBCP
Инфаркт проще предотвратить, чем лечить его последствия, которые зачастую бывают чересчур обширными. Поэтому при появлении первых болей в сердце не оттягивайте обращение к врачу.
Центр патологии органов кровообращения располагает диагностическим оборудованием последнего поколения и специалистами высокой квалификации. Мы обезопасим вас от тяжелого недуга и не допустим развития сердечно-сосудистых патологий.
Инфаркт миокарда рентген
Дифференциальный диагноз инфаркта миокарда проводится со следующими заболеваниями.
• Затянувшийся, тяжелый приступ Ст.
• Острый перикардит — острая боль в грудной клетке (может напоминать стенокардическую) усиливается на вдохе и лежа и несколько уменьшается в положении сидя или наклоне вперед. Боль держится несколько часов или дней (в этот период больной не ощущает ее облегчения). В случае наличия выпота в полость перикарда можно выслушать шум трения перикарда и глухие тоны сердца. Пульс может быть слабого наполнения или парадоксальный. Повышенное венозное давление указывает на возможную тампонаду сердца (что требует проведения перикардиоцентеза). Изменения ЭКГ могут напоминать таковые при ИМ. В целом для перикардита характерно повышение сегмента ST во многих отведениях (но это может быть и при ИМ). На перикардит могут указывать тахикардия, снижение вольтажа, укорочение интервала PQ, остроконечные или вогнутые, «седловидные» зубцы Т (тогда как при ИМ они выпуклые), отсутствие «зеркального» снижения интервала ST и изменения ЭКГ, которые не в полной мере соотносятся с клиническим статусом.
Рентгенография грудной клетки обычно не выявляет изменений или определяется «шаровидное» сердце. По данным ЭхоКГ функция сердца не нарушена или выявляется скопление жидкости в полости перикарда.
• Гипертрофическая кардиомиопатия (ГКМП) — в период ФН у больного может (в 30—50% случаев) отмечаться выраженная загрудинная боль (со всеми признаками ангинозной) вследствие роста П02 гипертрофированным миокардом, под действием повышения давления из-за сужения пути оттока из ЛЖ. В период ФН или после ее окончания (независимо от боли) могут отмечаться сердцебиение, общая слабость, обмороки и ВСС. Эти симптомы — результат дефицита возможностей повысить МОК вследствие сужения устья аорты и нарушения наполнения ЛЖ в диастолу. Заболевание имеет генетический характер. Характерный признак ГКМП — нарушение строения миофибрилл (этим можно объяснить частое появление аритмий). При выслушивании сердца (в проекции аортального клапана) определяется нарастающий и убывающий систолический шум, проводящийся на шею. В случае митральной недостаточности отмечается систолический шум над верхушкой. Размеры сердца увеличены, верхушечный толчок смещается влево. На ЭКГ определяются ГЛЖ, наличие зубцов Q в V4-6 или III, avF-отведениях (из-за гипертрофии межжелудочковой перегородки).
Последнее может ложно указать на имеющийся ИМ. Более информативна ЭхоКГ. позволяющая верифицировать ГКМП.
• Прободная язва желудка или двенадцатиперстной кишки, патология пищевода (ГЭРБ, нарушение моторики пищевода), которая может быть причиной боли (похожей на ишемическую) в грудной клетке (нередко эти нарушения комбинируются с ИБС, что затрудняет дифференциальную диагностику); острый холецистит (изредка сочетается с нижним ИМ; может усилить клинические симптомы и изменения ЭКГ, появляющиеся при ИМ), протекающий с болезненностью в правом подреберье, лихорадкой и лейкоцитозом; панкреатит и аппендицит.
Острый перикардит.
Больной 20 лет с жалобами на острую боль в груди, у которого выслушивался шум трения перикарда.
Синусовая тахикардия с частотой сокращений желудочков 100 в минуту. Незначительный подъем сегмента ST и положительный зубец Т в отведениях I, II и V2-V6, прежде всего в отведениях V5 и V6.
Характерны легкий подъем сегмента ST, отхождение его от восходящего колена зубца S и вогнутая форма.
• Пищевое отравление.
• Спонтанный пневмоторакс — идиопатический или чаще вызванный эмфиземой и ТВС легких. Появляются острая боль на стороне поражения (нередко сохраняющаяся часами), обморок, одышка, отставание пораженной части грудной клетки в акте дыхания, ослабление голосового дрожания, коробочный звук и ослабленное везикулярное дыхание. Рентгенография легких позволяет верифицировать данный диагноз.
• Расслаивающаяся аневризма аорты (встречающаяся чаще на 6-м десятилетии жизни) — драматичное событие с точки зрения высокой летальности. Так, в первые часы от начала болей умирает треть больных, в первый день — 15 больных в час и в первую неделю — более 70% пациентов. Болеют чаще мужчины с АГ, тогда как у женщин эта патология может начаться в молодом возрасте, особенно с синдромом Марфана. Выделяют следующие виды данной патологии: расслоение аневризмы аорты вне покрытия перикардом (тип В) и внутриперикардиально (тип А, характеризующийся худшим прогнозом с точки зрения развития фатальных осложнений — тяжелая аортальная недостаточность, тампонада сердца, инсульт); 2/3 эпизодов касаются внутриперикардиальной аорты (чуть повыше аортальных клапанов), 1/5 случаев локализации — ниже отхождения левой подключичной артерии, еще реже поражается дуга аорты или ее брюшной отдел. У пациентов типа А появляется внезапная «разрывающая» острая (огромной интенсивности), рецидивирующая боль, локализованная в центре грудной клетки и возникающая из грудино-реберных сочленений.
Эта боль в начале имеет максимальную интенсивность, часто иррадиирует в спину и нижние конечности. Пульс и АД на руках асимметричны, обычно отсутствует пульсация на одной или нескольких центральных артериях. Определяются набухание вен шеи и диасто-лический шум над аортальным клапаном. Могут быть признаки ишемии конечностей или инсульт. При типе В боль локализуется в тыльной части грудной клетки, АД повышено симметрично на обеих руках. Отмечается наличие жидкости в плевральной полости. На ЭКГ не определяются признаки острой ишемии миокарда (что указывает на расслаивающуюся аневризму аорты). Иногда отмечаются признаки ИМ нижней стенки вследствие закрытия правой коронарной артерии. Рентгенологически можно выявить расширение средостения из-за увеличения аорты и жидкость в полости перикарда, а на ЭхоКГ — участок расслоения восходящей аорты. Триада признаков (острая боль в грудной клетке, расширение средостения, асимметрия пульса) помогает врачу быстро диагностировать данную патологию и затем ее адекватно лечить
• ТЭЛА — характерна возникшая внезапно одышка, связанная с болью в грудной клетке (в 65% случаев) плеврального характера, нет признаков ОЛ. ТЭЛА следует подозревать в случае появления у больного (особенно с наличием ФР ТЭЛА) неясной одышки и/или болей в грудной клетке с отсутствием ишемических изменений на ЭКГ (иногда определяюгся S1,Q3 и отрицательные зубцы Т в V1-3). Рентгенография легких — обычно без явных отклонений от нормы. По данным ЭхоКГ можно оценить нарушение систолической функции ЛЖ и выявить признаки перегрузки правых отделов сердца. Более информативны — легочная ангиография, КТ легких и оценка уровня Д-димеров
• Левосторонний фибринозный плеврит (чаще сопутствующий болезням легких) — боль часто сильная и связана с дыханием, кашлем (в отличие от постоянной боли при ИМ), больной лежит на больном боку, дыхание поверхностное. На стороне поражения отмечаются снижение подвижности нижнего края, шум трения плевры и ослабление везикулярного дыхания
• Обострение остеохондроза межреберная невралгия.
К неинвазивной визуальной диагностике инфаркта миокарда относят рентгенографию грудной клетки, которая дает важную информацию и в ряде случаев помогает исключить причину болей в грудной клетке (пневмоторакс, ТЭЛА с инфарктом легких, переломы ребер, расслоение аорты). У больных ИМ рентгенография легких может быть полезна в выявлении ОЛ, оценке размеров сердца (есть или нет кардиомигалия), решении вопроса о том, является ли СН (кардиального или клапанного генеза) острой или хронической
Для верификации диагноза инфаркта миокарда (особенно когда при затяжном болевом приступе после снятия ЭКГ типичные изменения на ней отсутствуют и диагноз сомнителен, неясен) важна и неинвазивная ЭхоКГ в двух режимах Определяют симптомы возможного некроза нарушение региональной сократимости миокарда (участки акинезии, гиподискинезии) даже у больных с нетрансмуральным ИМ, ФВЛЖ, размеры камер сердца и разные осложнения ИМ — перфорацию (дефекты) межжелудочковой перегородки (ДМЖП), разрывы миокарда, аневризмы желудочков, выпот в полость перикарда, разрыв или отрыв сосочковых мышц, митральную регургитацию. Нормальная локальная сократимость миокарда ЛЖ часто помогает исключить ИМ в этой зоне. Для ИМ ПЖ характерны расширение ПЖ, тяжелая его дисфункция, которая часто сочетается с таковой нижней стенки ЛЖ Катетеризация ЛА выявляет повышенное давление в ППр на фоне неизмененного ДЗЛА. Недостатки ЭхоКГ — невозможность отличить свежий ИМ от старого рубца (следов ранее перенесенного ИМ) и субъективность анализа данных (в ряде случаев их нельзя оценить количественно)
Если ЭКГ и изменения ферментов не позволяют достоверно подтвердить диагноз инфаркта миокарда, то в течение первых 2—5 дней проводят сцинтиграфию сердца с изотопом технеция (или радионуклидную вентрикулографию) Технеций накапливается в зоне некроза, и на сцинтиграмме появляется «горячий очаг». Сцинтиграфия менее чувствительна, чем определение МВ-КФК Она, как и ЭхоКГ, не позволяет отkичить свежий ИМ от старого рубца. При некрозе миокарда ионы кальция выходят из миокардиоцита и пирофосфат соединяется с ними так, что выявляемые поля его фиксации указывают на участки некроза.
Диагностика инфаркта миокарда — методы исследования
Вовремя диагностированный инфаркт миокарда – залог хороших результатов лечения и прогнозов заболевания. Не только пациент, но и в первую очередь специалист, заинтересованы в том, чтобы заболевание не было распознано, а лечение начато незамедлительно.
Диагностика инфаркта миокарда — это такой момент, к которому должны подойти ответственно обе стороны. Лечащему врачу необходимо внимательно соблюдать все диагностические моменты, а пациенту — дать ему как можно больше информации о состоянии своего здоровья.
Не стоит игнорировать на первый взгляд незначимыми симптомами. Как раз-таки они могут заставить врача заподозрить атипично протекающий инфаркт миокарда.
1 Основные этапы диагностики инфаркта миокарда
В диагностике инфаркта существует 4 группы диагностических методов, благодаря которым заболевание может быть выявлено.
2 Жалобы пациента
Это один из самых важных моментов, на которые стоит обратить внимание. Для болевого приступа при инфаркте миокарда характерно изменение симптомов, которые наблюдались у пациента при стенокардии.
- Боль — она принимает колющий, режущий, жгучий характер.
- Ее интенсивность превышает такую при обычном приступе стенокардии, а продолжительность составляет более 15-20 минут.
- Зона распространения боли шире, чем при обычном приступе стенокардии. Боли могут отдавать не только в левую половину грудной клетки, но и распростаняться на правые ее отделы.
- Характерна волнообразность болевых ощущений.
- Приступ не проходит после приема нитроглицерина.
Болевой приступ могут сопровождать следующие новые симптомы:
- одышка
- головокружение
- нарушение ритма сердца
- выраженная общая слабость, потливость
- сердцебиение, ощущение перебоев в работе сердца
- чувство страха смерти, возбуждение
- тошнота, рвота
- повышение артериального давления
- повышение температуры тела
Однако следует учитывать, что болевой приступ может быть нетипичным, локализоваться в области желудка, в левом плече или запястье по типу «браслета». Сам характер болей может быть неинтенсивным. Такой вариант приступа может наблюдаться у пожилых людей, при сахарном диабете, при повторном инфаркте.
3 Электрокардиографическое исследование — ЭКГ
ЭКГ — доступный метод диагностики, который позволяет выявить повреждение сердечной мышцы и определиться с тактикой лечения. ЭКГ при инфаркте всегда смотрится в динамике, т.е. это исследование повторяется через определенные промежутки времени с целью оценки течения заболевания. Метод позволяет оценить распространенность повреждения, выявить осложнения инфаркта в виде различных нарушений ритма, формирования аневризмы сердца.
4 Лабораторная диагностика
Лабораторная диагностика инфаркта миокарда включает исследование крови на маркеры инфаркта миокарда, а также общий и биохимический анализы крови. Диагностика инфаркта с целью определения ферментов является обязательной и важной в постановке диагноза.
Подробности про анализы крови, можно найти на сайте Гид по Анализам ( GidAnaliz.ru )
5 Определение кардиоспецифических маркеров
Исследование активности ферментов
Диагностика инфаркта методом определения кардиоспецифических маркеров получила в последнее время широкое распространение. Кардиоспецифичными эти вещества называются потому, что они входят в состав сердечной мышцы. Поэтому при ее разрушении наблюдается выход их в кровь. К специфическим ферментам сердечной мышцы относятся следующие соединения:
- Тропонины Т и I
- Миоглобин
- Креатинфосфокиназа-МВ (КФК-МВ)
- Лактатдегидрогеназа-1 (ЛДГ-1)
- АСТ
Анализы (тесты) на кардиоспецифические маркеры являются обязательными в диагностике инфаркта миокарда. В настоящее время применяются следующие лабораторные тесты:
Тест на тропонин
1. Тропониновый тест
В последнее время особое внимание уделяется именно этому тесту. Этот тест наиболее чувствительный в диагностике острого инфаркта, хотя его уровень может повышаться и при других патологических процессах в организме. Повышение уровня ферментов наблюдается через 3-4 часа от начала приступа и достигает максимальных величин к 2-м суткам. Повышенный уровень тропонинов держится до 10 (I) и 15 (Т) суток.
Уровень концентрации отражает размеры очага некроза. Чем обширнее инфаркт, тем выше содержание этих веществ в крови. Эти вещества могут иметь разные показатели нормы в зависимости от реактива, который используется в лаборатории.
2. Миоглобиновый тест — определение содержания миоглобина. Фермент начинает повышаться через 2-3 часа и достигает максимальной концентрации к 10-му часу от начала инфаркта. Повышенный уровень этого фермента может наблюдаться до 3 суток. Уровень миоглобина может повышаться в 10-20 раз в сравнении с нормой.
Нормальным содержанием миоглобина в крови у мужчин считается 22-66 мкг/л, у женщин — 21-49 мкг/л или 50-85 нг/мл.
3. Креатинфосфокиназный тест (КФК-МВ-тест) — определение МВ фракции этого фермента в крови. Повышение уровня фермента наблюдается через 4-8 часов от начала приступа и достигает максимума к 24-му часу. Уже к 3 суткам уровень возвращается к исходному.
Нормальные показатели МВ-КФК составляют 0-24 МЕ/л или 6% от общей активности КФК
4. Лактатдегидрогеназный тест — определение содержания в крови ЛДГ-1. Он начинает повышаться через 8 часов и достигает максимума на 2-3 сутки. Повышенный уровень фермента держится до 12 суток.
Содержание общей ЛДГ в крови в норме 240-480 МЕ/л, при этом ЛДГ-1 составляет 15-25% от общей активности ЛДГ
5. Аспартатаминотрансферазный тест (АСТ-тест). АСТ — фермент, который кроме миокарда, содержится и в других органах и тканях организма. Поэтому он не совсем является кардиоспецифичным. Однако его концентрация может быть определена с помощью биохимического анализа крови. При ИМ его уровень повышается через 6-8 часов, достигая макимальных значений к 36 часу. На таком повышенном уровне фермент может держаться до 6 дней. Его содержание в крови при остром инфаркте повышается в 5-20 раз.
В норме содержание АСТ в крови составляет 0,1-0,45 мкмоль/(ч*мл) или 28-190 нмоль/(с*л)
6 Общий и биохимический анализы крови
Общий и биохимический анализы дополняют диагностику инфаркта миокарда, подтверждая наличие в организме воспалительных процессов.
- Общий анализ крови:
- через 3-4 часа повышается содержание лейкоцитов, которое в таких значениях может сохраняться до недели. Количество лейкоцитов может достигать 12-15х109/л
- увеличение СОЭ наблюдается со 2-3 дня и достигает максимальных значений к концу 2-й недели. Затем постепенно этот показатель снижается, и через 3-4 недели уровень его возвращается к исходному
- Биохимический анализ крови:
- Повышаются показатели белков «острой фазы», отражающие наличие воспалительного процесса в организме: фибриногена, серомукоида, гаптоглобина, сиаловых кислот,а2-глобулина, гамма-глобулина, С-реактивного белка.
Общий и биохимический анализы крови не являются ведущими в постановке диагноза, однако они учитываются в отношении прогноза заболевания и качества проводимой терапии.
7 Эхокардиография или УЗИ сердца – метод, играющий важную роль в диагностике ИМ
Благодаря этому исследованию можно выявить нарушение сократимости сердечной мышцы в определенном участке, определиться с локализацией инфаркта. Этот метод также помогает отличить инфаркт от других неотложных состояний, которые проявляются подобными симптомами, но тактика ведения таких пациентов совсем другая.
Итак, жалобы пациента, результаты ЭКГ в динамике, УЗИ сердца, анализы на кардиомаркеры — основные составляющие в постановке диагноза острого инфаркта.
8 Другие методы исследования
Кроме этих основных исследований в диагностике инфаркта миокарда используются и другие дополнительные методы исследования:
- Сцинтиграфия миокарда — метод диагностики, при котором в организм поступает радиоизотопное вещество. Оно имеет свойство накапливаться в зоне повреждения.
- Позитронная эмиссионная томография — дополнительный метод диагностики, выявляющий участки сниженного кровоснабжения миокарда.
- Магниторезонансная томография позволяет оценить состояние сердечной мышцы на наличие гипертрофии, участков недостаточного кровоснабжения.
- Компьютерная томография — метод рентгенологической диагностики, с помощью которого оцениваются размеры сердца, его камер, наличие гипертрофии и тромбов.
Методы диагностических исследований при подозрении на инфаркт миокарда
Для инфаркта миокарда – острой формы ишемической болезни сердца (ИБС) – характерно развитие локального некроза (омертвения) сердечной мышцы. Гибель ткани миокарда обусловлена абсолютным дефицитом или относительной недостаточностью кровоснабжения на этом участке. Современные методы исследования позволяют диагностировать критическое состояние на начальной стадии и дифференцировать инфаркт миокарда от иных заболеваний со схожей симптоматикой.
Инфаркт толстого мышечного слоя сердца (миокарда) наступает из-за закупоривания коронарной артерии
Инфаркт миокарда возникает вследствие закупоривания коронарной артерии – кровеносного сосуда, снабжающего сердечную мышцу. Основным провоцирующим фактором развития острого кризиса выступает атеросклероз – отложения на стенках кровеносных русел в виде холестериновых бляшек.
К ведущим причинам развития ишемических нарушений относят:
- старческий возраст;
- курение;
- поражение сердечных клапанов;
- миокардиопатия;
- повышение концентрации липидов и фибриногена в плазме;
- наличие искусственного клапана сердца;
- бактериальный эндокардит;
- тромбоцитоз;
- венозный тромбоз.
Анатомическое строение сердца представлено двумя желудочками и двумя предсердиями, однако поражение инфарктом чаще всего наблюдается изолированно в левом желудочке. Самостоятельное поражение предсердий и правого желудочка фиксируется крайне редко.
К наиболее частым симптомам относят:
- чувство жжения в грудном отделе;
- ощущение тяжести в шейной зоне;
- дискомфорт в области челюсти;
- мышечную слабость;
- одышку;
- затруднение дыхания;
- нарушения сердечного ритма.
Характерные особенности болевого приступа при инфаркте миокарда
У каждого пятого больного инфаркт протекает без возникновения клинических симптомов.
Методы диагностики и их показатели в зависимости от стадии инфаркта
При возникновении подозрения на инфаркт миокарда необходимо в экстренном порядке выполнить следующие диагностические исследования:
- анализ крови (общий, биохимический);
- электрокардиографию (ЭКГ);
- эхокардиографию (ЭхоКГ).
Отсроченными мероприятиями являются:
- коронарография – метод исследования сердца с контрастным веществом;
- сцинтиграфия – способ радионуклидной диагностики.
Инфаркт миокарда в своём развитии проходит четыре стадии, для каждой из которых характерны свои специфические симптомы:
- Стадия 1 – острейшая фаза повреждения, продолжается с момента старта критического состояния до времени развития некротических поражений. Длительность варьируется от нескольких часов до трёх суток.
- Стадия 2 – острая, наблюдается в промежутке от точки развития некротических изменений до времени стабилизации процесса. Её продолжительность колеблется от нескольких дней до трёх недель.
- Стадия 3 – подострая, характеризуется уменьшением площади поражения, ограничением зоны некроза, началом коронарного рубцевания. Эта фаза может длиться до трёх месяцев.
- Стадия 4 – фаза рубцевания (занимает от 4-8 недель до восьми месяцев).
Анализ крови общий
Следующие изменения в составе крови указывают на инфаркт миокарда.
- Лейкоцитоз. Через несколько часов или в течение первых суток после острого состояния отмечается лейкоцитоз – увеличение белых кровяных клеток – лейкоцитов. Нормальные значения у лиц в возрасте старше 16 лет колеблются в пределах 4–9 x 10*9/л. При инфаркте их количество увеличивается до 10–15 x 10*9/л. Показатель возвращается в норму через 3–4 суток.
- Сдвиг лейкоцитарной формулы. Через несколько часов в лейкоцитарной формуле (процентном соотношении присутствующих видов лейкоцитов) определяется значительный сдвиг влево.
- Увеличение эозинофилов. На 5–7 день (на второй стадии) фиксируется эозинофилия – увеличение фагоцитирующих клеток. В норме у детей и взрослых, независимо от половой принадлежности, относительное содержание эозинофилов колеблется в пределах 1–5 %, нейтрофилов — 80%, палочкоядерных нейтрофилов — 12%.
- Увеличение РОЭ. Скорость оседания эритроцитов (СОЭ) в первые сутки остаётся без изменений. Нормальные показатели для лиц мужского пола – 2–10 мм/ч, для женщин – 3–15 мм/ч. Спустя этот отрезок СОЭ может увеличиться и сохраняться до 40 дней.
Биохимический анализ крови
Более информативным методом является биохимический анализ крови на кардиотропные белки – маркеры повреждения миокарда, основная характеристика которых приведена в таблице.