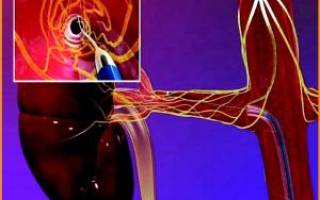
Ишемия коркового слоя почек
Ишемическая болезнь почек (ишемия почек, ишемическая нефропатия, сосудистая нефропатия)
Причины заболевания
Ишемическая нефропатия — это группа заболеваний, в основе которых лежит ишемия почек, развившаяся вследствие первичного поражения почечных сосудов различного диаметра с нарушением их проходимости и выраженным диффузным обеднением почечного кровотока, приводящим к снижению фильтрационной функции и прогрессирующему нефросклерозу.
Термин «ишемическая нефропатия» появился в 1988 году, однако долгое время эта группа заболеваний почек оставалась недостаточно изученной. На сегодняшний день выявлена причина ишемической болезни почек. Это атеросклероз, который приводит к стенозу и нарушению проходимости крупных сосудов, снабжающих почку кровью. Основная масса пациентов с ишемией почки — это люди старше 60 лет. Увеличение количества диагностированной ишемической нефропатии в развитых странах мира ученые связывают с увеличением продолжительности жизни.
Двусторонний атеросклеротический процесс, который уменьшает количество крови, поступающей к почкам, или 50% поражение единственной функционирующей почечной артерии приводит к развитию ишемии почек и нарушению их функций. Ишемическую нефропатию может вызвать поражение брюшной аорты, почечных артерий как большого, так и малого калибра. Самая главная опасность в том, что сосуды могут оказаться полностью перекрыты, это вызовет остановку кровоснабжения почки, прекращение процесса выведения из организма продуктов жизнедеятельности. Результатом этого будет острая почечная недостаточность — состояние, угрожающее жизни.
Симптомы и протекание заболевания
Основные признаки, позволяющие заподозрить ишемическую нефропатию:
- терминальная почечная недостаточность, развившаяся у лиц, не имевших клинических проявлений поражения почек (протеинурия минимальная или отсутствует, скудный мочевой синдром);
- возраст более 60 лет;
- наличие генерализованного атеросклероза;
- частое развитие артериальной гипертонии.
В настоящее время доказано, что ишемическая нефропатия достаточно широко распространена, хотя часто остается не диагностированной.
У больных пожилого и старческого возраста ишемическая нефропатия является одной из ведущих причин нарушения функции почек. Среди больных с терминальной почечной недостаточностью в возрасте старше 50 лет ишемическая нефропатия составляет 15%.
Общепризнанной утвержденной современной классификации ишемических болезней почек в настоящее время не существует. Чаще ишемическую нефропатию классифицируют по 2 критериям:
- скорости прогрессирования почечной недостаточности, выделяя острую (быстропрогрессирующую) и хроническую;
- локализации поражения почечных артерий (артерии почек крупного, среднего и мелкого калибра).
В качестве наиболее частой причины ишемической болезни почек признается атеросклероз, что дало основание выделять отдельно атеросклеротическую форму ишемической болезни почек.
Ишемическая нефропатия: три формы течения болезни
Атеросклеротический процесс, повреждающий почечные артерии, чаше всего затрагивает артерии большого калибра. Поражение почечных артерий может быть полным и частичным.
Что же происходит? При практически полном поражении артерий развивается острая почечная недостаточность с фактическим прекращением кровоснабжения почек. Если же сосуды поражены не полностью, то кровоснабжение почек частично восстанавливается и ишемическая нефропатия прогрессирует не так быстро.
Различают три основных варианта течения ишемической нефропатии:
- острая почечная недостаточность;
- быстропрогрессирующая почечная недостаточность;
- торпидная (вялотекущая) хроническая почечная недостаточность.
Острая почечная недостаточность вызывается внезапным нарушением проходимости сосудов почек и обеднением почечного кровотока. Об этом процессе свидетельствуют следующие признаки — острый подъем артериального давления, лейкоцитоз, лихорадка, интенсивная боль в области почек или спине. Течение острой почечной недостаточности, как правило, малосимптомное.
Закупорка сосудов кристаллами холестерина — основная причина развития быстропрогрессирующей почечной недостаточности при ишемической нефропатии. В патологический процесс, кроме почек, вовлекаются кожа, нервная система, желудочно-кишечный тракт. Признаками, помогающими распознать этот вид почечной недостаточности, являются — быстрый подъем креатинина крови, повышение артериального давления, боль, тошнота, рвота, желудочно-кишечные кровотечения, некроз пальцев стоп, узловатая эритема и другие. Закупорка сосудов кристаллами холестерина подтверждается обнаружением кристаллов в частицах кожи, мышц, многих внутренних органов, — в первую очередь, почек, а также в печени, поджелудочной железе и других органах.
Торпидная (вялотекущая) почечная недостаточность — самый распространенный клинический вариант ишемической нефропатии. Как правило, эта клиническая форма диагностируется лишь при проведении специальных функциональных исследований сосудов (при артериографических исследованиях, использовании дуплексной ультрасонографии и т.д.) или при аутопсии. Вместе с тем важно помнить, что реальность сосудистого поражения почек высока у больных пожилого возраста при выявлении у них генерализованного атеросклероза.
Острая почечная недостаточность.
Острая почечная недостаточность морфологически характеризуется циклическими изменениями в зависимости от стадии процесса: начальной (шоковой), олигоанурической или стадии восстановления диуреза. Макроскопически почки во всех стадиях выглядят одинаково: увеличены в размерах, набухшие, выраженная отечность, напряженная фиброзная капсула легко снимается. Бледно-серый корковый слой широкий и резко отделен от темно-красного мозгового слоя, множественные кровоизлияния в интермедиальной зоне и лоханке. При гистологическом исследовании в почках изменения зависят от стадии болезни.
В шоковой стадии отмечается резкое венозное полнокровие интермедиально зоны и пирамид и ишемия коркового слоя (спавшиеся капилляры клубочков). Лимфостаз сочетается с отеком интерстиция. Отмечается гиалиново-капельная, жировая или гидропическая дистрофия эпителия канальцев, с неравномерным расширением просвета.
В олигоанурической стадии развиваются очаговые некротические изменения в канальцах, сопровождающиеся деструкцией базальной мембраны дистальных канальцев (тубулорексис). Цилиндры закупоривают нефрон на разном уровне, и развивается застой клубочкового ультрафильтрата в капсуле клубочков. Усиливается отек интерстиция и присоединяется лейкоцитарная инфильтрация и кровоизлияния. Развивается тромбоз вен на фоне резко усиливающегося венозного застоя.
Острая почечная недостаточность в стадии восстановления диуреза характеризуется полнокровием большинства клубочков и значительным уменьшением отека и инфильтрации ткани почек. Зоны некроза эпителия канальцев чередуются с участками регенерации эпителия. При наличии сохранившейся базальной мембраны происходит полное восстановление эпителия некротизированных канальцев. Склероз развивается в участках повреждения базальной мембраны.
Осложняется острая почечная недостаточность развитием тотального некроза коркового вещества почки, связанного с длительной ишемией почки и резкоми циркуляторными нарушениями.
Острая почечная недостаточность
Острая почечная недостаточность (ОПН), преимущественно обратимое, быстрое нарушение гомеостатической функции почек, чаще всего, ишемического или токсического генеза, проявляющееся быстро нарастающей азотемией и тяжелыми водно–электролитными нарушениями.
В зависимости от механизма развития различают три типа ОПН:
1. преренальную (гемодинамическую), обусловленную острым нарушением почечного кровообращения;
2. ренальную (паренхиматозную), вызванную поражением почечной паренхимы;
3. постренальную (обструктивную), развивающуюся в результате острого нарушения оттока мочи из почек.
Такое разделение ОПН имеет важное практическое значение, так как лечебные мероприятия при разных типах острой почечной недостаточности различаются. В урологической практике чаще приходится встречаться со случаями ОПН, возникающей вследствие острого нарушения оттока мочи из верхних мочевых путей в мочевой пузырь, так называемой экскреторной обтурационной (хирургической) или постренальной анурией.
Причины преренальной ОПН – снижение сердечного выброса, острая сосудистая недостаточность, гиповолемия и резкое снижение объема циркулирующей крови. Это приводит к длительному, а иногда к кратковременному снижению артериального давления до 80–70 мм рт. ст. и ниже, что сопровождается нарушением общей гемодинамики и циркуляции. Вследствие обеднения почечного кровообращения происходит перераспределение (шунтирование) почечного кровотока, приводящее к ишемии коркового слоя почки и снижению скорости клубочковой фильтрации. При усугублении почечной ишемии преренальная ОПН может перейти в ренальную за счет ишемического некроза эпителия почечных извитых канальцев.
Факторами риска развития гиповолемии и снижения объема циркулирующей крови являются:
1. травматический шок;
2. размозжение и некрозы мышц (cruch–синдром);
4. ожоги и обморожения;
5. операционная травма (шок);
7. анафилактический шок;
8. переливание несовместимой крови;
10. острый панкреатит, панкреонекроз;
11. острый холецистит;
12. обезвоживание и потери электролитов (рвота, понос, кишечные свищи);
13. тяжёлые инфекционные заболевания;
14. бактериальный шок;
15. акушерские осложнения (септический аборт, преждевременная отслойка плаценты на фоне нефропатии, эклампсия, послеродовое кровотечение и др.);
16. инфаркт миокарда (кардиогенный шок);
17. аномальные потери жидкости через кожу (чрезмерная потливость вследствие лихорадки, физические нагрузки и ожоги);
18. аномальные потери жидкости через почки (диуретическая терапия, несахарный диабет, почечная патология с полиурией, недостаточность надпочечная и некомпенсированный сахарный диабет);
19. нарушение поступления жидкости в организм.
Причины ренальной ОПН:
1. В 75% случаев ренальная острая почечная недостаточность вызвана острым канальцевым некрозом (ОКН).
Выделяют два типа ОКН:
• Ишемический острый канальциевый некроз, осложняющий шок (кардиогенный, гиповолемический, анафилактический, септический), коматозные состояния, дегидратацию.
• Нефротоксический острый канальциевый некроз, возникающий в результате прямого токсического действия химических соединений и лекарственных препаратов. Среди более чем 100 известных нефротоксинов одно из первых мест занимают лекарственные препараты, главным образом, аминогликозидные антибиотики, применение которых в 10–15% случаев приводит к умеренной, а в 1–2% – к тяжелой ОПН. Из промышленных нефротоксинов наиболее опасны соли тяжелых металлов (ртути, меди, золота, свинца, бария, мышьяка) и органические растворители (гликоли, дихлорэтан, четыреххлористый углерод).
2. В 25% случаев ренальная ОПН обусловлена воспалением в почечной паренхиме и интерстиции (острый и быстропрогрессирующий гломерулонефрит, острый интерстициальный нефрит).
Причины постренальной ОПН – острая обструкция (окклюзия) мочевых путей: двусторонняя обструкция мочеточников, а у больных с хроническими заболеваниями почек бывает достаточно односторонней обструкции мочеточника. Наиболее частой причиной является мочекаменная болезнь. Среди других причин – ретроперитонеальный фиброз и забрюшинные опухоли. Механизм развития постренальной ОПН связан с афферентной почечной вазоконстрикцией, развивающейся в ответ на резкое повышение внутриканальцевого давления с выбросом ангиотензина II и тромбоксана А2.
Основной патогенетический механизм развития ОПН – ишемия почек.
Отличительной особенностью кровоснабжения почек является то, что кровь используется не только для трофики органа, но и для образования мочи. Почечный кровоток условно делят на корковый и мозговой. Максимальная скорость кровотока приходится на корковое вещество (область, содержащую клубочки и проксимальные канальцы) и составляет 4–5 мл/мин на 1 г ткани, что является самым высоким уровнем органного кровотока.
Приносящая (афферентная) артериола входит в клубочек и распадается на капилляры, которые, сливаясь, образуют выносящую (эфферентную) артериолу. Выносящая артериола вновь распадается на сеть капилляров вокруг проксимальных и дистальных канальцев. Артериальные капилляры переходят в венозные, которые, сливаясь в вены, отдают кровь в нижнюю полую вену. Особенностью кровоснабжения юкстамедуллярного нефрона является то, что эфферентная артериола не распадается на околоканальцевую капиллярную сеть, а образует прямые сосуды, которые опускаются в мозговое вещество почки.
При ОПН происходит шоковая перестройка почечного кровотока – внутрипочечное шунтирование крови через юкстагломерулярную систему со снижением давления в гломерулярных афферентных артериолах ниже 70 мм рт.ст., что приводит к нарушению кровоснабжения почечных канальцев и их ишемическому повреждению. Ишемическое поражение почечных канальцев при ОПН часто усугубляется их одновременным прямым токсическим повреждением, вызванным эндотоксинами. Вслед за некрозом (ишемическим, токсическим) эпителия извитых канальцев развивается утечка гломерулярного фильтрата в интерстиций через поврежденные канальцы, которые блокируются клеточным детритом, а также в результате интерстициального отека почечной ткани. Интерстициальный отек усиливает ишемию почки и способствует дальнейшему снижению клубочковой фильтрации. Степень увеличения интерстициального объема почки, а также степень снижения высоты щеточной каймы и площади базальной мембраны эпителия извитых канальцев коррелируют с тяжестью ОПН.
Стадии
Клиника ОПН включает четыре периода (стадии):
1. период действия этиологического фактора;
2. период олигурии – анурии, при котором суточный диурез составляет менее 500 мл (длительность до 3 недель);
3. период восстановления диуреза с фазой начального диуреза (когда количество мочи превышает 500 мл в сутки) и с фазой полиурии (количество мочи 2–3 л и более в сутки), длительность до 75 дней;
4. период выздоровления, начинающийся с момента нормализации азотемии.
Примерно у 10% больных наблюдается неолигурическая ОПН, т.е. изменения биохимических показателей крови возникают на фоне нормального или даже повышенного диуреза. Наиболее частой причиной неолигоурической ОПН является острый интерстициальный нефрит.
Острый интерстициальный нефрит (ОИН) – мультифакторное диффузное заболевание почек с преимущественным поражением тубулоинтерстициальной ткани. Морфологически ОИН характеризуется отеком интерстиция, более выраженным в мозговом слое, неравномерной очаговой инфильтрацией моно– и полинуклеарами. Характерна плазмоклеточная инфильтрация, дистрофия или атрофия эпителия канальцев. В клубочках развивается умеренная сегментарная мезангиальная пролиферация, увеличение мезангиального матрикса, склерозирование клубочков.
Наиболее частой причиной острого ОИН является воздействие лекарственных препаратов, в первую очередь, антибиотиков, а также ряда химических веществ. ОИН нередко развивается после введения сывороток и вакцин. До сих пор не понятно – почему среди огромного количества больных, принимающих различные лекарственные препараты, ОИН развивается сравнительно у небольшого числа лиц. Острое начало заболевания в первые часы или дни приема препарата считается типичным для ОИН. Характерны лихорадка, эозинофилия, снижение функции почек, кратковременная аллергическая сыпь. При развернутой клинической картине типичен мочевой синдром: гематурия, лейкоцитурия, умеренная протеинурия, эозинофилия, возможны эритроцитарные цилиндры.
Для клинической картины и течения ОИН характерны следующие признаки:
1. на фоне полиурии рост уровня креатинина в плазме крови, начинается с первых суток;
2. сочетание креатинемии, полиурии с протеинурией и гематурией;
3. отсутствие гиперкалиемии;
4. развите олигурии при ОИН может быстро смениться полиурией, однако рост уровня кретинина сохраняется.
Ишемия почек — патология, при которой нарушается кровоснабжение органа
Многие люди заблуждаются, думая о том, что ишемия поражает только сердце. При такой патологии происходит нарушение кровоснабжения на любом участке человеческого организма. Это приводит к кислородному голоданию, замедлению обменных процессов и ряду необратимых изменений. Ишемия может локализоваться в любом из органов, в том числе и в почках.
Ишемия почек
Ишемия почек включает ряд сопутствующих недугов, которые носят общее название – ишемическая нефропатия. Основной причиной их появления является нарушение проходимости крови в снабжающих сосудах. Почечная система особо чувствительна к таким деформациям (даже незначительное поражение артерий приводит к развитию нефропатии).
При почечной ишемии нарушается процесс вывода токсинов и продуктов жизнедеятельности. Патология на ранней стадии имеет ограниченную клиническую картину (слабовыраженные симптомы). В запущенных случаях есть высокий риск развития ишемического инфаркта ткани – некроза.
Этиология ишемии почки имеет врожденный или приобретенный характер.
Среди основных факторов, провоцирующих недуг в процессе жизни, выделяют:
- атеросклероз (скопление холестериновых блях на стенках сосудов);
- тромбоэмболия – закупорка просветы вены;
- механические повреждения почек или соседних тканей;
- частые васкулиты (воспаления);
- холестериновая эмболия в артериях почек.
Среди причин приобретенной формы у взрослых также последствия после проведения тепловой ишемии. Тепловая ишемия почки — манипуляция, которая относится к стандартной процедуре при лапароскопическом хирургическом вмешательстве.
Для нефропатии почек у новорожденных характерно повреждение канальцев и клубочков на фоне слабого кровоснабжения. Возникает заболевание из-за гипоксии плода при внутриутробной пневмонии или сепсисе. Ишемическая нефропатия обнаруживается у грудничков и при гиповолемии – больших кровопотерях при родах. Негативное воздействие также оказывает прием беременной женщиной сильнодействующих антибиотиков.
Протекает ишемическая нефропатия почек в нескольких формах:
- вялотекущая (или хроническая);
- острая;
- быстропрогрессирующая.
В первом случае симптоматика практически отсутствует, поэтому обычно болезнь не диагностируется. Основными признаками является болевой синдром в области почек, скачки артериального давления и температуры тела.
Для быстропрогрессирующей формы характерны более явные симптомы:
- Обострение чувствительности кожи, покалывание, ощущение мурашек.
- Тошнота и рвота.
- Некроз на пальцах ног.
- Образование сосудистых узелков в области конечностей.
- Посинение рук, ног, грудной клетки.
- Паралич и кровоизлияние в органы ЖКТ.
Диагностика
Общего стандарта по диагностике при ишемии почки нет. Заключение врача устанавливается на основе жалоб больного и наличия комплекса клинических симптомов. Также используются лабораторные методы диагностирования пациента.
Чтобы выявить точный диагноз, пациент направляется на обследование. В ходе процедур выявляется степень кровоснабжения почек, состояние сосудов и тканей, уровень кровотока.
Основные методы диагностики:
- компьютерная спиральная ангиография;
- ренография радиоизотопная (вводится каптоприл);
- ультрасонография дуплексная;
- магнитно-резонансная томография (МРТ);
- УЗ-дуплексное сканирование ПА (выявление специфичности и чувствительности).
Все представленные методы надежны и гарантируют точность результата на 100%.
Новорожденным детям проводится биохимия крови – определяется уровень мочевины и креатинина. Для выявления суточного диуреза осуществляется сбор мочи. Чтобы оценить почечную паренхиму проводится ультразвуковое обследование (УЗИ).
На видео о патогенезе и диагностике ишемической болезни почек:
Ишемическая нефропатия обычно обнаруживается в запущенной форме, так как на ранних стадиях протекает бессимптомно. Первое условие лечения при любой форме – срочная госпитализация. При вялотекущей почечной недостаточности оздоровительные мероприятия направлены на торможение прогрессирования патологии.
В основе терапии лежит очищение крови (гемодиализ) для ликвидации интоксикации. При умеренной ишемии используются консервативные методы лечения. Врач назначает медикаментозную терапию, составляет диету, осуществляет подбор нормы потребления воды, соли и белков на индивидуальном уровне. Комплекс таких воздействий тормозит прогрессирование почечной недостаточности.
Для медикаментозного лечения прописывают:
- терапию для снятия воспаления;
- смешанное гиполипидемическое воздействие;
- сосудорасширяющие препараты, разжижающие кровь (для предупреждения сердечно-сосудистых осложнений и тромбозов);
В более сложных случаях не обойтись без оперативных методов:
- Создание окольного кровоснабжения почки посредством реваскуляризации – восстановления сосудов.
- Устранение стеноза артерий при помощи ангиопластики и установки стента – легкой и прочной трубки для создания каркаса артерии.
Особое внимание нужно уделить диете. В рационе нужно увеличить число продуктов, богатых белком и липолипидами. Больному нужно отказаться от жирной, соленой и копченой пищи. Полезно кушать патиссоны, морковку, картошку, тыкву и свеклу. Из фруктов и ягод – малину и клубнику, бруснику и землянику. Пить желательно натуральные компоты и травяные отвары. Ограничивать в жидкости организм категорически запрещено. Важно сразу отказаться от вредных привычек, так как они усугубляют состояние.
Осложнения и последствия
Главное осложнение ишемической нефропатии – почечная недостаточность, из-за которой ограничивается функциональность почек. Также может развиться пиелонефрит или цистит.
Если своевременно не предпринимать меры, то могут последовать и другие осложнения:
- аритмия;
- анемия;
- отёчность легких;
- хронические болезни сердечно-сосудистой системы;
- остановка работы почек;
- летальный исход.
После курса терапии функциональность органа восстанавливаются, а отмерший участок рубцуется. Следите за своим здоровьем, не позволяйте вредным привычкам нарушить полноценную жизнь. При обнаружении первых симптомов не подвергайте себя опасности и тяните с походом к доктору.
Патофизиология почек. Лекция 3.
Патогенез ОПН при травматическом шоке.
Главное начальное звено в патогенезе ОПН при шоке — нарушение почечного кровотока. Высокая активность симпатико-адреналовой системы при шоке ведет к централизации кровотока и резкому ограничению кровоснабжения на периферии,в частности, в корковом слое почек, за счет вазоконстрикции. Этому же способствует и то, что ренин вырабатывается преимущественно ЮГА кортикальных нефронов и меньше или почти не вырабатывается ЮГА юкстамедуллярных нефронов. Кроме того, сосуды мозгового слоя в ответ на ишемию усиливают выработку мощных вазодилятаторов — ПГЕ2. Отводящие артериолы у юкстамедуллярных нефронов имеют такой же диаметр, а то и шире по сравнению с приводящими (в корковых нефронах они раза в два уже). Помимо этого, в корковых почечных артериях вблизи приносящих артериол имеются микрожомы, активно сокращающиеся и регулирующие приток крови в клубочки корковой зоны. Все это ведет к тому, что в экстремальных условиях кровь сбрасывается из коркового слоя, где возникает большое сопротивление в сосудах, в мозговой, где меньше препятствий для кровотока.
Причем, чем сильней действуют простагландины, тем меньше сопротивление в сосудах мозгового слоя, тем больше этот сброс, тем больше обкрадывается корковый слой, тем выраженней ишемия. Вазоконстрикция в корковом слое на фоне низкого АД приводит к выраженной избирательной ишемии корковой зоны вплоть до развития кортикальных некрозов. Ишемия коркового слоя, в первую очередь, ведет к резкому ограничению или полному прекращению КФ. Она прекращается при падении давления крови в клубочках ниже 50 мм.рт.ст. Для клубочковой фильтрации это давление критическое, однако жизнеспособность самих клубочков еще может быть поддержана на минимальном уровне. А т.к. проксимальные и дистальные канальцы получают кровь, прошедшую через клубочки, т.е. частично отработанную, естественно, что эти сегменты страдают, в большей мере от гипоксии, чем сами клубочки. В условиях гипоксии клетки проксимальных и дистальных канальцев уже не в состоянии противодействовать повреждающему влиянию токсичных продуктов кислой мочи, не говоря об экзогенных нефротоксинах. Поэтому, как правило, развивается острый тубулярный некроз. Канальцы в этом месте расширяются, заполняются слущенным эпителием, цилиндрами, развивается тампонада канальцев. В некоторых канальцах наблюдается разрыв стенки и переход содержимого канальцев в интерстиций, который склонен к набуханию и быстро отекает. Но главная ее причина — почти полное прекращение КФ.
Стадии острой почечной недостаточности:
I. Доолигурическая (или стадия действия фактора, вызывающего ОПН);
II. Стадия тяжелой олигурии или анурии;
III. Стадия восстановления диуреза (с развитием в дальнейшем полиурии), поэтому еще ее называют полиурической;
IV. Стадия восстановления функции почек или выздоровления.
В I-ой стадии клинические проявления полностью зависят от особенностей действия повреждающего фактора на организм.
II стадия олиго-анурическая — первые порции мочи еще имеют высокую относительную плотность, но затем, если диурез еще не прекратился, появляется изостенурия. Цвет мочи почти коричневый из-за пигментов. Отмечаются небольшие протеинурия, гематурия, лейкоцитурия, цилиндрурия. В этот период появляются наиболее выраженные изменения гомеостаза — гиперазотемия (мочевины в 5-6 раз больше, креатинина в 3-5 раз и больше). Нарушается водно-электролитный обмен и кислотно-щелочное равновесие. Эти 3 главных процесса, как и при ХПН, обусловливают, в основном, клиническую картину ОПН. Причем, чем продолжительнее период олигоанурии, тем больше сходство с клиникой терминальной стадии ХПН.
Изменения гомеостаза при ОПН во II-ую стадию.
1. Азотемия -ее роль см. в ХПН.
2. Нарушения водно-электролитного обмена.
Нарушения водного обмена, как правило, очень серьезные, т.к. при резком ограничении диуреза (тем более при полном его прекращении) организм теряет способность регулировать водный обмен. Как правило, у больных уже имеются достаточно серьезные отклонения в водном обмене, что, в первую очередь, отражается на сроках возникновения тех расстройств водного баланса, которые наиболее типичны для II-ой стадии ОПН.
Итак,как уже как было сказано, при анурии больной не способен освобождаться от избытка воды, поэтому очень часто возникает гипергидратация, особенно если учесть, что нередко у таких больных с целью стимуляции диуреза применяют водную нагрузку в виде парентеральных вливаний или обильного питья.
Гипергидратации способствует и то, что у больных усилено образование оксидационной воды из-за интенсивных процессов катаболизма. В этих условиях осмотическая концентрация внеклеточной жидкости легко может понизиться и тогда возникает опасность общей гипергидратации, т.е. водного отравления, что чревато развитием отека — набухания клеток мозга с появлением ярких неврологических симптомов, сердечной недостаточности и других нарушений.
Если осмотическая концентрация не изменится, то возникает внеклеточная гипергидратация, а это означает появление отека легких, мозга, голосовых связок.
В случае повышения осмотической концентрации внеклеточной жидкости, больному угрожает возникновение ассоциированной дисгидрии, в частности, внеклеточной гипергидратации вместе с клеточной дегидратацией.
Такой вариант легко возникает тогда, когда больным, имевшим до развития анурии общую дегидратацию, коррекцию проводили вливанием изотонических солевых растворов. При этом высокая осмотическая концентрация внеклеточной жидкости, естественно, оставалась.
Итак, развитие разных форм дисгидрий, обусловливает разнообразие клинических проявлений и требует в каждом случае, соответствующей коррекции нарушений водного баланса. Обмен электролитов тоже существенно нарушен.
Это обусловлено, во-первых, тем, что почки перестают участвовать в регуляции электролитного обмена и, во-вторых, тем, что из-за массивного распада клеток во внеклеточную жидкость поступают электролиты преимущественно клеточной локализации – это К + , Mg, SO4 (сульфат), НРО4 (фосфат) и, в-третьих, погрешности в диете на этом фоне могут оказаться решающими в критическом состоянии больного.
В олиго-анурическую стадию всегда снижается содержание Cl — , НСО3 — (гидрокарбонат) и Са; всегда много Мg, сульфатов, фосфатов, органических кислот; содержание Na и К + может колебаться в обе стороны.
Концентрация Nа может быть нормальной, но чаще снижена, или из-за разведения оксидационной водой или водой, в избытке потребляемой больным, или из-за больших потерь Na через желудочно-кишечный тракт при поносе или рвоте.
Гипернатриемия встречается в эту стадию редко и связана лишь с неправильным лечением. Один из спутников Na – Cl — всегда снижен, т.к. он легко уходит при ацидозе в клетку.
Калий. Несмотря на ряд причин, ведущих к выходу большого количества калия из клеток при ОПН, гиперкалиемия наблюдается не у всех больных, как это можно было бы предположить (лишь у 50%). Как уже отмечалось, ее развитие связано с усилением процессов катаболизма, обширными травмами, ацидозом, переливанием старой крови, набуханием клеток, приемом большого количества овощей и фруктов.
Отсутствие гиперкалиемии у некоторых больных связано с тем, что эта патология нередко сопровождается поносом и рвотой, в ходе которых теряется много калия.
Лишь при синдроме раздавливания массивная гиперкалиемия появляется уже в первые сутки.
К причинам снижения содержания Са, сходным с таковыми при ХПН, можно добавить потерю Са через желудочно-кишечный тракт из-за поносов.
Увеличение содержания Mg наступает на 3-4 день анурии и является, как правило, постоянным признаком.
Уровень гипермагниемии, встречающийся при ОПН, считается неопасным для жизни. Но, поскольку, вместе с гипокальциемией, гипернатриемией и ацидозом избыток Мg может усиливать токсический эффект избытка калия на сердце, вплоть до его остановки, естественно, контроль и коррекция уровня Мg в крови должны быть обязательными.
Из анионов больше всего нарастает содержание сульфатов ( в 7 и более раз) из-за интенсивных процессов катаболизма в белковом обмене. Нарастание их идет параллельно с мочевиной.
Как и при ХПН появляется
3. Негазовый ацидоз (механизмы сходны с ХПН). Но он развивается не у всех больных, видимо из-за частой рвоты у этих больных.
Электролитные сдвиги, особенно касающиеся Nа, К+, Са, Mg, изменение рН среды, оказывают непосредственное влияние на потенциалы покоя, пороговый и потенциал действия нервных и мышечных клеток.
От этого будет меняться возбудимость нервных и мышечных клеток как в сторону снижения, так и в сторону повышения. Поэтому могут появиться симптомы со стороны нервной и мышечной систем противоположной направленности: немотивированная смена настроения, безразличие, чувство страха, сонливое состояние, слабость, утомляемость или, наоборот, приступы возбуждения, парестезии, психические нарушения, судороги, параличи, в том числе дыхательной мускулатуры, кома. Со стороны гладкой мускулатуры: атония желудка и кишечника с развитием нередко паралитической кишечной непроходимости. Со стороны сердечно-сосудистой системы: падение АД, различные аритмии, вплоть до фибрилляции желудочков и остановки сердца.
4. Анемия развиваются по тем же законам, что и при ХПН.
III. Стадия восстановления диуреза с развитием в дальнейшем полиурии.
Фактически эта стадия начинается с момента восстановления кровотока в корковом слое, т.е. с восстановления клубочковой фильтрации. Сначала диурез начинает достигать нормы, а затем довольно быстро увеличивается, нередко до 10 л и более.
Появление полиурии связано с тем, что восстановление количества первичной мочи происходит на фоне отсутствия концентрационной способности. Появлению полиурии способствует и механизм осмотического диуреза за счет высокой азотемии.
Естественно, что в III-ю стадию, с появлением полиурии, гипергидратация может быстро ликвидироваться, а значит исчезают отеки, водное отравление. Но, в случае недостаточного контроля за водным режимом, у больного может быстро наступить противоположная патология, а именно, обезвоживание, тем более, что во II стадию, у больного был строгий контроль за поступлением воды, направленный на ограничение ее поступления. У больного возникают иные, в сравнении со II стадией, сдвиги электролитного обмена: и прежде всего, теряется калий и Mg.
Содержание же Na может нередко нарастать и достигает уровня, несовместимого с жизнью. Происходт это потому, что при ОПН почки могут терять чувствительность в большей мере к АДГ, нежели к альдостерону, и воды будет выделяться больше Na.
Содержание калия может нормализоваться, но иногда возникает опасная для жизни гиперкалиемия. Быстро снижается уровень фосфатов, сульфатов, Cl, органических кислот.
Содержание Са может оставаться низким, а учитывая, что ацидоз может исчезнуть, не исключено на этой почве появление гипокальциемических судорог. Несмотря на появление полиурии, в начале азотемия остается на высоком уровне и даже может нарастать, т.к. в первое время клубочковая фильтрация, хотя и восстанавливается, но еще недостаточна, чтобы устранить азотемию. Тем более, что процессы катаболизма некоторое время остаются усиленными.
Уровень мочевины начинает падать при смене катаболической фазы на анаболическую и при достаточном объеме клубочковой фильтрации. Из всего сказанного следует, что восстановление диуреза не является показателем нормализации гомеостаза. В этот период опасность для жизни еще велика. 25% всех летальных исходов ОПН приходиться на III стадию. И объясняется это тем, что некоторые показатели внутренней среды могут существенно измениться в противоположном направлении и не менее опасном.
В моче все так же обнаруживают протеинурию, лейкоцитурию, гематурию, цилиндрурию.
Восстановление концентрационной способности происходит очень медленно.
IV. Стадия выздоровления. Ее отсчет формально начинают с момента нормализации уровня азотистых шлаков и восстановления важнейших функций почек.