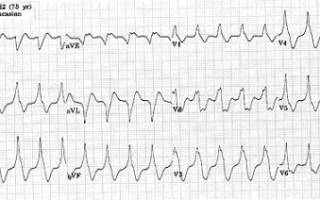
Двунаправленная желудочковая тахикардия на экг
Желудочковая тахикардия
Желудочковая тахикардия – приступ учащенного сердцебиения желудочков до 180 ударов и более. Правильность ритма обычно сохранена. При желудочковой тахикардии так же, как и при суправентрикулярной (наджелудочковой), приступ обычно начинается остро. Купирование пароксизма часто происходит самостоятельно.
Пароксизмальная желудочковая тахикардия – самый опасный вид нарушения ритма. Это связано с тем, что, во-первых, этот вид аритмии сопровождается нарушением насосной функции сердца, приводя к недостаточности кровообращения. И, во-вторых, высока вероятность перехода в трепетание или фибрилляцию желудочков. При таких осложнениях прекращается координированная работа миокарда, а значит, происходит полная остановка кровообращения. Если в данном случае не оказать реанимационные мероприятия, то последует асистолия (остановка сердца) и смерть.
Классификация желудочковых тахикардий
Согласно клинической классификации выделяют 2 вида тахикардий:
- Пароксизмальные устойчивые:
- продолжительность более 30 секунд;
- выраженные гемодинамические нарушения;
- высокий риск развития остановки сердца.
- Пароксизмальные неустойчивые желудочковые тахикардии:
- небольшая продолжительность (менее 30 секунд);
- гемодинамические нарушения отсутствуют;
- риск развития фибрилляции или остановки сердца по-прежнему велик.
Особое внимание следует уделить, так называемым, особым формам желудочковых тахикардий. Они имеют одну общую особенность. При возникновении таковых резко повышается готовность сердечной мышцы к развитию фибрилляции желудочков. Среди них выделяют:
- Рецидивирующая желудочковая тахикардия:
- возобновление пароксизмов после периодов нормального сердцебиения с источником ритма из синусового узла.
- Полиморфная тахикардия:
- такая форма может возникнуть при одновременном наличии нескольких патологических очагов источника ритма.
- Двунаправленная желудочковая тахикардия:
- характеризуется либо разными путями проведения нервного импульса из одного эктопического очага, либо правильным чередованием двух источников нервного импульса.
- Тахикардия типа «Пируэт»:
- ритм неправильный;
- по своему типу является двунаправленной;
- очень высокая ЧСС (частота сердечных сокращений) до 300 ударов в минуту;
- на ЭКГ — волнообразное нарастание с последующим снижением амплитуды желудочковых QRS-комплексов;
- склонность к рецидивам;
- в дебюте пароксизма определяется удлинение интервала Q-T (по ЭКГ) и возникновение ранних экстрасистол (преждевременных сокращений миокарда).
Этиология и распространенность патологии
Согласно мировым данным, порядка 85% случаев желудочковых тахикардий приходится на лиц, страдающих ишемической болезнью сердца (ИБС). У двух пациентов из ста, страдающих этим заболеванием, причину найти вообще не удается. В этом случае говорят об идиопатической форме. Мужчины в 2 раза больше подвергнуты таким пароксизмам.
Существует 4 основные группы причин возникновения пароксизмальных желудочковых тахикардий:
- Нарушение циркуляции крови по коронарным артериям:
- инфаркт миокарда;
- постинфарктная аневризма;
- реперфузионные аритмии (возникают при обратном восстановлении нарушенного кровотока коронарной артерии).
- Генетические нарушения в организме:
- дисплазия левого желудочка;
- удлинение или укорочение интервала Q-T;
- WPW-синдром;
- катехоламининдуцированная триггерная полиморфная желудочковая тахикардия.
- Заболевания и состояния, не связанные с коронарным кровообращением:
- миокардиты, кардиосклероз и кардиомиопатии;
- врожденные и ревматические пороки сердца, последствия оперативных вмешательств;
- амилоидоз и саркоидоз;
- тиреотоксикоз;
- передозировка лекарственными препаратами (к примеру, сердечными гликозидами);
- «сердце спортсмена» (измененная структура миокарда, развивающаяся вследствие высоких нагрузок на сердечную мышцу).
- Иные неустановленные факторы:
- случаи возникновения желудочковой тахикардии при отсутствии всех вышеописанных состояний.
Механизм развития желудочковой тахикардии
Науке известны три механизма развития желудочковых пароксизмов:
- Механизм re-entry. Это наиболее часто встречающийся вариант возникновения нарушения ритма. В основе лежит повторный вход волны возбуждения участка миокарда.
- Патологический очаг повышенной активности (автоматизма). В определенном участке сердечной мышцы под действием различных внутренних и внешних факторов формируется эктопический источник ритма, вызывающий тахикардию. В данном случае речь идет о расположении такого очага в миокарде желудочков.
- Триггерный механизм. При нем происходит ранее возбуждение клеток миокарда, которое способствует возникновению нового импульса «раньше положенного срока».
Клинические проявления заболевания
- чувство учащенного сердцебиения;
- ощущение «кома в горле»;
- резкое головокружение и немотивированная слабость;
- чувство страха;
- побледнение кожи;
- боль и жжение за грудиной;
- часто наблюдаются потери сознания (в основе лежит недостаточность кровоснабжения головного мозга);
- при нарушении координированного сокращения миокарда происходит острая сердечно-сосудистая недостаточность (начиная от одышки или отека легких и заканчивая летальным исходом).
Диагностика патологии
Для того, чтобы определить тип пароксизмальной тахикардии и удостовериться в том, что имеет место быть именно желудочковая форма, достаточно нескольких методов диагностики. Основным из них является электрокардиография (ЭКГ).
ЭКГ при желудочковой тахикардии Существует также ряд косвенных симптомов, по которым можно предположить наличие желудочкового типа пароксизмальной тахикардии. К таковым относятся все вышеописанные симптомы, плюс некоторые простейшие физикальные исследования и их результаты:
- при прослушивании работы сердца (аускультации) – учащенное сердцебиение с глухими сердечными тонами, которые невозможно подсчитать;
- слабый пульс на лучевой артерии (определяется на запястье) или его отсутствие (если невозможно «прощупать»);
- резкое снижение артериального давления (АД). Часто АД вообще не удается определить, во-первых, из-за его очень низкого уровня и, во-вторых, из-за слишком высокой ЧСС.
При отсутствии ЭКГ-признаков желудочковой тахикардии, но наличии подобных симптомов, целесообразно проведение Холтеровского мониторирования. Одна из основных задач этих обоих инструментальных исследований – определение наличия желудочковой тахикардии и ее дифференциальная диагностика от наджелудочковой формы с аберрантным проведением (при расширенном QRS-комплексе).
Дифференциальная диагностика желудочковой тахикардии
Первостепенное значение в определении желудочковой тахикардии имеет ее дифференцировка с суправентрикулярной формой с аберрантным проведением импульса (т.к. при обоих видах комплекс QRS расширен). Такая необходимость обусловлена различиями в купировании приступа и возможными осложнениями. Это связано с тем, что желудочковый пароксизм тахикардии значительно опаснее.
Признаки желудочковой тахикардии:
- Продолжительность QRS комплексов более 0,12 секунд (на ЭКГ в сравнении с наджелудочковой тахикардией комплекс более широкий).
- АВ-диссоциация (несинхронность сокращений предсердий и желудочков на ЭКГ или при электрофизиологическом внутрисердечном исследовании).
- QRS-комплексы монофазны (типа rs или qr).
Признаки наджелудочковой тахикардии с аберрантным проведением:
- Трехфазный (rSR) комплекс QRS в первом грудном (V1) отведении.
- Продолжительность QRS не более 0,12 секунд.
- Дискордантность (расположение по разные стороны от изоэлектрической линии на ЭКГ) зубца T относительно QRS.
- Зубцы P ассоциированы с желудочковыми QRS-комплексами.
Лечение пароксизмальной желудочковой тахикардии
Неустойчивая желудочковая тахикардия обычно не требует никакого лечения, однако, ее прогноз на порядок ухудшается при наличии сопутствующих поражений сердца. При классической устойчивой тахикардии обязательно экстренное купирование пароксизмального приступа.
Перед проведением медицинских манипуляций по восстановлению нормального сердечного ритма при данной патологии важно учесть следующие факторы:
- Отмечались ли ранее аритмии; болеет ли пациент заболеваниями щитовидной железы, сердечно-сосудистой системы.
- Были ли ранее необъяснимые потери сознания.
- Страдают ли родственники от подобных заболеваний, встречались ли среди них случаи внезапной сердечной смерти.
- Принимал ли пациент какие-либо лекарственные препараты (необходимо учесть, что некоторые лекарственные средства (антиаритмики, мочегонные и др.) могут провоцировать нарушение ритма). Важно помнить о несовместимости многих противоаритмических препаратов (особенно в течение 6 часов после приема).
- Какими лекарственными веществами восстанавливался ритм ранее (является одним из показаний к выбору именно этого препарата).
- Были ли осложнения аритмий.
Этапы купирования приступа пароксизмальной желудочковой тахикардии:
При любой тахикардии с расширенный QRS-комплексом (в том числе и наджелудочковой с аберрантным проведением) и выраженными нарушениями гемодинамических показателей показана электрическая кардиоверсия (электроимпульсная терапия). Для этого используется разряд 100 – 360 Дж. При отсутствии эффекта внутривенно одновременно вводится раствор Адреналина с одним из антиаритмических препаратов (Лидокаин, Амиодарон).
Если желудочковая тахикардия не сопровождается нарушением кровообращения и выраженным снижением артериального давления (АД), то сначала применяют Лидокаин. При отсутствии эффекта показана электроимпульсная терапия (ЭИТ).
В случае улучшения общего состояния больного и повышения АД, но при все еще нарушенном сердечном ритме, целесообразно использование Новокаинамида. Если состояние не улучшилось после ЭИТ, внутривенно вводят раствор Амиодарона. В случае успешного купирования приступа желудочковой тахикардии обязательным является введение одного из вышеописанных антиаритмических препаратов в течение суток.
Важно помнить:
- при полной атриовентрикулярной блокаде введение раствора Лидокаина недопустимо;
- при желудочковой тахикардии типа «Пируэт» купирование пароксизма необходимо начать с внутривенного введения раствора Магния сульфата.
Если желудочковая тахикардия не сопровождается нарушением функции левого желудочка (нет снижения АД и признаков дефицита кровообращения), прогноз благоприятный и риск повторного приступа и внезапной сердечной смерти минимальный. В противном случае наоборот.
Пароксизм тахикардии типа «Пируэт» при любом варианте течения имеет неблагоприятный прогноз. В этом случая высока вероятность развития фибрилляции желудочков и внезапной сердечной смерти.
Профилактика желудочковой тахикардии
В основе профилактики заболевания лежит постоянный прием антиаритмических противорецидивных препаратов. Индивидуальный эффективный подбор лекарств возможен лишь у половины больных. В настоящее время применяют либо Соталол, либо Амиодарон. При перенесенном инфаркте миокарда в качестве профилактики желудочковых тахикардий выступают такие препараты, как:
- статины – снижают уровень холестерина в крови (Аторвастатин, Ловастатин);
- антиагреганты – препятствуют образованию тромбов (Аспирин, Полокард, Аспирин-кардио);
- ингибиторы АПФ – снижают АД и расслабляют сосудистую стенку, тем самым снижая нагрузку на сердечную мышцу (Эналаприл, Лизиноприл);
- бета-блокаторы (Бисопролол, Метопролол).
При повторяющихся приступах на фоне приема вышеописанных препаратов для предупреждения последующих пароксизмов используют:
- имплантацию кардиовертера-дефибриллятора, который в случае нарушения ритма в автоматическом режиме выдает определенный разряд для восстановления нормальной сердечной деятельности;
- радиочастотную аблацию – физическое удаление патологических путей проведения нервных импульсов внутри сердца;
- пересадка сердца (в крайнем случае, при невозможности иного лечения).
Таким образом, желудочковая тахикардия – наихудший вариант пароксизмальной тахикардии, нередко сопровождающийся серьезными осложнениями. При таком нарушении сердечного ритма высока вероятность летального исхода.
Желудочковая тахикардия на ЭКГ
Аритмией называется изменение характера деятельности сердца, при котором происходит замедление или ускорение его сокращений, в ряде случаев наблюдается различный интервал между ними. Таким нарушениям способствуют как физиологические, так и патологические причины.
Желудочковая тахикардия – это один из видов аритмии, при котором происходит учащение сердечных сокращений более 90 ударов в минуту. Чаще всего такое состояние возникает вследствие органических патологий сердечной мышцы, реже причиной служат эндокринные расстройства.
Клиническая картина патологии практически всегда проявляется довольно ярко – возникает чувство страха, ощущение сердцебиения, выраженная одышка, тошнота. Состояние требует оказания неотложной помощи и дальнейшего лечения в условиях стационара до полной стабилизации состояния и компенсации заболевания.
Патофизиология
В норме ритм сердца задает синусовый узел – водитель ритма первого порядка. После генерации импульса он передает его в АВ узел, пучок Гиса и далее по кардиальным тканям, что способствует нормальному сокращению миокарда.
Возникновению пароксизмов желудочковой тахикардии способствуют три основных процесса:
- Механизм ре-ентри – наиболее частая причина развития желудочковой тахикардии. В ее основе лежит возникновение повторных циклов возбуждения, где нормальное проведение импульса замедляет рубцовая ткань, образовавшаяся после перенесенного инфаркта миокарда.
- Эктопические очаги автоматизма – это патологические места генерации электроимпульсов, которые под действием тех или иных факторов образуются в тканях желудочков.
- Усиление триггерной активности – состояние, при котором происходит преждевременная генерация импульсов, что способствует сокращению миокарда раньше времени, запуская тахикардию.
Нарушение ритма с учащением ЧСС провоцирует следующие процессы:
- Снижается сердечный выброс;
- Ухудшается поступление в ткани питательных веществ и кислорода (гипоксия);
- Уменьшается перфузия миокарда.
Все это приводит к инотропному эффекту – изменению силы сокращений кардиальных клеток. Он может спровоцировать фибрилляцию желудочков – неотложное состояние, при котором происходит асинхронное сокращение различных участков миокарда, нередко приводящее к летальному исходу.
Наиболее часто причинами желудочковой тахикардии служат органические изменения со стороны сердечно-сосудистой системы – это могут быть как врожденные, так и приобретенные заболевания.
Реже среди причин выделяют экстракардиальные патологии – расстройства со стороны других органов и систем.
Кардиальные причины
Среди врожденных патологий сердца, приводящих к развитию тахикардии, выделяют:
- Каналопатии, передающиеся на генетическом уровне (синдром Бругада, синдром удлиненного интервала QT);
- Врожденные сердечные пороки (открытый артериальный проток, коарктация аорты, тетрада Фалло и оставшиеся послеоперационные рубцы).
Возникновению желудочковой тахикардии также способствуют множество приобретенных кардиальных причин:
- ИБС (прогрессирующая стенокардия, инфаркт миокарда, постинфарктный кардиосклероз);
- Структурные патологии с нарушением проводимости (гипертрофические, дилатационные формы кардиомиопатий);
- Приобретенные пороки сердца и каналопатии;
- Ревматическое поражение сердца;
- Миокардит – воспалительное поражение сердечной мышцы;
- Дисплазия правого желудочка – замена нормальной ткани на фиброзную с развитием гипертрофии желудочка.
Экстракардиальные причины
Среди причин, не связанных с патологиями сердечно-сосудистой системы, выделяют:
- Эндокринологические нарушения – гипертериоз (состояние, характеризующееся повышенной продукцией гормонов щитовидной железы), феохромоцитома (опухоль надпочечников, провоцирующая усиленную выработку их гормонов).
- Системные заболевания (ревматизм, системная красная волчанка), которые вызывают развитие инфильтративной формы кардиомиопатии или рубцевание сердечной ткани.
- Нарушения электролитного баланса – недостаток в организме минеральных веществ (калия, магния, натрия, кальция).
- Интоксикация наркотическими средствами, алкоголем, химическими соединениями.
- Передозировка гипотензивными, антиаритмическими медикаментами.
- Операционные вмешательства, несущие за собой рубцевание сердечной ткани.
- Избыточное содержание жидкости в организме или наоборот – обезвоживание.
Реже возникновение желудочковой тахикардии провоцируется выработкой катехоламина вследствие физических или эмоциональных перегрузок. Большую роль в возникновении такой аритмии играет и генетическая предрасположенность.
Классификация
Существует несколько классификаций желудочковой тахикардии. Они разделяются в зависимости от характера течения, количества эктопических очагов, длительности пароксизмов.
По клиническому течению выделяют:
- Пароксизмальную форму, которая характеризуется периодическим возникновением приступов тахикардии;
- Непароксизмальную форму, при которой наблюдается постоянный учащенный ритм (встречается реже).
По количеству эктопических очагов различают следующие формы:
- Мономорфная форма – генерация импульса исходит из волокон Пуркинье или непосредственно из миокарда желудочков (характеризуется узким комплексом QRS);
- Полиморфная форма – имеет несколько патологических очагов генерации импульса и в свою очередь подразделяется на:
- Двунаправленную, которая образуется из двух эктопических очагов или из одного очага, но по различным путям проведения импульсов;
- Типа «пируэт», провоцируемая ранней желудочковой экстрасистолой или удлинением интервала Q-T; на ЭКГ отмечается волнообразное нарастание и убывание амплитуды желудочковых комплексов.
В зависимости от длительности пароксизмального приступа выделяют следующие тахикардии:
- Неустойчивая пароксизмальная форма – длительность пароксизма наблюдается в пределах 30 секунд, гемодинамические расстройства отсутствуют;
- Устойчивая пароксизмальная форма – приступ длится более полуминуты, отмечаются нарушения гемодинамики (повышение или снижение АД, скачки пульса).
Устойчивая пароксизмальная тахикардия имеет наиболее высокий риск летального исхода. Это связано с частым развитием осложнений – аритмогенным шоком, острой левожелудочковой недостаточностью (отеком легких).
Клиническая картина
Клинические проявления желудочковой тахикардии довольно разнообразны. Иногда пароксизмы проходят без каких-либо признаков. Выраженность симптоматики зависит от следующих показателей:
- Продолжительность пароксизма;
- Функциональное состояние миокарда;
- Наличие фоновых заболеваний.
Основные признаки патологии следующие:
- Ощущение частого сердцебиения;
- Чувство «кома» в горле;
- Паническая атака – резкое чувство страха;
- Головокружение, нарушение равновесия;
- Бледность кожных покровов;
- Тошнота, рвота;
- Затруднение дыхания;
- Резкая слабость;
- Дискомфорт в области сердца.
Желудочковая тахикардия опасна развитием тромбоэмболических осложнений. При окклюзии крупных сосудов могут развиться следующие состояния:
- Инфаркт миокарда, который проявляется болями за грудиной различного характера и интенсивности с иррадиацией в левую половину челюсти, левую лопатку или руку; в зависимости от формы инфаркта боли могут сопровождаться инспираторной одышкой (астматическая форма) или дискомфортом в области живота (абдоминальная форма).
- Инсульт (или инфаркт головного мозга) – это острое нарушение мозгового кровообращения, клинически проявляющееся очаговыми неврологическими расстройствами – асимметрией лица, дисфагией, афазией, онемением и слабостью в левой или правой половине туловища, нарушением ориентации.
Неполная окклюзия коронарных или мозговых сосудов при желудочковой тахикардии проявляется приступами стенокардии или развитием транзиторных ишемических атак (преходящими расстройствами мозгового кровообращения). Такие состояния имеют обратимый характер.
Диагностика
Обследование при желудочковой тахикардии включает в себя целый ряд различных исследований. Но основным методом в диагностике нарушения ритма является электрокардиография (ЭКГ).
ЭКГ-признаки желудочковой тахикардии
Электрокардиография (ЭКГ) – это диагностическое инструментальное исследование, которое оценивает работу электрической активности сердца. Суть метода заключается в наложении электродов на конечности и грудную клетку, которые передают информацию на специальный аппарат, отображающий сердечные импульсы.
Желудочковая тахикардия на ЭКГ проявляется следующим образом:
- Частота желудочковых сокращений колеблется в пределах 100-200 уд/мин;
- Комплексы QRS деформированы и следуют друг за другом, их форма напоминает блокаду ножки пучка Гиса;
- Депрессия сегмента ST и глубокий отрицательный зубец Т в V5 и V6 (признаки выраженной реполяризации).
Несмотря на желудочковую аритмию, синусовый ритм сохраняется, однако зубец Р на кардиограмме сложно выделить среди деформированных комплексов QRS. Предсердия во время пароксизма сокращаются нормально и не зависят от сокращений желудочков – наблюдается АВ диссоциация.
При затруднении диагностики желудочковую тахикардию на ЭКГ можно определить по следующим изменениям:
- Сливной комплекс – предсердный зубец сочетается с деформированными широкими желудочковыми комплексами, уменьшается интервал P-Q.
- Желудочковый захват – на фоне деформированных желудочковых комплексов наблюдаются единичные нормальные, с предшествующим им зубцом Р и нормальным интервалом P-Q.
- АВ диссоциация – зубец Р появляется независимо от желудочковых комплексов (в норме он всегда предшествует комплексу QRS).
После окончания пароксизма на ЭКГ отмечается посттахикардиальный синдром – на фоне нормальных желудочковых комплексов сохраняется депрессия сегмента ST и стойкий отрицательный зубец Т.
Комплексная диагностика
Помимо кардиограммы для диагностики желудочковой тахикардии применяются различные клинические, лабораторные и инструментальные методы.
Клиническую диагностику проводит лечащий врач. Он использует следующие методы:
- Опрос – выясняются основные жалобы, их связь с различными факторами (физической нагрузкой, стрессом и др.).
- Сбор анамнеза – уточняется информация о факторах риска, возможности отягощенной наследственности, наличии сопутствующих заболеваний, приеме каких-либо препаратов.
- Определение гемодинамических показателей – подсчет пульса и измерение АД, где диагностируется увеличение ЧСС и снижение артериального давления.
- Аускультация сердца – прослушивание сердечных сокращений с помощью фонендоскопа (отмечается сильное увеличение ЧСС, невозможность их подсчета, глухость сердечных тонов).
- Определение периферического пульса – при определении ЧСС на лучевой артерии отмечается его слабое наполнение.
После получения основной информации специалист назначает дополнительные диагностические исследования. Среди них:
- Общий и биохимический анализ крови – назначается для выявления сопутствующих болезней;
- Анализ крови на гормоны – назначается для диагностики тиреотоксикоза, патологии надпочечников;
- Ионограмма – определяется уровень в крови калия, магния, натрия и кальция;
- Эхокардиография – это УЗИ сердца, которое дает возможность определить органические изменения миокарда;
- Холтеровское мониторирование – метод, заключающийся в суточной регистрации ЭКГ при помощи портативной аппаратуры.
Дифференциальная диагностика
В первую очередь, желудочковую тахикардию необходимо отдифференцировать от суправентрикулярной формы. Это необходимо сделать для определения тактики оказания неотложной помощи и предотвращения осложнений, так как желудочковые нарушения ритма являются более опасными, чем предсердные.
Желудочковая тахикардия на ЭКГ: описание, признаки, лечение и фото
Независимо от этиологии и показателей ЭКГ, желудочковая тахикардия всегда является потенциально опасной для жизни аритмией, которая требует немедленного внимания. Частота сердечных сокращений обычно очень высокая (100-250 ударов в минуту), и минутный объем (выброс) крови затрагивается (т. е. уменьшается) практически во всех случаях.
Данный вид тахикардии вызывает огромную нагрузку на миокард желудочков одновременно, поскольку причина аритмии уже влияет на клеточную функцию. Это приводит к электрической нестабильности, которая объясняет, почему она может прогрессировать до фибрилляции желудочков.
При отсутствии лечения она приводит к асистолии и остановке сердца. Все поставщики медицинских услуг, независимо от профессии, должны иметь возможность диагностировать пароксизмальные желудочковые тахикардии на ЭКГ. Описание и как это сделать — дальше.
Пациенты с пароксизмом желудочковой тахикардии на ЭКГ почти всегда имеют значительный сердечный недуг. Наиболее распространенными причинами являются:
- ишемическая болезнь сердца (острые коронарные синдромы);
- сердечная недостаточность;
- кардиомиопатия (расширенная, гипертрофическая или обструктивная);
- клапанная болезнь.
Менее распространенными причинами являются:
- аритмогенная кардиомиопатия / дисплазия правого желудочка (АРВК / АРВД);
- синдром Бругады;
- длительный синдром QT;
- саркоидоз;
- ангина стенокардии Принцметалла (коронарный вазоспазм);
- нарушения электролитов;
- врожденные пороки сердца;
- индуцированная катехоламином;
- желудочковая тахикардия.
Подавляющее большинство пациентов с желудочковой тахикардией имеют:
- заболевание коронарной артерии (ишемическая болезнь сердца);
- сердечную недостаточность;
- кардиомиопатию;
- клапанную болезнь сердца.
В этих популяциях одним из самых сильных предикторов внезапной сердечной смерти является функция левого желудочка. Лица с уменьшенной функцией левого желудочка (например, определяемые как фракция выброса 120 ударов в минуту).
Со скоростью от 100 до 120 ударов в минуту называется медленной желудочковой тахикардией.
Со скоростью> 250 ударов в минуту — желудочковым флаттером.
Широкие QRS-комплексы (продолжительность QRS ≥0,12 с).
ЭКГ желудочковой тахикардии может указать на субклассификацию недуга. Нижеприведенные данные могут восприниматься как продвинутые, но совсем не обязательно, чтобы все клиницисты могли классифицировать болезнь по данным кардиограммы: достаточно просто признать ее наличие.
Устойчивая и не устойчивая желудочковая тахикардия
Пробежки желудочковой тахикардии на ЭКГ имеют два направления. Длительностью 30 секунд.
Мономорфная
В мономорфной желудочковой тахикардии все комплексы QRS имеют одинаковую морфологию (допускаются незначительные различия). Это указывает на то, что импульсы происходят в одном и том же эктопическом фокусе. При структурной болезни сердца (ишемическая болезнь сердца, сердечная недостаточность, кардиомиопатия, клапанная болезнь и т. д.) Обычно вызвана повторным вводом.
Волокна Пуркинье в межжелудочковой перегородке, по-видимому, играют важную роль в развитии данной патологии у пациентов с ишемической болезнью сердца. Эти волокна сильно аритмогенны в условиях ишемии миокарда, особенно повторной. Поскольку любой импульс, возникающий в межжелудочковой перегородке, войдет в сеть Пуркинье (в некоторой степени), комплексы QRS имеют тенденцию быть короче, чем аритмии, происходящие из стенок свободных желудочков. Длительность QRS обычно составляет от 120 до 145 мс в желудочковых тахикардиях, возникающих в перегородке.
Очаговый тип — идиопатическая форма VT. Это вызвано повторным входом в пучки левой ветви (т. е. в волокнах Пуркинье). Очаговая желудочковая тахикардия встречается у людей в возрасте менее 50 лет и преимущественно у мужчин. Комплексы QRS отображают морфологию, аналогичную блоку ветвей правого пучка, и есть отклонение левой оси.
Желудочковая тахикардия является мономорфной VT, возникающей в оттоке тракта правого желудочка. Аритмия в основном идиопатическая, но у некоторых пациентов может быть ARVC (аритмогенная кардиомиопатия правого желудочка). Поскольку импульсы возникают в правом желудочке, комплексы QRS имеют вид ветвей пучка, а электрическая ось — около 90 °.
Полиморфная
Желудочковая тахикардия с изменяющейся морфологией QRS или электрической осью классифицируется как полиморфная. Желудочковая тахикардия типа пируэт на ЭКГ имеет следующие значения:
- Ритм может быть нерегулярным. Полиморфная обычно очень быстра (100-320 ударов в минуту) и нестабильна. Существует несколько типов полиморфной желудочковой тахикардии. Наиболее распространенной причиной является ишемия миокарда. Вторая наиболее распространенная причина — длительный интервал QTc (синдром Long QT).
- Семейная катехоламинергическая полиморфная желудочковая тахикардия (ХПВТ) — наследственная, при которой эмоциональный или физический стресс вызывает аритмию, что может привести к кровообращению и остановке сердца. Этот тип может быть двунаправленным. Диагноз устанавливается с помощью нагрузочного теста, поскольку симпатическая активность вызывает тахикардию.
- Синдром Бругады вызывает полиморфный ВТ (в основном во время сна или лихорадки).
Ранняя реполяризация и гипертрофическая обструктивная кардиомиопатия также приводят к полиморфному ВТ.
Двунаправленная желудочковая тахикардия на ЭКГ, фото которой прилагается, означает, что морфология QRS чередуется от одного эбата к другому. В большинстве случаев он повторяется между двумя вариантами комплекса QRS. Наблюдается в семейном CPVT, избытке дигоксина и длительном синдроме QT.
При ишемической болезни сердца
Болезнь коронарной артерии (ишемическая болезнь сердца) на сегодняшний день является наиболее распространенной причиной желудочковой тахикардии, и механизм в основном является рецидивом.
Как упоминалось ранее в этой главе, повторный вход происходит, когда центральный блок находится впереди деполяризующего импульса, а ячейки, окружающие его, имеют различную проводимость. При ишемической болезни сердца центральным блоком обычно является ишемический / некротический миокард (который не проводит никаких импульсов), в то время как окружающие клетки имеют дисфункциональную проводимость из-за ишемии. Желудочковая тахикардия из-за нее представляет собой высокий риск дегенерации в фибрилляцию желудочков и остановку сердца.
Следовательно, желудочковая тахикардия при болезни коронарной артерии в основном мономорфна. Она может быть полиморфна, если есть несколько эктопических очагов или импульс от одного фокуса распространяется разным образом. Но если желудочковая тахикардия без пульса на ЭКГ, то следует прибегать к реанимационным мероприятиям.
Поиск эктопических очагов, вызывающих желудочковую тахикардию
ЭКГ предоставляет ценную информацию о местонахождении эктопических очагов, вызывающих тахикардию. Это делается путем классификации желудочковых тахикардий в широком смысле, как «внешний вид ветви пучка» или «вид ветви правого пучка».
Желудочковые тахикардии с формами ЭКГ, напоминающие левый блок ветвления пучка (доминирующая S-волна в V1), возникают в правом желудочке. Противоположно также и то, что желудочковые тахикардии, напоминающие блок ветвей правого пучка (доминирующая R-волна в V1), происходят в левом желудочке. Это может быть полезно при попытке расшифровать то, что может быть причиной патологии.
Отличительная
Иногда суправентрикулярные тахикардии (которые в основном имеют нормальные комплексы QRS, т. е. длительность QRS 40 ° от синусовой, это также указывает на данную патологию.
Если тахиаритмия имеет правильную диаграмму ответвления пучка, но электрическая ось более отрицательна, чем -30 °, это указывает на желудочковую тахикардию.
Если тахиаритмия имеет структуру блока ветвей левого пучка, но электрическая ось более положительна, чем 90 °, это также говорит о ней же. В общем, отклонение в левой оси указывает на эту патологию.
Продолжительность QRS
Длительность QRS > 0,14 с указывает на желудочковую тахикардию, как и QRS > 0,16 с. Обратите внимание, что желудочковая тахикардия, возникающая в межжелудочковой перегородке, может иметь относительно узкий QRS-комплекс (0,120-0,145 с). Антидермический AVRT может также иметь > 0,16 с. Антиаритмические препараты класса I, трициклические антидепрессанты и гиперкалиемия также могут вызывать очень широкие QRS-комплексы.
Согласование в V1-V6
Это означает, что все комплексы QRS из свинца V1 ведут головку V6 в одном направлении; все они либо положительные, либо отрицательные. Если какой-либо свинец отображает двухфазные комплексы QRS (например, комплекс qR или комплекс RS), то не может быть согласования.
Отрицательная по аналогии (все QRS-комплексы являются -) настоятельно указывают на желудочковую тахикардию. Положительное согласование (все QRS-комплексы +) в основном обусловлены ей же, но могут быть вызваны антидермическим AVRT.
Не рекомендуется вводить «Аденозин», когда подозревается желудочковая тахикардия, потому что он может ускорить частоту и усугубить аритмию. Иногда он все еще используется, когда подозревают, что аритмия на самом деле является SVT с широкими комплексами QRS. Но если препарат не оказывает никакого эффекта или ускоряет сердцебиение, это, скорее всего, желудочковая тахикардия.
Это наиболее используемый алгоритм.
Синдром Бругада
Если в любом сундуке (V1-V6) отсутствует комплекс RS, может быть поставлен диагноз желудочковой тахикардии. В противном случае переходите к следующим критериям.
Оцените интервал RS (интервал от начала R-волны до надира S-волны). Если какой-либо интервал RS> 100 мс, а R-волна шире, чем S-волна, может быть поставлен диагноз желудочковой тахикардии. В противном случае переходите к следующим критериям.
При диссоциации AV может быть поставлен диагноз желудочковой тахикардии.
Оцените морфологию QRS в V1, V2, V5 и V6 (см. Ниже). Если она совместима с желудочковой тахикардией, то диагноз понятен.
Если критерии не были выполнены, может быть поставлен диагноз суправентрикулярной тахикардии.
Долгосрочное лечение
Пациенты с повышенным риском внезапной кардиальной остановки (снижение функции левого желудочка, предшествующий инфаркт миокарда, структурная сердечная болезнь) должны рассматриваться в МКБ, который обеспечивает эффективную защиту.
В зависимости от вида тахикардии, назначаются либо антиаритмические препараты, либо антаритмические. К первым относятся те, что показаны на фото выше.
Среди вторых самые эффективные продемонстрированы на следующем ниже изображении.
Как видно из таблицы, «Амиодарон» находится на первом месте и, по-видимому, является наиболее эффективным препаратом для профилактики новых эпизодов желудочковой тахикардии.
Желудочковая тахикардия на экг
От vandFald.net
Ваш путеводитель по ЭКГ для iPhone / iPhone!
Выясните, что вы принесли на ЭКГ:
✓ Практическое руководство по ЭКГ и полной
✓ Более 75 примеров высокой электрокардиография разрешение
✓ Сборник целью клинических синдромов, связанных ЭКГ
✓ вводный раздел, где вы узнаете основы ЭКГ
Это приложение представляет собой справочник для врачей, медсестер, фельдшеров, студентов и других работников здравоохранения, и любопытно. Она имеет четкие и объективные языка, обеспечивая отличное обучение и источником быстрой справки!
• синдром Вольфа-Паркинсона White (WPW)
• витые шнурки пируэт-де-
• Токсичность: бета-блокатор, Блок. Кальциевых каналов карбамазепина, дигоксина, трициклические, Кветиапин
• Вводный Guide: основной ритм, частота, проводимость, оси сердца Морфология зубца Р, QRS и ST сегмента.
Совместима со всеми Iphones / IPad!
Желудочковая пароксизмальная тахикардия — Нарушения ритма и проводимости сердца
Страница 17 из 37
7.2. Желудочковая пароксизмальная тахикардия
Желудочковая пароксизмальная тахикардии — это частый (более 130 в 1 мин) ритм сердца, возникающий ниже разветвления пучка Гиса.
Причины. Чаще всего желудочковую тахикардию обусловливают органические заболевания сердца: Ch. J. Vandepal и соавт. (1980) наблюдали их в 91% случаев. Наиболее часто желудочковая тахикардия отмечается у больных ИБС, особенно после перенесенного инфаркта миокарда, осложненного аневризмой левого желудочка сердца. Из 50 больных, диагноз желудочковой тахикардии которым был поставлен после электрофизиологического исследования сердца [Wellens Н. J. J. et al. 1976], 7 страдали острым (до 24 ч) инфарктом миокарда, 3 — подострим (от 1 до 5 нед) инфарктом миокарда, у 21 больного выявлены рубцовые изменения после перепесенного не менее 5 нед назад инфаркта миокарда, у 3 — диагностирована кардиомиопатия, у 3 — пролапс двухстворчатого клапана, у 1 — аневризма правого желудочка сердца, у 1 — интоксикация сердечными гликозидами, а у 11 причину желудочковой тахикардии установить не удалось. Желудочковая тахикардия без явного органического заболевания сердца отмечается и другими авторами [Sebastien P. Н. et al. 1976]. Это — идиопатическая желудочковая тахикардия.
Механизм. Желудочковая тахикардия обусловливается возвратным возбуждением или автоматизмом эктопического очага. Пусковым фактором служит экстрасистола, как правило, желудочковая, но описаны приступы, вызванные и наджелудочковой экстрасистолой [Touboul P. et al. 1975]. О механизме возвратного возбуждения говорит то, что желудочковую тахикардию можно вызвать и прекратить электрическими импульсами, в то время как в случае автоматизма эктопического очага желудочковую тахикардию нельзя пи вызвать, ни прекратить электрическими импульсами. Местом возвратного возбуждения могут быть мышца желудочков, волокна Пуркинье или ножки пучка Гиса.
Гемодинамика. Нарушения гемодинамики отмечаются чаще, чем при наджелудочковой пароксизмальной тахикардии. Их выраженность зависит от нескольких факторов, но больше всего — от частоты, состояния гемодинамики и миокарда до тахикардии и, наконец, от продолжительности желудочковой пароксизмальной тахикардии. Во время желудочковой тахикардии уменьшается минутный объем сердца, повышается давление в левом предсердии и в легочной артерии. У 1/3 больных возникает регургитация крови из левого желудочка сердца в левое предсердие.
При желудочковой тахикардии большой частоты (свыше 200 в 1 мип) и органической патологии сердца, например остром инфаркте миокарда, вследствие остро возникшего резкого нарушения кровообращения развивается аритмический шок, иногда сопровождающийся потерей сознания, или наступает клиническая смерть.
Клиническая картина. Субъективное восприятие желудочковой тахикардии зависит от ее частоты и продолжительности. При малых частоте и продолжительности она проходит незаметно, о чем свидетельствует мониторирование ЭКГ. При большой частоте ощущаются сердцебиение, общая слабость, головокружение, нарушение сознания, ангипозные боли.
При объективном обследовании определяется учащение Сердечной деятельности, расщепление I и II тонов сердца, набухание шейных вен, пульсация которых соответствует частоте сокращения предсердий, пониженное АД, а при затянувшейся желудочковой тахикардии — застой в малом и/или большом круге кровообращения.
Различают постоянную и рецидивирующую форму желудочковой тахикардии. При последней (минимальная ее продолжительность 3 сокращения) между приступами отмечаются периоды синусового ритма.
Электрокардиограмма: 1) ритм правильный, в некоторых случаях кратковременная аритмия из-за проведенных единичных синусовых импульсов, 100—250 (чаще 130—180) в 1 мип; 2) комплексы QRS широкие (0,12 с и более), однако возможны единичные комплексы QRS нормальной продолжительности или промежуточные между нормальными и широкими— проведенные или сливные синусовые импульсы; при двунаправленной желудочковой тахикардии направление и ширина комплексов QRS чередуются (рис. 28); 3) в поворхностных отведениях ЭКГ зубцы Р не определяются или определяются с большим трудом. Лучше всего они отмечаются па пищеводном или впутрипредсердном отведении ЭКГ. При классической форме желудочковой тахикардии выявляется полная предсердно-желудочковая диссоциация, причем зубцов Р меньше, чем комплексов QHS (рис. 29). В единичных случаях при наличии желудочково-предсердного проведения за каждым комплексом QRS следует ретроградный зубец Р (рис. 30) или отмечается ретроградная желудочково-предсердная блокада II степени I (с ретроградной периодикой Вепкебаха) или II (с проведением каждого второго или третьего импульса) типа. Вместо зубца Р иногда отмечаются волны мерцания предсердий.
Во время желудочковой тахикардии па ЭГПГ Н-потенциал ретроградный, по чаще всего отсутствует, так как теряется в комплексе QRS. Лишь в единичных случаях при наличии ретроградной желудочково-предсердной блокады он регистрируется за комплексами QRS. При наличии так называемой высокой желудочковой тахикардии Н-потенциал регистрируется перед комплексами QRS, но интервал Н— V короче ( Коронарный желудочковой тахикардии, инфаркта миокарда, пучка Гиса
Все нюансы о пароксизмальной желудочковой тахикардии: опасна ли и как ее лечить
Тахикардия представляет собой состояние, которое может нести потенциальную угрозу жизни пациента.
Особенно это относится к форме этой патологии, которая носит название желудочковая пароксизмальная тахикардия (ЖПТ), так как она не только значительно ухудшает функцию кровообращения, но и может привести к самым печальным последствиям для пациента.
Описание и классификация
Основное отличие ЖПТ от других форм тахикардии заключается в том, что очаг частых электрических импульсов, которые вызывают нарушение работы сердца, генерируется в желудочках или межжелудочковой перегородке.
Желудочки начинают сокращаться значительно чаще, чем предсердия, и их деятельность становится диссоциированной (несогласованной). Результатом могут стать тяжелые нарушения гемодинамики, резкое падение АД, фибрилляция желудочков, сердечная недостаточность.
Согласно клинической классификации, пароксизмальная желудочковая тахикардия может быть устойчивой или неустойчивой. Разница между ними заключается в том, что неустойчивые формы патологии практически не влияют на гемодинамику, но значительно повышают риск внезапной смерти.
Причины и факторы риска
Чаще всего развитие ЖПТ связано с тяжелыми поражениями миокарда, и всего в 2% случаев у пациентов диагностируется тахикардия невыясненной этиологии (идиопатическая). В число основных причин патологии входят:
- Ишемическая болезнь сердца (85% случаев) и инфаркт миокарда;
- Постинфарктные осложнения (кардиосклероз);
- Аневризма левого желудочка;
- Острый миокардит, развившийся как следствие аутоимунных и инфекционных заболеваний;
- Кардиомиопатии (гипертрофическая, дилатационная, рестриктивная);
- Пороки сердца, врожденные или приобретенные;
- Пролапс митрального клапана;
- Аритмогенная желудочковая дисплазия;
- Некоторые системные заболевания (амилоидоз, саркоидоз);
- Тиреотоксикоз;
- Синдром Романо-Уорда и синдром преждевременного возбуждения желудочков;
- Гипо- и гиперкальциемия;
- Перенесенные операции на сердце или наличие катетера в его полостях;
- Врожденные патологии сердца;
- Токсическое воздействие некоторых лекарственных препаратов (в частности, сердечных гликозидов) при передозировке или отравлении.
Кроме того, ЖПТ иногда наблюдается у беременных женщин из-за активизации обменных процессов в организме и давления увеличивающейся матки на область сердца. В этом случае тахикардия проходит после родов и не влечет за собой каких-либо последствий для здоровья.
Симптомы и признаки на ЭКГ
Обычно приступ пароксизмальной желудочковой тахикардии имеет ярко выраженное начало и окончание, и обычно длится от нескольких секунд до нескольких часов (иногда несколько суток). Начинается он с сильного толчка в области сердца, после чего у пациента наблюдаются следующие симптомы:
- Усиление сердцебиения, которое ощущается даже без прощупывания пульса;
- Снижение артериального давления;
- Бледность кожных покровов;
- Жжение, боль или дискомфорт в области грудной клетки;
- Головокружение, «дурнота»;
- Чувство сдавливания в области сердца;
- Сильный страх смерти;
- Слабость и обмороки.
На ЭКГ патология характеризуется следующими признаками:
- Отсутствие связи зубцов Р с желудочковыми комплексами (в некоторых случаях зубцы полностью скрыты в измененных желудочных комплексах), что означает диссоциацию в деятельности желудочков и предсердий;
- Деформация и расширение комплексов QRS;
- Появление комплексов QRS нормальной ширины среди деформированных желудочковых комплексов, которые по форме напоминают блокаду ножек пучка Гиса на ЭКГ.
Диагностика и неотложная помощь при приступе
Диагностика ЖПТ включает следующие исследования:
- Сбор анамнеза. Проводится анализ общего самочувствия пациента, условий, при которых возникают приступы тахикардии, выявление факторов риска (сопутствующие заболевания, генетические факторы, наличие патологии у близких родственников).
- Общий осмотр. Проводится измерение артериального давления и ЧСС, осмотр кожных покровов, прослушивание сердечного ритма.
- Анализы крови и мочи. Общие анализы позволяют выявить сопутствующие нарушения (рекомендуем изучить расшифровку общего анализа крови у взрослых в таблице), а биохимический анализ крови – уровень холестерина, триглицеридов, электролитов крови и т.д.
- Электрокардиограмма. Основное исследование, с помощью которого проводится дифференциальная диагностика ЖПТ.
- Холтеровское мониторирование. Суточное холтеровское мониторирование на ЭКГ сердечного ритма, позволяющее определить количество эпизодов тахикардии в сутки, а также условия, при которых они возникают.
- Эхокардиография. Позволяет оценить состояние структур сердца, выявить нарушения проводимости и сократительной функции клапанов.
- Элетрофизиологическое исследование. Проводится для выявления точного механизма развития ЖПТ с помощью специальных электродов и аппаратуры, которые записывают биологические импульсы с поверхности сердца.
- Нагрузочные тесты. Используются для диагностики ишемической болезни сердца, которая является наиболее частой причиной патологии, а также наблюдения за тем, как изменяется желудочковая тахикардия в зависимости от возрастающей нагрузки.
- Радионуклидное исследование. Дает возможность выявить зону поражения сердечной мышцы, которая может быть причиной ЖПТ.
- Коронарография сосудов сердца с вентрикулографией. Исследование сосудов и полости сердца на предмет сужения артерий сердца и аневризмы желудочков.
Дифференциальная диагностика желудочковой пароксизмальной тахикардии проводится с суправентикулярной тахикардией, сопровождающейся аберрантным проведением электрического импульса и уширенными комплексами QRS, блокадой пучка Гиса, тахизависимыми внутрижелудочковыми блокадами.
В качестве лекарственных средств для купирования приступов применяются лидокаин, этмозин, этацизин, мекситил, новокаинамид, аймалин, дизопирамид. Не рекомендуется использовать методы раздражения блуждающего нерва, а также препараты верапамил, пропранолол и сердечные гликозиды.
Лечение и реабилитация
Лечение ЖПТ осуществляется в индивидуальном порядке, в зависимости от состояния пациента и причины патологии.
В качестве терапевтических мер в основном используется электроимпульсное лечение (восстановление сердечного ритма с помощью импульсов электрического тока), при невозможности его применения – соответствующие лекарственные препараты, а в самых сложных случаях – хирургические операции.
Консервативная (медикаментозная) терапия ЖПТ включает применение следующих средств:
- Антиаритмические препараты, которые восстанавливают и поддерживают сердечный ритм;
- Блокаторы бета-адренорецепторов – сокращают ЧСС и понижают артериальное давление;
- Блокаторы кальциевых каналов – восстанавливают нормальный ритм сердечных сокращений, расширяют сосуды, снижают АД;
- Жирные кислоты Омега 3 – снижают уровень холестерина в крови, препятствуют образованию тромбов и обладают противовоспалительным действием.
Хирургическое лечение проводится при наличии следующих показаний:
- Случаи фибрилляции желудочков в анамнезе;
- Серьезные изменения гемодинамики у пациентов с постинфарктным ЖПТ;
- Стойкая экстрасистолическая аллоритмия;
- Частые, рецидивирующие приступы тахикардии у больных, перенесших инфаркт миокарда;
- Нарушения, патологии и заболевания, резистентные к медикаментозной терапии, а также невозможность использования других методов лечения.
В качестве методик хирургического лечение применяется вживление электрических дефибрилляторов и кардиостимуляторов, а также разрушение источника аритмии с помощью радиочастотного импульса.
В этом видео-ролике рассказывается о новых исследованиях и возможностях лечения данного заболевания:
Прогноз и возможные осложнения
В число возможных осложнений ЖПТ входят:
- Гемодинамические нарушения (застойная недостаточность кровообращения и т.д.);
- Фибрилляция и мерцание желудочков;
- Развитие сердечной недостаточности.
Прогноз для пациента зависит от частоты и интенсивности приступов, причины патологии и других факторов, но в отличие от наджелудочковой пароксизмальной тахикардии, желудочковая форма в основном считается неблагоприятным диагнозом.
Так, у пациентов со стойкой ЖПТ, возникающей на протяжении первых двух месяцев после инфаркта миокарда, продолжительность жизни не превышает 9 месяцев.
Если же патология не связана с крупноочаговыми поражениями сердечной мышцы, показатель в среднем составляет 4 года (медикаментозная терапия может увеличить продолжительность жизни до 8 лет).
Меры профилактики
Чтобы избежать приступов тахикардии в будущем, необходимо по возможности исключить факторы, которые могут привести к их возникновению (например, стрессовые ситуации), регулярно посещать лечащего врача, принимать прописанные медикаменты, а в сложных случаях – проходить плановую госпитализацию для дополнительных исследований и определения дальнейшей тактики лечения.
Предупредить развитие ЖПТ можно с помощью следующих мер:
- Профилактика и своевременное лечение заболеваний, которые могут вызвать патологию;
- Отказ от вредных привычек;
- Регулярные занятия физкультурой и прогулки на свежем воздухе;
- Сбалансированное питание (ограничение потребления жирной, жареной, копченой и соленой пищи);
- Контроль массы тела, а также уровня сахара и холестерина в крови;
- Регулярные (как минимум раз в год) профилактические осмотры у кардиолога и проведение ЭКГ.
Поэтому при первом же подозрении на приступ необходимо срочно обратиться за медицинской помощью, а также пройти полное обследование для выявления причин патологии и назначения адекватного лечения.