Гипертензия печени что это
Синдром портальной гипертензии
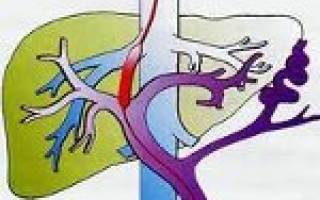
Портальная гипертензия (синдром портальной гипертензии) – это патологическое состояние, которое вызвано значительным повышением давления в системе воротной вены, одной из главных вен печени. К этому приводит множество причин, но наиболее распространенными являются цирроз печени, сосудистые патологии печени, декомпенсированная сердечная недостаточность, значительно реже шистосоматоз. Так как печень – орган с наиболее массивным кровообращением (система воротной вены и печень могут депонировать до половины всего объема крови), застойные явления внутри этого паренхиматозного органа и близлежащих тканей чреваты последствиями для всего организма.
Заболевание опасно также грозными осложнениями в виде печеночной энцефалопатии, циркуляторных расстройств, эндогенной интоксикации, варикозного расширения вен пищевода, угрожающих внутренних кровотечений, нарушения оттока крови от кишечника – это лишь малая часть того, что может стать следствием повышения давления в воротной вене. Позитивным является тот факт, что в большинстве случаев патология развивается медленно и протекает хронически, и у врачей достаточно времени, чтобы оказать помощь.
Этиология и патогенез
Что это такое – портальная гипертензия? Для понимания процесса формирования патологии следует знать, что воротная вена является одной из самых крупных и важных вен организма. Она связана анастомозами с полой веной, плотной капиллярной сеткой печени, печеночными венами. Увеличение давления в ней приводит к повышению давления во всех венах полости живота, подкожных венах, в сосудах селезенки (гипертензия обычно сопровождается спленомегалией – увеличением селезенки), появлению невоспалительного выпота в брюшной полости из-за преобладания гидродинамического давления крови над онкотическим давлением, которое должно удерживать воду в сосудистом русле.
Основные этиологические факторы, которые приводят к гипертензии в бассейне воротной вены:
- Гепатиты любой этиологии – ведут к массивному воспалению паренхимы печени, развитию спаечного процесса, уменьшению площади эффективного прохождения крови через печеночные дольки. Если воспаление прогрессирует, наблюдается некроз гепатоцитов, а на их месте образуется неспособная к осуществлению циркуляции и действующая лишь структурно (но не функционально) соединительная ткань – цирроз печени.
- Цирроз печени – может быть вызван вирусами, бактериями, инвазиями, часто встречается алкогольный цирроз. Когда большая часть паренхимы заменяется на фиброзную ткань, печень перестает функционировать в полную силу, при этом поток крови не уменьшается. Плотная структура не пропускает необходимый объем, и давление в воротной вене возрастает.
- Жировой гепатоз, или жировое перерождение печени – механизм развития схож с циррозом, с той лишь разницей, что вместо фиброзной ткани внутренняя часть органа заменяется на жировую. Это также уменьшает эффективную площадь органа и ухудшает прохождение крови сквозь ацинусы.
- Заболевания, уменьшающие просвет воротной вены – тромбоэмболические состояния, врожденные сосудистые аномалии, опухоли, суживающие просвет вены.
- Портальный фиброз печени.
Заболевание развивается в несколько этапов, из которых критическую роль играет повышение давление внутри самой печени, повышение сосудистого сопротивления в синусоидах и терминальных венулах, печеночных дольках. Немаловажную роль играет биохимическое повреждение печени продуктами распада и застоя, биологически активными веществами венозной крови, в частности, распадающимся гемоглобином, а также отек гепатоцитов (клеток печени).
Организм способен эффективно компенсировать вялотекущий патологический процесс некоторое время, когда кровообращение производится по обходным путям – шунтам или коллатералям. Но затем переполнение портокавальных и портосистемных анастомозов приводит к варикозному набуханию этих вен и других сосудов в их бассейне, асциту, кровотечениям. Из-за того, что кровообращение происходит в обход печени, а она является главным органом, который производит очистку крови от чужеродных веществ (а также от продуктов внутреннего обмена, ксенобиотиков – алкоголя, лекарственных препаратов и т. д.), все эти субстанции попадают в свободную циркуляцию, а затем и в целевые органы, в частности, мозг. Таким образом, нарастает интоксикация организма.
Нарушения, которые затрагивают белковый обмен, также опасны, хотя и не являются первичными – печень синтезирует наибольшее количество белков в организме, поэтому при ее заболеваниях уровень протеинов крови падает, а вместе с ними онкотическое давление, неспецифический иммунитет, способность крови к коагуляционному гемостазу (свертыванию). Отдельно стоит выделить увеличение селезенки, часто сопряженное с усилением ее функции (гиперспленизм), что чревато анемией и тромбоцитопенией.
Частым признаком портальной гипертензии является внутреннее кровотечение, которое возникает внезапно, без какой-либо видимой причины. Именно вследствие кровотечения больные часто впервые обращаются за медицинской помощью.
Классификация
Общепринятая классификация учитывает состояния, следствием которых может быть гипертензия в системе воротной вены:
- Надпеченочная – вызвана тромбозом (непроходимостью) селезеночной или портальной вены, что ведет к накоплению крови в воротной вене через ближайший анастомоз. К этому виду также относятся врожденные патологии, вроде атериовенозного свища.
- Печеночная – по отношению к печеночному синусу выделяют три вида: пресинусоидальная, синусоидальная (цирротическая) и постсинусоидальная (из-за печеночной веноокклюзионной болезни). При такой форме заболевания причиной застоя является сама печень.
- Внепеченочная – чаще встречается у детей в контексте синдрома Бадда – Киари, проявляющегося тромбозом печеночной вены, облитерирующим эндофлебитом печеночных вен или патологией сердца в виде увеличения гидродинамического давления в его камерах и уменьшением эффективного объема сердца.
Читайте также:
В клинике выделяют 4 стадии патологии в зависимости от тяжести проявлений:
- начальная, она же функциональная стадия – характеризируется незначительным повышением давления в воротной вене, которое может снизиться через некоторое время; поражения органов-мишеней отсутствуют;
- степень 1, умеренная или компенсированная – в это время организм еще справляется с потоком крови при помощи окольных коллатералей. Вены пищевода расширены незначительно, асцит отсутствует, возможна незначительная спленомегалия;
- степень 2, выраженная – характерны спленомегалия, обилие клинических признаков, в частности, отечный синдром, асцит, геморрагии;
- степень 3, осложненная – гипертензия дополняется кровотечением из вен пищевода, желудка, прямой кишки, геморроидальных вен; возможна выраженная анемия. Является терминальным состоянием.
Симптомы портальной гипертензии
Признаки заболевания изменяются в зависимости от компенсации, присущей конкретному пациенту, абсолютной величины давления в воротной вене и наличия осложнений.
Первыми проявлениями патологии обычно являются расстройства пищеварения, метеоризм, жидкий стул, болевые ощущения в левой и правой эпигастральной области, ощущение вздутия и переполнения живота. Характерна так называемая печеночная слабость, быстрая утомляемость, сонливость.
Позже обнаруживается спленомегалия, которую определяют пальпаторным методом. Увеличенная селезенка может вызывать болевые ощущения, давить на окружающие органы, перевыполнять свою функцию, уничтожая тромбоциты и эритроциты с высокой скоростью и тем самым вызывая анемию и тромбоцитопению (поэтому обязательно назначение общего и биохимического исследования крови). Недостаточное количество форменных элементов свидетельствует о прогрессировании процесса.
Важным диагностическим критерием является так называемая голова медузы – увеличение подкожных вен передней стенки живота, контрастирование извилистого венозного рисунка передней брюшной стенки. Часто этот симптом сопровождается асцитом, который можно определить при помощи метода флюктуации, когда врач покачивает стенку живота, с одной стороны, а другой рукой ощущает волну, движение жидкости. Внешне асцит проявляется увеличением живота, приобретением им округлой формы.
Частым признаком портальной гипертензии является внутреннее кровотечение, которое возникает внезапно, без какой-либо видимой причины. Именно вследствие кровотечения больные часто впервые обращаются за медицинской помощью. Это может быть кровотечение из вен пищевода (кровь алая, светлая), желудка (кровь при контакте с соляной кислотой желудочного сока приобретает цвет кофейной гущи), геморроидальных узлов. Такое состояние требует оперативного вмешательства.
У больного наблюдается общая дистрофия (характерный вид таких больных – непропорционально увеличенный за счет асцита живот на фоне худых рук и ног), уменьшение мышечной массы, мышечную слабость. Токсические повреждения мозга приводят к энцефалопатии – пациент обладает плохой артикуляцией, отвечает на вопросы невпопад, плохо запоминает, подолгу думает над простыми вопросами, часто не понимает смысла сказанного.
Диагностика
Диагностика заболевания многоэтапная, в отсутствие тяжелых осложнений вместе с лечением проводится в терапевтическом отделении, в случае наличия таковых – в хирургии. Сначала врач проводит осмотр, анализирует состояние кожных покровов, подкожных вен живота, общий вид передней его стенки. Затем он производит пальпацию и перкуссию – ищет свободную жидкость в полости живота, пальпирует поверхность и край печени, селезенки. При данной патологии они твердые, плотные, острые, иногда болезненные. После физического осмотра переходят к инструментальным и лабораторным обследованиям.
Используется рентгенография с контрастом – таким образом можно оценить состояние печеночного кровотока. В некоторых случаях прибегают к сцинтиграфии печени, этот метод схож с рентгенографией, только в качестве контраста выступает радиофармпрепарат.
Информативным методом является УЗИ брюшной полости, которое позволяет оценить размеры, структуру, эхогенность печени, селезенки и близлежащих сосудов. Ультразвуковым признаком гипертензии является увеличение диаметра печеночных вен, воротной и полой вены. Если совместить УЗИ с допплерографией, существует возможность досконально оценить кровоток и гемодинамические условия в конкретных сосудах.
Первыми проявлениями патологии обычно являются расстройства пищеварения, метеоризм, жидкий стул, болевые ощущения в левой и правой эпигастральной области, ощущение вздутия и переполнения живота.
Обязательными исследованиями являются ФГДС (фиброграстродуоденоскопия), ректороманоскопии. Эндоскопические методы позволяют оценить степень поражения вен внутренних органов, их отечность, риск кровотечения.
Лабораторное обследование включает, помимо клинического анализа крови, исследование коагулограммы, маркеров гепатитов, ферментов АЛТ, АСТ, их соотношения, ЛДГ различных фракций, сывороточных иммуноглобулинов.
Лечение портальной гипертензии
Лечение начинается с применения фармакологических средств, действие которых направлено на удаление свободной жидкости из организма, расширение просвета сосудов, улучшение гемодинамики. В этих целях назначают бета-адреноблокаторы (Атенолол, Небивалол), диуретики (Фуросемид, Лазикс), ингибиторы АПФ (Каптоприл, Лизиноприл), гликозаминогликаны. При кровотечении назначают Телипрессин или Вазопрессин.
Критически важно проводить терапию основного заболевания, которое вызвало гипертензию.
В некоторых случаях терапевтического воздействия недостаточно и необходима операция. Как правило, оперативное вмешательство как у взрослых, так и у детей проводится лапароскопическим методом.
Внимание! Фотография шокирующего содержания.
Для просмотра нажмите на ссылку.
С целью остановки внутреннего кровотечения прибегают к эндоскопической склеротерапии, при которой в сосуд вводится препарат, вызывающий склеивание сосудистых стенок. Эта манипуляция обладает врачебными отзывами, свидетельствующими о ее высокой эффективности. Также в случае кровотечения проводят лигирование сосуда, то есть наложение лигатуры на кровоточащую вену.
При выраженном асците проводят лапароцентез – удаление свободной жидкости из брюшной полости.
Летальным фактором чаще всего служит внутреннее кровотечение, на это осложнение приходится более 50% случаев гибели при данной патологии.
Основным методом хирургического лечения портальной гипертензии является создание искусственных шунтов для снижения давления в воротной вене. Возможно наложение искусственного портокавального или мезентерикокавального анастомозов, по которым кровь будет идти в обход. К сожалению, функциональность печени невозможно восстановить ни одним из ныне существующих методов, поэтому все операции носят паллиативный характер.
Срок жизни пациентов с данной патологией в среднем составляет 10-15 лет после операции по наложению искусственных анастомозов. Это достаточно высокий показатель, если учитывать масштаб повреждений. Этот срок может быть продлен адекватной профилактикой осложнений, поддерживающей терапией, регулярными врачебными осмотрами.
Клинические рекомендации заключаются в нормализации режима дня и рациона. Необходимо ограничить употребление соли и других продуктов, повышающих давление. Также важно следить за объемом потребляемой жидкости, не превышать рекомендованный объем (устанавливается врачом в индивидуальном порядке). Строго запрещены тяжелые физические нагрузки.
Летальным фактором чаще всего служит внутреннее кровотечение, на это осложнение приходится более 50% случаев гибели при данной патологии.
Предлагаем к просмотру видеоролик по теме статьи.
Портальная гипертензия
Портальная гипертензия – синдром, развивающийся вследствие нарушения кровотока и повышения кровяного давления в бассейне воротной вены. Портальная гипертензия характеризуется явлениями диспепсии, варикозным расширением вен пищевода и желудка, спленомегалией, асцитом, желудочно-кишечными кровотечениями. В диагностике портальной гипертензии ведущее место занимают рентгеновские методы (рентгенография пищевода и желудка, кавография, портография, мезентерикография, спленопортография, целиакография), чрескожная спленоманометрия, ЭГДС, УЗИ и др. Радикальное лечение портальной гипертензии – оперативное (наложение портокавального анастомоза, селективного спленоренального анастомоза, мезентерико-кавального анастомоза).
Общие сведения
Под портальной гипертензией (портальной гипертонией) понимается патологический симптомокомплекс, обусловленный повышением гидростатического давления в русле воротной вены и связанный с нарушением венозного кровотока различной этиологии и локализации (на уровне капилляров или крупных вен портального бассейна, печеночных вен, нижней полой вены). Портальная гипертензия может осложнять течение многих заболеваний в гастроэнтерологии, сосудистой хирургии, кардиологии, гематологии.
Этиологические факторы, приводящие к развитию портальной гипертензии, многообразны. Ведущей причиной выступает массивное повреждение печеночной паренхимы вследствие заболеваний печени:
Определенную роль играет токсическое поражение печени при отравлениях гепатотропными ядами (лекарствами, грибами и др.). К развитию портальной гипертензии может приводить заболевания сосудистого генеза:
- тромбоз, врожденная атрезия, опухолевое сдавление или стеноз портальной вены
- тромбоз печеночных вен при синдроме Бадда-Киари
- повышение давления в правых отделах сердца при рестриктивной кардиомиопатии, констриктивном перикардите.
В некоторых случаях развитие портальной гипертензии может быть связано с критическими состояниями при операциях, травмах, обширных ожогах, ДВС-синдроме, сепсисе. Непосредственными разрешающими факторами, дающими толчок к развитию клинической картины портальной гипертензии, нередко выступают инфекции, желудочно-кишечные кровотечения, массивная терапия транквилизаторами, диуретиками, злоупотребление алкоголем, избыток животных белков в пище, операции.
Основными патогенетическими механизмами портальной гипертензии выступают наличие препятствия для оттока портальной крови, увеличение объема портального кровотока, повышенное сопротивление ветвей воротной и печеночных вен, отток портальной крови через систему коллатералей (потртокавальных анастомозов) в центральные вены.
В клиническом течении портальной гипертензии может быть выделено 4 стадии:
- начальная (функциональная)
- умеренная (компенсированная) – умеренная спленомегалия, незначительное расширение вен пищевода, асцит отсутствует
- выраженная (декомпенсированная) – выраженные геморрагический, отечно-асцитический синдромы, спленомегалия
- портальная гипертензия, осложненная кровотечением из варикозно-расширенных вен пищевода, желудка, прямой кишки, спонтанным перитонитом, печеночной недостаточностью.
Классификация
В зависимости от распространенности зоны повышенного кровяного давления в портальном русле различают тотальную (охватывающую всю сосудистую сеть портальной системы) и сегментарную портальную гипертензию (ограниченную нарушением кровотока по селезеночной вене с сохранением нормального кровотока и давления в воротной и брыжеечных венах).
По локализации венозного блока выделяют предпеченочную, внутрипеченочную, постпеченочную и смешанную портальную гипертензию. Различные формы портальной гипертензии имеют свои причины возникновения.
- Развитие предпеченочной портальной гипертензии (3-4 %) связано с нарушением кровотока в портальной и селезеночных венах вследствие их тромбоза, стеноза, сдавления и т. д.
- В структуре внутрипеченочной портальной гипертензии (85-90 %) различают пресинусоидальный, синусоидальный и постсинусоидальный блок. В первом случае препятствие на пути внутрипеченочного кровотока возникает перед капиллярами-синусоидами (встречается при саркоидозе, шистосомозе, альвеококкозе, циррозе, поликистозе, опухолях, узелковой трансформации печени); во втором – в самих печеночных синусоидах (причины — опухоли, гепатиты, цирроз печени); в третьем – за пределами печеночных синусоидов (развивается при алкогольной болезни печени, фиброзе, циррозе, веноокклюзионной болезни печени).
- Постпеченочная портальная гипертензия (10-12%) бывает обусловлена синдромом Бадда-Киари, констриктивным перикардитом, тромбозом и сдавлением нижней полой вены и др. причинами. При смешанной форме портальной гипертензии имеет место нарушение кровотока, как во внепеченочных венах, так и в самой печени, например, при циррозе печени и тромбозе воротной вены.
Симптомы портальной гипертензии
Наиболее ранними клиническими проявлениями портальной гипертензии служат диспепсические симптомы: метеоризм, неустойчивый стул, чувство переполнения желудка, тошнота, ухудшение аппетита, боли в эпигастрии, правом подреберье, подвздошных областях. Отмечается появление слабости и быстрой утомляемости, похудание, развитие желтухи.
Иногда первым признаком портальной гипертензии становится спленомегалия, выраженность которой зависит от уровня обструкции и величины давления в портальной системе. При этом размеры селезенки становятся меньше после желудочно-кишечных кровотечений и снижения давления в бассейне портальной вены. Спленомегалия может сочетаться с гиперспленизмом – синдромом, характеризующимся анемией, тромбоцитопенией, лейкопенией и развивающимся в результате повышенного разрушения и частичного депонирования в селезенке форменных элементов крови.
Асцит при портальной гипертензии отличается упорным течением и резистентностью к проводимой терапии. При этом отмечается увеличение объемов живота, отеки лодыжек, при осмотре живота видна сеть расширенных вен передней брюшной стенке в виде «головы медузы».
Осложнения
Характерными и опасными проявлениями портальной гипертензии являются кровотечения из варикозно измененных вен пищевода, желудка, прямой кишки. Желудочно-кишечные кровотечения развиваются внезапно, имеют обильный характер, склонны к рецидивам, быстро приводят к развитию постгеморрагической анемии. При кровотечении из пищевода и желудка появляется кровавая рвота, мелена; при геморроидальном кровотечении – выделение алой крови из прямой кишки. Кровотечения при портальной гипертензии могут провоцироваться ранениями слизистой, увеличением внутрибрюшного давления, снижением свертываемости крови и т. д.
Диагностика
Выявить портальную гипертензию позволяет тщательное изучение анамнеза и клинической картины, а также проведение совокупности инструментальных исследований. При осмотре больного обращают внимание на наличие признаков коллатерального кровообращения: расширения вен брюшной стенки, наличия извитых сосудов около пупка, асцита, геморроя, околопупочной грыжи и др.
- Лабораторный комплекс. Объем лабораторной диагностики при портальной гипертензии включает исследование клинического анализа крови и мочи, коагулограммы, биохимических показателей, АТ к вирусам гепатита, сывороточных иммуноглобулинов (IgA , IgM , IgG).
- Рентгенография. В комплексе рентгеновской диагностики используется кавография, портография, ангиография мезентериальных сосудов, спленопортография, целиакография. Данные исследования позволяют выявить уровень блокировки портального кровотока, оценить возможности наложения сосудистых анастомозов. Состояние печеночного кровотока может быть оценено в ходе статической сцинтиграфии печени.
- Сонография. УЗИ брюшной полости необходимо для выявления спленомегалии, гепатомегалии, асцита. С помощью допплерометрии сосудов печени производится оценка размеров воротной, селезеночной и верхней брыжеечной вен, расширение которых позволяет судить о наличии портальной гипертензии.
- Функциональные исследования. С целью регистрации давления в портальной системе прибегают к проведению чрескожной спленоманометрии. При портальной гипертензии давление в селезеночной вене может достигать 500 мм вод. ст., тогда как в норме оно составляет не более 120 мм вод. ст.
Обследование пациентов с портальной гипертензией предусматривает обязательное проведение эзофагоскопии, ФГДС, ректороманоскопии, позволяющих обнаружить варикозное расширение вен ЖКТ. Иногда вместо эндоскопии проводится рентгенография пищевода и желудка. К биопсии печени и диагностической лапароскопии прибегают в случае необходимости получения морфологических результатов, подтверждающих заболевание, приведшее к портальной гипертензии.
Лечение портальной гипертензии
Терапевтические методы лечения портальной гипертензии могут быть применимы только на стадии функциональных изменений внутрипеченочной гемодинамики. В терапии портальной гипертензии используется:
- Фармакотерапия: нитраты (нитроглицерин, изосорбид), β-адреноблокаторы (атенолол, пропранолол), ингибиторы АПФ (эналаприл, фозиноприл), гликозаминогликаны (сулодексид) и др.
- Эндоскопические манипуляции. При остро развившихся кровотечениях из варикозно-расширенных вен пищевода или желудка прибегают к их эндоскопическому лигированию или склерозированию. При неэффективности консервативных вмешательств показано прошивание варикозно-измененных вен через слизистую оболочку.
- Оперативное лечение. Основными показаниями к хирургическому лечению портальной гипертензии служат желудочно-кишечные кровотечения, асцит, гиперспленизм. Операция заключается в наложении сосудистого портокавального анастомоза, позволяющего создать обходное соустье между воротной веной или ее притоками (верхней брыжеечной, селезеночной венами) и нижней полой веной или почечной веной. В зависимости от формы портальной гипертензии могут быть выполнены операции прямого портокавального шунтирования, мезентерикокавального шунтирования, селективного спленоренального шунтирования, трансъюгулярного внутрипечёночного портосистемного шунтирования, редукции селезеночного артериального кровотока, спленэктомия.
- Паллиативные вмешательства. Паллиативными мерами при декомпенсированной или осложненной портальной гипертензии, могут являться дренирование брюшной полости, лапароцентез.
Прогноз при портальной гипертензии, обусловлен характером и течением основного заболевания. При внутрипеченочной форме портальной гипертензии исход, в большинстве случаев, неблагоприятный: гибель пациентов наступает от массивного желудочно-кишечного кровотечения и печеночной недостаточности. Внепеченочная портальная гипертензия имеет более доброкачественное течение. Наложение сосудистых портокавальных анастомозов может продлить жизнь иногда на 10—15 лет.
Портальная гипертензия
Портальная гипертензия — повышение давления в венах брюшной полости вследствие нарушения венозного оттока через венозную систему печени. Следствием портальной гипертензии является варикозное расширение вен органов брюшной полости с истончением их стенок, что может привести к тяжелым кровотечениям, угрожающим жизни пациента.
Чаще всего портальная гипертензия развивается у больных с циррозом печени и является одним из факторов, приводящим к летальному исходу при данном заболевании. Для портальной гипертензии характерно расширение вен передней брюшной стенки, геморроидальных вен и вен пищевода. Печеночная недостаточность при циррозе печени приводит к недостаточной выработке белков свертывания крови, поэтому у этих пациентов повышенная кровоточивость. Этим обусловлена высокая летальность от кровотечений при портальной гипертензии. Даже при современном состоянии медицины летальность при кровотечении из варикозно расширенных вен составляет более 50%.
Лечение портальной гипертензии в Инновационном сосудистом центре
В Инновационном сосудистом центре для лечения портальной гипертензии применяются как классические операции по созданию сплено-ренальных анастомозов, так и экстренные эндоваскулярные операции трансъягулярного портокавального шунтирования (TIPS).
Эндоваскулярные операции выполняются на ангиографическом комплексе с дополнительным использованием визуализации воротной вены с помощью УЗИ навигации. Такие вмешательства проводятся под местной анестезией с внутривенной седацией.
Операции сплено-ренального анастомоза выполняются у сохранных пациентов, перенесших кровотечение из варикозно-расширенных вен пищевода. Такие вмешательства мы выполняем под наркозом через доступ в левой боковой стенке живота с переходом на грудную клетку. Подобные вмешательства позволяют избежать смертельно-опасных осложнений портальной гипертензии.
Причины и факторы риска
Портальная гипертензия возникает, когда что-то препятствует кровотоку через печень, повышая давление внутри воротной вены. Эта обструкция (закупорка) может быть внутрипеченочной, подпеченочной (внепеченочной) или надпеченочной.
Внутрипеченочные причины портальной гипертензии
Основной причиной возникновения гипертензии является цирроз (в 70% случаев). Есть много причин возникновения цирроза, наиболее распространенной из них является злоупотребление алкоголем. Цирроз печени может вызвать обширный фиброз (рубцевание). Интенсивное рубцевание препятствует прохождению жидкостей через печень. Фиброз окружает сосуды в печени, что затрудняет кровообращение.
В качестве причины портальной гипертензии выступает большое количество болезней:
- Вирусный гепатит,
- Аутоиммунный гепатит,
- Фиброз печени,
- Опухолевый процесс в печени,
- Болезнь Вильсона, врожденное нарушение метаболизма меди,
- Гемохроматоз, избыточное накопление железа,
- Муковисцидоз, системное наследственное заболевание,
- Холангит, воспаление желчных протоков, связанное с инфекцией,
- Атрезия желчных путей, слабо образованные желчные протоки,
- Инфекции,
- Некоторые метаболические заболевания.
Подпеченочные причины портальной гипертензии
- Тромбоз воротной и селезёночной вены,
- Врожденные аномалии воротной вены, в частности атрезия,
- Сдавление воротной вены опухолью,
- Гематологические заболевания.
Надпеченочные причины портальной гипертензии
Эти причины вызваны обструкцией кровотока из печени в сердце и могут включать:
- Тромбоз печеночной вены, синдром Бадда-Киари,
- Травматический тромбоз нижней полой вены,
- Слипчивый перикардит, воспаление околосердечной сумки, характеризующееся увеличением проницаемости и расширением кровеносных сосудов.
Международные данные по распространенности портальной гипертензии неизвестны, хотя известно что 80% пациентов страдают от портальной гипертензии из-за внутрипеченочных причин, то есть цирроза печени.
Течение заболевания
Течение заболевания можно разбить на 4 стадии:
I стадия — начальная
Заболевание уже появилось, но ещё не может диагностироваться. Протекает бессимптомно, либо пациенты ощущают тяжесть в правом подреберье и легкое недомогание.
II стадия — умеренная
Появляются выраженные клинические симптомы заболевания. Боли в верхней половине живота, метеоризм, расстройства пищеварения (отрыжка, изжога, тяжесть в животе и т.д.), спленомегалия и гепатомегалия (увеличение печени).
III стадия — выраженная
Присутствуют все признаки и симптомы портальной гипертензии в резко выраженной форме.
IV стадия — стадия осложнений
Развивается напряженный асцит, плохо поддающийся терапии, повторяющиеся кровотечения, а также возможные осложнения.
Осложнения
Основные осложнения: желудочно-кишечные кровотечения, асцит и печеночная энцефалопатия (печеночная недостаточность, комплекс психических, нервных и мышечных нарушений).
Спленомегалия часто вызывает анемию, низкие показатели лейкоцитов и низкие показатели тромбоцитов.
Общими осложнениями, связанными с портальной гипертензией, являются аспирационная пневмония, сепсис, почечная недостаточность, кардиомиопатия, аритмии и гипотония.
Портальная гипертензия является опасным заболеванием, поскольку может вызвать кровотечение. Во многих случаях эпизоды кровотечения считаются неотложными медицинскими ситуациями, потому что смертность от варикозных кровотечений составляет около 50%. Варикоз пищевода очень распространен у людей с прогрессирующим циррозом, и считается, что у каждого из трех человек с варикозом развивается кровотечение.
Портальная гипертензия является осложнением основного заболевания печени. Это заболевание часто можно контролировать, а выживаемость зависит от сохранения функций печени. Чем хуже печень выполняет свои функции, тем хуже прогноз.
Более высокие показатели смертности и заболеваемости у пациентов с тяжелым и стойким желудочно-кишечным кровотечением. Смертность пациентов с диагнозом варикозного расширения вен пищевода составляет 30%.
Пациенты, которые имели хотя бы один эпизод кровотечения из-за варикоза пищевода, имеют 80% шансов повторного кровотечения в течение 1 года. У пациентов с варикозом пищевода осложнения иммунных, сердечно-сосудистых и легочных систем способствуют примерно 20-45% смертей.
- Варикозное расширение вен пищевода
Когда кровь не может легко протекать через печень, она пытается обойти портальную систему, используя венозную систему, чтобы вернуться к сердцу. Возникают осложнения, связанные со снижением кровотока через печень и повышенным давлением внутри вен, что приводит к расширению вен. Варикоз может возникать в пищеводе, желудке и прямой кишке.
- Кровотечение из варикозно-расширеных вен
Когда кровь пытается найти другой путь к сердцу, открываются новые кровеносные сосуды. Среди них те, которые проходят вдоль стенки верхней части желудка и нижнего конца пищевода. Эти вены могут кровоточить. Кровотечение может быть мягким, в этом случае анемия является наиболее распространенным симптомом; либо серьезным, сопровождающееся кровавой рвотой или меленой (черным, смолистым стулом, который появляется из-за кровотечения из верхних отделов желудочно-кишечного тракта). Варикоз пищевода и желудка может привести к кровотечениям, угрожающим жизни.
Брюшная водянка — избыточное скопление жидкости внутри брюшины, обусловленное сочетанием факторов, включая повышенное давление в портальной системе, застой крови и уменьшение уровня белка в крови. Асцит может достигать огромных размеров, сдавливая диафрагму и мешая нормальному дыханию.
- Печеночная энцефалопатия
Обратимое расстройство нервной и психической деятельности при заболеваниях печени. Проявляется спутанностью сознания, раздражительностью и сонливостью из-за накопления токсических веществ из-за неспособность печени адекватно фильтровать их.
Увеличение селезенки основной симптом при внепеченочной гипертензии, часто сопровождается анемией и тромбоцитопенией (низким уровнем тромбоцитов в кровотоке).
Снижение количества лейкоцитов в крови увеличивает риск инфицирования. Спонтанный бактериальный перитонит наиболее частое инфекционное заболевание, сопровождающее цирроз и печеночную гипертензию. Сопровождается ознобом, лихорадкой и болью в животе.
Портальная гипертензия является опасным осложнением многих заболеваний печени и несет значительные риски для жизни. Диагностика данного заболевания основана на клинических данных, результатах ультразвуковых и эндоскопических исследований желудка.
Лабораторные исследования позволяют оценить функцию печени и почек, что влияет на прогноз заболевания. С целью подготовки к возможному вмешательству при портальной гипертензии используются методы визуализации сосудов воротной системы. Нами используются методы компьютерной томографии и магнито-резонансной диагностики вен брюшной полости.
В клинике применяются следующие диагностические методы:
Лечение портальной гипертензии представляет собой сложную задачу. Сложность связана с тем, что развивающаяся печеночная недостаточность обуславливает плохую переносимость тяжелых сосудистых вмешательств. Однако в нашей клинике отработали технологии лечения портальной гипертензии с низким риском для жизни пациента.
Операции по поводу кровотечений из вен портальной системы
- Операции на желудке и пищеводе
При кровотечениях из варикозно-расширенных вен пищевода нередко применяются методы прямого хирургического гемостаза — прошивание кровоточащих вен после рассечения желудка. Такие операции, выполняемые на фоне кровотечения, часто заканчиваются неблагоприятно для пациента. Летальность после таких операций составляет не менее 40%. Иногда общие хирурги дополняют эту операцию спленэктомией, исходя из соображений уменьшения притока крови из-за перевязки селезеночной артерии.
- Использование зонда Блэкмора
Специальный двухкомпонентный зонд позволяет плотно сжать верхний отдел желудка и нижний отдел пищевода, придавив расширенные вены. Наряду с другими мероприятиями (переливанием плазмы, крови и гемостатических препаратов) позволяет остановить тяжелое желудочно-кишечное кровотечение. Остановка кровотечения не устраняет его причины, поэтому неизбежен рецидив. Но использование этого зонда позволяет отложить вмешательство на портальной системе на более спокойный период и провести его в плановом порядке. Держать зонд в раздутом состоянии рекомендуется не более 6 часов, после чего распускать его на час. Общая продолжительность использования не должна превышать более 2 суток.
- Эмболизация вен пищевода и селезеночной артерии
Эндоваскулярная технология остановки кровотечения из варикозно-расширенных вен пищевода. Редко выполняется как самостоятельное вмешательство, так как требует чреспеченочного доступа, однако применяется совместно с созданием транспеченочного портокавального анастомоза (TIPS). В просвет варикозно-расширенных вен вводятся спирали и микроэмболы, которые блокируют кровоток в кровоточащих сосудах и способствуют остановке кровотечения.
- ТИПС — транспеченочное портокавальное шунтирование
Современный высокотехнологичный метод лечения портальной гипертензии, применяемый в экстренном порядке или как подготовка к пересадке печени. Смысл вмешательства заключается в создании искусственного соустья между ветвями воротной вены в толще печени и печеночной веной из системы нижней полой. В результате улучшается отток из воротной системы и снижается давления в варикозно-расширенных венах пищевода. Кровотечение быстро останавливается.
Портальная гипертензия: причины повышения давления в портальной вене
Является осложнением цирроза, при котором происходит массивное изменение паренхимы — образование фиброзных узлов. Аномальная структура железы приводит к появлению локальных препятствий в портальном сосуде, вызывая повышение кровяного давления.
В данной стать содержится подробная информация о причинах, симптомах и лечении портальной гепертензии.
Причины заболевания
Синдром портальной гипертензии связан с аномальным изменением структуры печени, которое вызвано следующими болезнями:
- камни в желчном пузыре;
- первичный и вторичный билиарный цирроз;
- внутри- и внепеченочный холестаз;
- опухоль холедока или печеночного желчного протока;
- злокачественное образование на головке поджелудочной железы;
- перевязка желчных протоков или их повреждение во время операции;
- отравление гепатотропными ядами, в том числе медицинскими препаратами, грибами и т.д.
Развитие портальной гипертензии могут спровоцировать сопутствующие патологии:
- стеноз и тромбоз воротниковой вены;
- врожденная атрезия (заращивание отверстий);
- сдавливание сосуда опухолевыми новообразованиями;
- синдром Бадда-Киари, при котором происходит тромбоз печеночных вен;
- повышенное давление в правых отделах сердца;
- воспаление околосердечной сумки (перикардит);
- рестриктивная кардиомиопатия, при которой ограничено наполнение желудочков кровью из-за нарушений в работе миокарда.
Толчком к развитию заболевания могут стать такие факторы, как:
- операция;
- инфекционные заболевания;
- лечение транквилизаторами или диуретиками;
- кровотечения в ЖКТ;
- переизбыток животных белков в рационе.
Классификация
В зависимости от масштабов зоны высокого давления выделяют 2 форм гипертензии:
- тотальная — поражается вся сеть сосудов портальной системы;
- сегментарная — кровоток нарушается в селезеночной вене, патология не распространяется на брыжеечную и воротниковую вену.
В зависимости от локализации пораженных сосудов существует 4 формы заболевания:
- Внутрипеченочная — самая распространенная (до 90% случаев). Кровоток блокируется:
- внутри печеночных синусоидов — при гепатите, циррозе и опухолях;
- перед капиллярами-синусоидами — при опухолях и поликистозе, циррозе, узелковом фиброзе, саркоидозе, шистосомозе;
- за пределами печеночных синусоидов — при фиброзе, циррозе, алкоголизме, обструкции синусоидов.
- Предпеченочная (менее 4%) — кровоток нарушается в портальной и селезеночной венах из-за сдавливания этих сосудов, а также их стеноза и тромбоза.
- Постпеченочная (до 12%) — связана с тромбозом, передавливанием нижней полой вены, перикардитом и синдромом Бадда-Киари.
- Смешанная — кровоток нарушается внутри и вне печеночных вен при тромбозе портальной вены и циррозе печеночной железы.
В качестве механизмов развития патологии врачи рассматривают следующие факторы:
- нарушение оттока портальной крови;
- большой объем кровотока;
- усиленное сопротивление ветвей сосудов;
- отток крови через коллатерали (обходные ветви) внутри центральных сосудов.
Стадии заболевания
Портальная гипертензия развивается постепенно и имеет 4 стадии:
- начальная — пациент жалуется на метеоризм и ощущение тяжести в правом подреберье;
- компенсированная — характерны умеренное увеличение селезенки в размерах, расширение вен пищевода, не сопровождающееся скоплением жидкости в брюшине;
- выраженная — сопровождается значительным увеличением селезенки, геморрагическим синдромом (повышенной кровоточивостью кожи и слизистых), асцитом;
- осложненная — может возникать варикоз вен прямой кишки, пищевода, желудка, который сопровождается внутренними кровотечениями, печеночной недостаточностью, асцитом и перитонитом.
Признаки портальной гипертензии
Первые симптомы заболевания связаны с диспептическими расстройствами: тошнотой, вздутием живота, метеоризмом, срывами стула, потерей аппетита, ощущением переполненности желудка и болезненностью в эпигастральной области.
На патологическое состояние может указывать спленомегалия — увеличение селезенки в размерах. Степень изменений зависит от показателей давления в воротниковой зоне и уровня обструкции. Когда давление в сосуде падает, орган становится меньше. Однако это может указывать и на открывшееся внутреннее кровотечение.
Иногда увеличение селезенки сопровождается изменениями в составе крови из-за быстрого разрушения ее элементов внутри органа: возникает анемия, падает уровень тромбоцитов и лейкоцитов.
При повышенном давлении в сосудах может скапливаться жидкость в брюшной полости. При этом болезнь плохо поддается лечению. Асцит можно распознать по увеличению живота, отечности лодыжек, расширению брюшных вен, рисунок которых становится отчетливо виден на передней брюшной стенке (напоминает голову медузы).
Наиболее опасным симптомом считается внутреннее кровотечение желудка, пищевода и прямой кишки.
Кровотечения желудочно-кишечного тракта начинаются быстро, возникает большая потеря крови, анемия постгеморрагической формы. Если это происходит в желудке или пищеводе, появляется рвота с кровью, а испражнения приобретают черный окрас и неприятный запах. При геморроидальном кровотечении из прямой кишки выделяется ярко-алая кровь.
Диагностика болезни
Портальная гипертензия устанавливается при изучении анамнеза, клинических признаков, осмотра и лабораторных исследований. При визуальном осмотре врач должен обратить внимание на признаки коллатерального кровообращения, когда нарушение оттока крови в одном сосуде приводит к его распределению по другим кровеносным путям. У пациента могут наблюдаться:
- сетка извивающихся сосудов у пупка;
- расширенные вены на передней брюшной стенке;
- асцит;
- наличие грыж у пупка;
- геморрой.
Для установки диагноза назначаются лабораторные анализы:
- общий и биохимический анализ крови;
- коагулограмма;
- концентрация иммуноглобулинов ( IgA, IgG, IgM);
- на вирусные гепатиты.
При необходимости больного направляют на рентген с использованием следующих методик:
- портография — исследование системы воротниковой вены с введением контраста;
- кавография — то же самое для полой вены;
- спленопортография — рентген портальной и селезеночной вен с контрастом;
- целиакография — рентген артерий селезенки и печени с контрастом;
- ангиография мезентериальных сосудов — рентген сосудов брюшной полости с введением контрастного вещества;
- статическая сцинтиграфия — лучевая диагностика печеночного кровотока.
Также можно распознать болезнь по признакам на УЗИ, совмещенном с допплером.
Прежде всего исследование поможет установить увеличение печени и селезенки относительно размеров в норме, наличие свободой жидкости в брюшной полости. С помощью допплерометрии оцениваются кровоток и размеры селезеночной, брыжеечной и воротниковой вен, а также внутрипеченочных сосудов, расширение которых указывает на развитие портальной гипертензии.
Альтернативой УЗИ является МРТ, которое позволяет уточнить результаты ультразвукового обследования и получить четкую картинку органов.
Для измерения давления внутри селезеночной вены проводится спленоманометрия через прокол кожи. В норме показатели не превышают 120 мм в.ст., а при портальной гипертензии доходят до 500 мм и выше.
Для установления болезни, которая провоцирует рост давления в сосудах, врачи также проводят:
- ФГДС (иногда заменяют на рентген желудка и пищевода);
- Эндоскопическое исследование пищевода;
- Ректоманоскопию (для осмотра слизистой прямой кишки);
- Редко — лапараскопическую биопсию печени.
Лечение портальной гипертензии
Лечение начинают с устранения болезней, которые привели к нарушению кровотока. При инфекционных патологиях проводят противовирусную и антибактериальную терапию. Если болезнь связана с алкогольным поражением печени, назначают лечение от зависимости и полностью исключают спиртные напитки.
Также важно соблюдать диету:
- Ограничить употребление соли в рационе, чтобы жидкость в организме не задерживалась (суточная норма — не более 3 гр).
- Ограничить прием белковой пищи, чтобы не допустить печеночную энцефалопатию (суточная норма — до 30 гр белка, распределенного на все приемы пищи).
Лечение воротниковой гипертензии проводится в стационаре с использованием консервативных и хирургических методов.
Консервативная терапия включает:
- мочегонные средства, которые не позволяют жидкости задерживаться в организме;
- гормоны гипофиза, которые влияют на размер артериол брюшной полости, сокращают печеночный кровоток, снижают давление в воротниковой вене.
- бета-адреноблокаторы, которые снижают силу и частоту сердечных сокращений, тем самым уменьшая приток крови к печени;
- ингибиторы АПФ для снижения артериального давления;
- нитраты, в частности, соли азотной кислоты, которые расширяют сосуды, не позволяют крови скапливаться в них и уменьшают печеночный кровоток;
- препараты лактулозы (аналоги молочного сахара), которые очищают кишечник от токсинов из-за нарушения печеночной функции;
- синтетические соматостатины (гормоны поджелудочной железы и головного мозга), которые блокируют выработку ряда гормонов и ферментов и, тем самым, сужают артериолы брюшной полости.
Показаниями для проведения операции при портальной гипертензии являются:
- увеличение селезенки, которое сопровождается активным разрушением кровяных тел в органе;
- асцит;
- варикоз сосудов пищевода и желудка.
Чтобы избавиться от заболевания, прибегают к следующим хирургическим методам:
- Спленоренальное шунтирование. Что это такое? Хирург создает дополнительные пути для кровотока в обход печени: из селезенки внутрь почечной вены.
- Портосистемное шунтирование. Также создается дополнительное русло для кровотока из воротниковой вены в нижнюю полую вену, минуя печень.
- Трансплантация печени. Проводится, если невозможно восстановить функционирование органа. Часто в качестве донора выступает близкий родственник.
- Деваскуляция нижнего отдела пищевода и верхнего — у желудка. Отдельные сосуды перевязываются, чтобы избежать внутреннего кровотечения. Иногда операцию совмещают с удалением селезенки.
Прогноз заболевания
Исход болезни определяется наличием и интенсивностью кровотечений, а также степенью нарушений в работе печени.
У внутрипеченочной формы прогноз неблагоприятный: из-за обильных и рецидивирующих кровотечений в желудочно-кишечном тракте или печеночной недостаточности пациенты погибают. Печеночная форма излечима путем наложения анастомозов — дополнительных ветвей для соединения сосудов.
Лечение портальной гипертензии при циррозе печени
Портальная гипертензия при циррозе печени представляет собой совокупность симптомов проявляющихся при осложненном течении патологического процесса в железе.
Развитие портальной гипертензии при циррозе является результатом формирования на поверхности органа узлов состоящих из рубцовой ткани, в результате чего нарушается работа не только паренхиматозной ткани печени, но и воротной вены. Такое нарушение в работе сосудистой системы проявляется повышением давления в этом крупном венозном сосуде кровеносной системы организма.
В развитии цирроза с портальной гипертензией выделяются 4 стадии, которые отличаются тяжестью, выражающейся в степени нарушения нормального кровообращения не только в тканях печени, но и в других органах системы пищеварения.
Именно по этой причине лечение портальной гипертензии при циррозе печени и заболеваний, способствующих развитию патологического состояния должно осуществляться как можно раньше.
Формы и причины возникновения патологии
В зависимости от места локализации патологического процесса выделяют несколько форм нарушения – предпеченочную, внутрипеченочную, постпеченочную и смешанную.
Предпеченочная характеризуется повышением давления на участке венозного сосуда до проникновения его в ткани органа. Внутрипеченочная форма недуга делится на пресинусоидальную, синусоидальную, постсинусоидальную разновидности. Эта форма заболевания возникает на участках венозного сосуда, расположенных в тканях железы.
Постпеченочная форма патологического процесса формируется на участках сосудистой системы, доставляющих кровь в просвет нижней полой вены или непосредственно в этом сосуде.
Смешанная форма характеризуется повышением кровяного давления одновременно в нескольких участках портальной вены.
Развитие цирроза печени с портальной гипертензией в предпеченочной форме может быть спровоцировано следующими недугами и состояниями:
- тромбозом портальной или селезеночной вены;
- стенозом или развитием врожденной атрезии портальной вены;
- компрессией портального венозного сосуда формирующимися новообразованиями;
- прямым слиянием артериальных сосудов и портальной вены уносящей кровь, что приводит к усилению кровяного давления в ней.
Причинами появления внутрипеченочной ПГ могут являться следующие недуги:
- Первичный билиарный цирроз.
- Туберкулез.
- Шистомотоз.
- Саркоидоз.
- ПГ, развивающаяся по неустановленным причинам.
- Развитие нодулярной гиперплазии регенеративного типа, возникающей в результате венопатии.
- Развитие поликистозной патологии.
- Метастазы, способствующие разрушению печеночной паренхимы.
- Развитие миелопролиферативных патологий.
- Появление и прогрессирование острого фульминантного гепатита.
- Гепатит, спровоцированный употреблением алкоголя.
- Прогрессирование венооклюзионной болезни.
- Появление нецирротического портального фиброза печеночной ткани.
Постпеченочная разновидность патологического процесса возникает и развивается в результате появления следующих патологий и нарушений:
- синдром Бадда-Киари;
- правожелудочковая сердечная недостаточность;
- возникновение закупорки нижней полой вены;
- усиление кровотока в портальной вене;
- усиление интенсивности кровотока в сосудистой системе селезенки;
- появление артериально-портальной венозной фистулы, в результате чего кровь из артерии транспортируется напрямую в воротную вену.
Причины формирования смешанной разновидности ПГ следующие:
- Прогрессирование билиарного цирроза печени.
- Развитие хронического активного гепатита.
- Цирроз печени, который сопровождается процессом тромбоза различных ветвей портального венозного сосуда кровеносной системы организма.
Появление и прогрессирование патологического процесса в любой его разновидности сопровождается целым комплексом характерных симптомов и признаков.
Характерная симптоматика и стадии прогрессирования портальной гипертензии
Все симптомы, сопровождающие развитие синдрома являются неспецифическими, поэтому диагноз устанавливается только после проведения детального обследования организма.
Наиболее часто ПГ может выражаться в появлении у больного целого комплекса симптомов.
Наиболее характерными симптомами, сопровождающими развитие патологии, являются следующие:
- увеличение объема селезенки;
- варикозное расширение сосудов пищеварительного тракта и околопупочной области, а также области ануса;
- накопление жидкости в брюшной полости – развитие асцита;
- диспепсические расстройства, которые могут проявляться ухудшением аппетита, вздутием живота, позывами к рвоте и появлением чувства тошноты, болевыми ощущениями в области пупка, появление урчащих звуков и чувства переливания в животе.
В процессе развития патологического нарушения выделяются несколько степеней.
В зависимости от стадии развития патологии у больного регистрируется появление тех или иных признаков и симптомов:
- Первая фаза носит название доклинической. Для стадии характерно появление тех симптомов, которые сопровождают заболевания и состояния, вызывающие гипертензию в венозном сосуде. Основными проявления являются появление тяжести в области правого подреберья, умеренного метеоризма и хронической усталости.
- Клиническая стадия является второй в прогрессировании недуга и проявляется симптомами патогенеза, сопровождающими включение естественных компенсаторных механизмов, направленных на устранение патологического отклонения. На этой стадии наблюдается появление ощущения тяжести и болевых ощущений в области расположения печени и верхней части брюшной полости. Больной в этот период может ощущать насыщение даже при приеме совсем небольших порций пищи. Проведение пальпации позволяет выявить увеличение размера печени и селезенки.
- Развитие портальной гипертензии при циррозе печени 3 степени характеризуется тем, что естественные компенсаторные механизмы не способны купировать возникающие нарушения, которые связаны с повышением кровяного давления в портальной вене. Развивается декомпенсированная форма патологии. Для этой стадии патологического процесса характерно накопление жидкости в брюшной полости, но возникновения кровотечений из патологически расширенных венозных сосудов еще не наблюдается.
- Последняя степень развития гипертензии сопровождается появлением выраженного асцита и кровотечениями из расширенных венозных сосудов. На этой стадии заболевания оно очень тяжело поддается воздействию медикаментозной терапии.
В процессе прогрессирования у больного регистрируются признаки появления и прогрессирования гепатоспленомегалии, что может провоцировать преждевременное разрушение эритроцитов и возникновение у больного анемии и кровотечений спровоцированных снижением количества тромбоцитов.
Проведение диагностических мероприятий
Критериями, служащими основанием для предположения наличия у больного портальной гипертензии при циррозе печени, являются изменения в биохимическом составе крови, изменениях в системе свертывания крови, выявление одновременного увеличения селезенки и печени – развитие гепатоспленомегалии.
Для постановки достоверного диагноза применяется целый комплекс исследований. В процессе проведения диагностики требуется использование как лабораторных, так и инструментальных методов проведения обследования.
Лабораторными методами являются:
- общий анализ крови и мочи;
- исследование системы свертывания крови;
- биохимический анализ крови;
- определение маркеров гепатитов;
- определение суточного диуреза.
Инструментальные методы, применяемые при обследовании, являются следующие:
- УЗИ органов брюшной полости.
- КТ.
- МРТ.
- Рентгеноконтрастные исследования.
- Эластография.
- Эхо-КГ.
- Биопсия печени.
Врач делает выбор необходимых методов диагностики и выдает направление на обследование в зависимости от выявленных симптомов патологии.
По результатам проведенного обследования определяется курс и схема проведения терапевтических мероприятий.
Методы осуществления терапии
Целью проведения терапии патологии является устранение причин спровоцировавших появление нарушения. Лечение синдрома осуществляется после проведения госпитализации больного. Для получения максимально положительного результата лечения больному в первую очередь следует отказаться от вредных привычек, это в первую очередь касается мужчин и женщин алкоголиков и наркоманов.
Помимо этого рекомендации лечащего врача могут включать применение диетотерапии и средств народного лечения в качестве вспомогательной терапии при проведении лечебных мероприятий.
Помимо этого может в случае необходимости применяться хирургическое вмешательство.
Консервативное лечение заболевания
В качестве консервативного метода лечения патологического состояния могут применяться препараты, входящие в разные фармакологические группы – гормоны гипофиза, бета-аденоблокаторы, мочегонные средства, антибиотики, синтетические аналоги лактулозы.
Гормональные препараты способствуют сужению артериол, что снижает давление в портальной вене. Бета-блокаторы снижают интенсивность и силу сокращений сердца, что способствует снижению давления в кровеносной системе.
Мочегонные средства обеспечивают вывод излишков жидкости из организма и препятствуют появлению отечности. Антибиотики применяются при выявлении бактериальной инфекции. Назначение синтетических аналогов лактулозы позволяет провести выведение токсических соединений из кишечника, эти соединения скапливаются в результате появления сбоев в функционировании печени
Применение диетотерапии при проведении лечебных мероприятий
Обязательным пунктом проведения терапии патологии является соблюдение строгой диеты. Всем больным с признаками патологии рекомендуется полностью исключить из рациона поваренную соль или уменьшить ее количество до 3 г в сутки.
Помимо этого следует в рацион включить достаточное количество белков. Введение этого компонента в достаточном количестве позволяет избежать развития такого осложнения как печеночная энцефалопатия.
Применение хирургического лечения
Проведение оперативного вмешательства при наличии патологии рекомендовано в том случае, когда варикозное расширение угрожает жизни больного или в ситуации, когда прогрессирование спленомегалии приводит к разрушению эритроцитов и развитию асцита.
В качестве методов хирургического лечения применяется спленоренальное шунтирование, портосистемное шунтирование, деваскуляризация дистального отдела пищевода и кардиальной части желудка и пересадка донорской печени.
Помимо этого может применяться ушивание варикозно расширенных сосудов, склеротерапия лигирование венозных сосудов и баллонная тампонада.
При выявлении кровотечений, после их купирования может проводиться вливание эритроцитарной массы, плазмы и кровоостанавливающих средств.
Прогноз развития патологии зависит от большого количества факторов. При развитии внепеченочной формы недуга прогноз является доброкачественным. Наиболее опасной формой патологии является внутрипеченочная разновидность патологии, очень часто развитие этой формы приводит к летальному исходу, который провоцируется появлением обширных кровотечений из сосудов органов пищеварения.