Жидкость в перикарде причины
Причины и лечение экссудативного перикардита: что делать с жидкостью в сердце
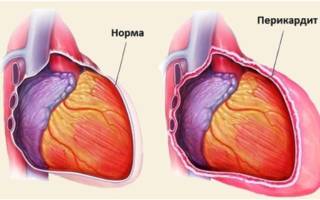
Экссудативный, или выпотный, перикардит – это заболевание, при котором в полость между двумя листками внешней воспаленной оболочки сердца выделяется чрезмерное количество жидкости. В норме ее объем не должен превышать 20 – 30 мл, но при данной патологии он увеличивается в десятки раз. Быстрое наполнение полости приводит к сдавлению миокарда (тампонаде) и требует неотложной помощи. Медленное скопление заканчивается застойными явлениями и недостаточностью кровообращения.
Причины экссудативного перикардита
Небольшое количество смазочного вещества между висцеральным и париетальным листком наружной оболочки сердца выполняет защитную роль и осуществляет скольжение во время сокращения органа. Перикардиальный выпот развивается при воспалении и увеличении проницаемости сосудов. В этом состоянии серозные листки не всасывают избыток жидкости, в дополнение к этому происходит пропотевание ее из крови, и уровень секрета нарастает.
Экссудативный перикардит чаще всего возникает как вторичный процесс, в виде осложнения основной патологии. Причинами его развития могут выступать:
- тяжелые инфекции;
- аутоиммунные нарушения;
- аллергические реакции;
- травмы (удары, проникающие ранения);
- радиоактивное облучение;
- болезни крови;
- опухоли;
- инфаркт миокарда;
- нарушения обмена;
- хирургическое вмешательство на сердце (одновременно может возникать экссудативный плеврит после операции);
- почечная недостаточность.
Если жидкость в серозных оболочках появляется по неизвестной причине, то заболевание считают идиопатическим.
Признаки наличия жидкости в перикарде
Когда выпот начинает скапливаться, то происходит сдавливание сердечной мышцы и верхних отделов дыхательных путей. Распространенные симптомы экссудативного перикардита:
- боль в грудной клетке;
- неудержимая икота;
- страх смерти;
- упорный кашель;
- осиплость голоса;
- нехватка воздуха;
- приступы удушья в горизонтальном положении;
- периодические обмороки.
Характер боли
Дискомфорт в груди может походить на стенокардию, инфаркт и воспаление органов дыхания.
Боли имеют такие особенности:
- усиливаются при глотании, перемещении тела, на вдохе, лежа;
- облегчаются в положении сидя при наклоне вперед;
- чаще всего начинаются внезапно, но могут иметь нарастающий характер;
- имеют продолжительность от нескольких часов до суток и более;
- варьируются по интенсивности (симптом зависит не только от запущенности патологии, но и от болевого порога пациента, а также состояния его нервной системы);
- могут быть тупыми, острыми, давящими и жгучими;
- локализуются в области проекции перикарда или иррадиируют в левое плечо, руку, шею.
Как выглядит пациент с экссудативным перикардитом
У пациентов наблюдаются следующие признаки экссудативного перикардита:
- бледность кожного покрова, акроцианоз;
- отечность верхней части туловища и набухание шейных вен, которые не спадаются на вдохе;
- сердечный толчок при пальпации резко ослаблен или не определяется;
- учащение сердцебиения и аритмия;
- ослабление пульса на вдохе;
- ослабление тонов сердца при аускультации;
- увеличение печени;
- быстрое нарастание жидкости в полости брюшины (асцит);
Как диагностировать болезнь
Для подтверждения диагноза выполняются следующие методы исследования:
- Самым информативным и доступным способом в данном случае считается проведение УЗИ сердца. На ЭхоКГ обнаруживаются скопление избыточного объема жидкости, атония межреберных мышц в области поражения и отечность тканей. Также могут быть заметными спайки и утолщения серозной оболочки.
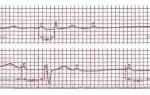
- На кардиограмме наблюдается значительное снижение вольтажа, иногда можно встретить нарушение работы проводящей системы.
- Компьютерная томография помогает уточнить степень запущенности заболевания, состояние легких и органов средостения.
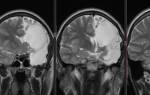
- На МРТ сердца можно увидеть самые ранние признаки перикардита, точечные участки поражения, спаечный процесс и выпот даже при его незначительном количестве.
- Жидкость в сердечной сумке эвакуируется путем проведения пункции. Процедура позволяет уточнить состав выпота – он бывает серозным, геморрагическим, гнойным, холестериновым.
Особенности экссудативного перикардита у детей
В детском возрасте заболевание встречается крайне редко, но протекает очень тяжело. Жидкость в сердце у ребенка образуется в результате воздействия инфекции. Виной этому обычно становятся вирусы Эпштейна-Барра или гриппа. У взрослого человека причин гораздо больше, но многие из них выявляются только после пункции сердечной сумки.
Экссудативный плеврит у ребенка сопровождается высокой температурой, болями в сердце и повышением артериального давления. Протокол оказания помощи не зависит от возрастной категории человека, лечение осуществляется путем назначения медикаментов, пункции с откачиванием содержимого или проведения операции.
Алгоритмы лечения
В острой стадии заболевания требуется стационарное лечение и постельный режим. Терапия заключается в использовании следующих групп препаратов:
- Если причиной экссудативного перикардита является бактериальная инфекция, то пациенту рекомендуется применение антибиотиков широкого спектра действия. К ним относятся полусинтетические пенициллины, аминогликозиды, цефалоспорины. При наличии гнойного выпота применяется введение препаратов прямо в полость после откачки экссудата и промывания антисептиками.
- При аутоиммунном поражении и заболеваниях соединительной ткани используются глюкокортикоиды (Преднизолон, Гидрокортизон). Эти же лекарства применяются для устранения сильного воспаления при любом виде перикардита.
- Купирование боли в остром периоде осуществляется за счет НПВС и анальгетиков. С этой целью принимают Диклофенак, Мелоксикам, Аспирин. Длительность приема составляет от 2 – 3 дней до нескольких недель.
- Выраженный застой в большом круге кровообращения и значительный объем выпота требуют применения диуретиков. Для выведения избытка жидкости назначают Фуросемид в сочетании со Спиронолактоном.
Хирургические методы
Оперативное лечение экссудативного перикардита включает перикардиоцентез и перикардиоэктомию:
- При перикардиоцентезе игла вводится в грудь со стороны мечевидного отростка и после определения места наибольшего накопления жидкости заменяется катетером, через который она вытекает. Это позволяет удалить большую часть выпота, взять его для исследования и облегчить состояние человека.Манипуляция может проводится под контролем рентгена, ЭКГ или УЗИ сердца. Дренирование продолжается от нескольких часов до суток.
- Перикардиоэктомия заключается в удалении части наружной оболочки сердца. Это позволяет восстановить гемодинамику у большинства пациентов при сильном сдавлении органа. В тяжелых и запущенных случаях даже такой подход не в состоянии устранить проблему, летальность после операции составляет от 6 до 12 %.
Реабилитация
При правильном лечении выпотного перикардита и отсутствии осложнений через три месяца наступает выздоровление. Постепенно человек сможет вернуться к привычной жизни. Более длительная реабилитация необходима в случае рецидивирующей формы заболевания, когда время от времени выпот в полости перикарда накапливается снова.
Восстановление после операции требует более длительного срока: на протяжении 5 дней пациента держат в стационаре. Если жизни человека ничего не угрожает, он выписывается под наблюдение кардиолога по месту жительства. Обычно самочувствие улучшается спустя 3 – 4 месяца, а полное восстановление функционирования сосудов и сердца происходит через полгода.
Для ускорения процесса реабилитации рекомендуется:
- регулярно посещать врача и выполнять все его указания;
- следить за питанием: оно должно быть полноценным и полезным;
- постепенно увеличивать физическую активность, но при этом не перегружаться;
- полностью исключить курение и прием алкоголя;
- следить за своим здоровьем и сразу обращаться за помощью при возникновении проблем;
- проводить санацию очагов воспаления.
Осложнения
При экссудативном перикардите возможно развитие ряда осложнений. Наиболее часто наблюдаются:
- сердечная недостаточность;
- нарушения ритма (тахикардия, мерцательная аритмия);
- образование спаек;
- переход болезни в хроническую форму;
- тампонада (возникает в 40 % случаев).
Прогноз: как экссудативный перикардит влияет на длительность жизни
Своевременное лечение при отсутствии осложнений позволяет говорить о благоприятном прогнозе. Полноценная терапия или операция помогают восстановить работу сердца, и человек будет считаться практически здоровым. Длительность жизни значительно сокращается при появлении множественных спаек даже после хирургического вмешательства.
Для подготовки материала использовались следующие источники информации.
Должна ли быть жидкость в перикарде
В статье рассказано о состоянии, при котором образуется жидкость в околосердечной сумке. Описаны причины, приводящие к этому, методы диагностики и лечения.
Можно ли считать жидкость в перикарде патологическим состоянием? Небольшое ее количество не только может, но и должно быть в околосердечной сумке. Другое дело, если этой жидкости скапливается много, в ней появляется примесь крови и гноя. Это уже свидетельствует о том или ином заболевании. Рассмотрим, в каком случае гидроперикард (или экссудативный перикардит) может возникнуть.
Суть патологии
Сердце находится в постоянном движении, и если бы не перикард (сердечная сумка), оно могло бы сместиться, что привело бы к нарушению его функции. Перикард образован двумя листками — наружным и внутренним. Они могут незначительно смещаться относительно друг друга.
Чтобы предотвратить трение, между листками перикарда всегда имеется незначительное количество жидкости, что является нормой. Содержание жидкости в перикардиальной сумке не должен превышать 50 мл. Увеличение экссудата выше этой цифры считается патологией. Состояние, при котором показатель доходит до 1 литра, считается жизнеугрожающим.
Существует много разных причин, по которым скапливается излишняя жидкость в околосердечной сумке:
- врожденная патология левого желудочка;
- нарушение метаболизма;
- различные патологии мочевыделительной системы;
- онкологические опухоли близлежащих органов;
- инфаркт миокарда;
- анемии;
- общее истощение организма;
- проникающие ранения и травмы;
- прием некоторых лекарств;
- лучевая терапия;
- аллергии;
- воспалительный процесс в перикарде;
- послеоперационные осложнения.
Провоцирующими факторами возникновения гидроперикарда считают беременность и пожилой возраст.
Около 45% состояний, сопровождающихся скоплением жидкости в околосердечной сумке, вызвано вирусной инфекцией. На бактериальные перикардиты приходится около 15%. Оставшиеся 40% распределены между прочими причинами.
Как развивается
Перикардиальная жидкость вырабатывается слизистой оболочкой самой околосердечной сумки. В норме ее количество постоянно, и регулируется процессом обратного всасывания.
Накопление жидкости происходит при:
- избыточной ее выработке;
- нарушении обратного всасывания.
Чаще всего это происходит вследствие воспалительного процесса.
Проявления
При скоплении в сердечной сумке умеренного количества транссудата появляются следующие симптомы:
- одышка, преимущественно после физической нагрузки;
- поверхностное дыхание;
- боли в груди при движениях;
- частый пульс;
- утомляемость, снижение работоспособности;
- выделение холодного пота.
Более выраженные симптомы появляются на поздней стадии заболевания, когда объем жидкости в перикарде превышает 500 мл:
- появление одышки в состоянии покоя;
- икота;
- сильные боли в области сердца;
- учащение сердцебиения;
- отечность конечностей;
- цианоз кожи и слизистых;
- слабость;
- психомоторное возбуждение;
- гипотония;
- приступы потери сознания.
При скоплении жидкости в объеме от 800-1000 мл, возможна тампонада сердца — состояние, при котором развивается сердечная недостаточность. Если не оказать человеку своевременную медицинскую помощь, состояние тампонады приводит к летальному исходу и смерти.
Диагностика
Врач-кардиолог диагностирует перикард на основании анамнеза и данных инструментальных и лабораторных исследований:
- Эхо-КГ. Наиболее информативный метод диагностики данной патологии. С его помощью можно максимально точно определить стадию заболевания по размеру расхождения между наружным и внутренним листками перикарда (начальная — 6-10 мм, умеренная — 10-20 мм, выраженная — более 20 мм). Также можно определить объем экссудата (незначительный — до 100 мл, умеренный — до 500 мл, большой — более 500 мл).
- Рентгенография. Оценивает состояние сердца. При выпоте, превышающем 100 мл, изменяются контуры органа, который выглядит, как треугольник. Границы сердечной тени расширены, левый контур выпрямлен.
- ЭКГ. Жидкость в сердечной сумке влияет на проведение сигнала, поэтому отмечается снижение электромагнитного импульса.
- Лабораторные исследования. Проводятся общие анализы крови и мочи, биохимический анализ крови. Показатели помогут выявить первопричину болезни.
Дифференциальная диагностика проводится с экссудативным плевритом, миокардитом, тампонадой сердца.
Тактика лечения зависит от причины патологического состояния и количества перикардиального выпота. Лечение проводят амбулаторно или в условиях стационара. Применяются консервативные и хирургические методы.
Большое значение имеет медикаментозная терапия:
- Для устранения воспалительного процесса назначают препараты из группы НПВС — Ибупрофен, Нимика, Ортофен. Принимают внутрь не менее 2-х недель.
- Для профилактики тромбообразования обязательно назначается ацетилсалициловая кислота — Карди-Аск, Аспирин Кардио.
- Выраженный воспалительный процесс требует назначения кортикостероидных препаратов — Преднизолон. Он же показан при аутоимунной природе заболевания.
- Для скорейшего выведения жидкости назначают препараты с мочегонным действием — Фуросемид, Верошпирон. Совместно с диуретиками требуется назначение препаратов калия — это профилактика развития аритмии.
- При установленной инфекционной природе состояния показано назначение соответствующих противовирусных и антибактериальных препаратов.
Пациентам рекомендуется соблюдать постельный режим, легкую диету. Ограничиваются физические нагрузки.
При продолжающемся накоплении выпота требуется проводить пункцию перикарда, удалять транссудат. Полость околосердечной сумки промывают растворами антисептиков. Чаще всего необходимо провести 3-5 пункций.
Жидкость в перикарде или водянка сердца — си мптом, указывающий на развитие серьезных патологий. В некоторых случаях может никак себя не проявлять. Быстрое прогрессирование гидроперикарда при отсутствии лечения приводит к тампонаде сердца и летальному исходу.
Специфической профилактики патологии не существует. Для предупреждения скопления большого количества выпота в перикарде, необходимо проводить терапию основного заболевания.
Вопросы к врачу
На Эхо-КГ выявлена сепарация перикардиальных листов 20 мм. Нужна ли в этом случае пункция, или можно лечиться консервативно?
Ольга Р. 62 года, г. Бийск.
Здравствуйте, Ольга. Все зависит от тяжести вашего состояния. Если вы хорошо себя чувствуете и выявлена причина патологии, то устраняют причину и проводят лечение мочегонными препаратами. При состоянии средней тяжести показана пункция — перикардиоцентез.
Жидкость в перикарде в норме: особенности, расшифровка и рекомендации
Сердце — это главный орган человеческого организма, так называемый мотор. Его правильная работа очень важна. Каждый человек старается избежать сердечных заболеваний. Работа этого органа зависит от многих факторов. Случаются ситуации, когда причиной дискомфорта и болей является жидкость в перикарде.
Провоцирующие факторы
Причиной воспалительных процессов в перикарде может стать воспаление. Такая причина возникает не очень часто. Ее доля на заболевание составляет всего 15 %. Намного чаще причиной скопления жидкости в перикарде становятся различные вирусы (45 %). Возможно скопление жидкости и по причине грибковой или паразитной инфекции.
Перикардит
Это тяжелое и опасное заболевание сердца, которое может приобрести хроническую форму и спровоцировать сердечную недостаточность.
Перикард — это внешняя оболочка сердца, которая удерживает его в определенном положении и предотвращает его увеличение в ситуации перегрузки. Перикард состоит из двух оболочек. Между ними находится жидкость. Она выполняет функцию смазки, не дает оболочкам тереться друг об друга при интенсивной нагрузке на сердце.
Норма жидкости в полости перикарда составляет 20 мл. Если же объем жидкости превышает данную цифру, то можно говорить о развитии некоторых патологий, которые стоит рассмотреть подробнее.
Причины возникновения перикардита медицине известны в недостаточной мере. Известно лишь, что увеличение объема жидкости могут спровоцировать такие заболевания, как скарлатина, грипп, ревматизм, волчанка, различного рода инфекции. Протекать патология может на фоне плеврита, авитаминоза, кори.
Как и любое другое заболевание, перикардит стоит различать:
- По клиническому проявлению: на фибринозный перикардит (сухой) и экссудативный (выпотной).
- По характеру протекания: на острый и хронический.
Перикардит может сопровождаться воспалительным процессом, вследствие чего происходит отложение извести в сердечной сорочке. В данной ситуации объем жидкости может достигнуть одного литра, что вызовет фатальные осложнения в организме.
Определить, в норме жидкость в перикарде или нет, может только специалист.
Разновидности заболевания
Норма количества жидкости в перикарде у взрослых составляет менее двадцати миллилитров, но зачастую этот объем увеличивается. Причиной этому могут послужить следующие патологии:
- аутоиммунные заболевания;
- травмы, в частности ранения в грудь;
- паразиты, грибки, бактерии и разнообразные вирусы;
- сахарный диабет, болезнь Аддисона, микседема;
- опухоли или метастазы перикарда;
- идиопатический перикардит, причины возникновения которого неизвестны науке по сей день;
- заболевания легких, трансмиссивный инфаркт миокарда, аневризма аорты.
Стоит обратить внимание, что количество жидкости в сердце может сильно увеличиться (экссудативный перикардит), увеличиться незначительно с повышением в ней белка (фибриозный перикардит), уменьшиться (сухой перикардит).
Общие симптомы
Для каждой разновидности перикардита свойственны определенные симптомы, они различны. Но существуют первичные признаки перикардита, которые свойственны всем видам заболевания:
- Головная боль.
- Общая слабость.
- Слабость и боль в мышцах.
- Одышка.
- Сухой кашель.
- Нарушение ритма сердцебиения.
- Лихорадка.
- Шумы трения в области перикарда.
Часто пациент не обращается за помощью к специалисту, так как путает данные симптомы с другими менее серьезными заболеваниями. После приема жаропонижающих и болеутоляющих средств, которые не приносят желаемого результата, больной идет к врачу. К сожалению, у многих людей в этот момент патология принимает хроническую форму, лечение которой — достаточно долгий и трудоемкий процесс.
Существует множество причин возникновения данного заболевания:
- микроорганизмы, которые паразитируют на соединительной ткани (туберкулезные палочки, возбудители клещевого боррелиоза, хламидии, трепонемы сифилиса, бактерии-возбудители бруцеллеза);
- сывороточная болезнь;
- бактериальные инфекции (стрептококки, пневмококки, стафилококки);
- микоплазмы, вирусы гриппа, аденовирусы, гельминты и др.;
- волчанка, склеродермия, ревматоидный артрит.
В настоящее время медицина достаточно развита и успешно лечит сердечные патологии. Ранее, когда у врачей не было необходимого оборудование, наличие нормы жидкости в перикарде сердца определяли с помощью прослушивания. Большое количество жидкости можно услышать, оно сопровождается шумом и гулом, который можно услышать на расстоянии.
Помимо вышеперечисленных причин возникновения перикардита, к нарушению нормы жидкости в перикарде у взрослых может привести инфаркт миокарда, пневмония, плеврит.
Чем опасен
Одним из самых серьезных осложнений перикардита может стать тампонада сердца. Это опаснейшее заболевание, при котором происходит сжатие органа. Больной ощущает одышку при ходьбе. После скопления большого количества жидкости и сильного сжатия сердца, одышка появляется даже в состоянии покоя. Происходит снижение сердечного выброса, так как миокарду левого желудочка не хватает крови.
При обнаружении данного заболевания врач обязан госпитализировать больного. Лечение заключается непосредственно в откачивании накопившейся жидкости.
Сухой и экссудативный
При развитии сухого перикардита у больного наблюдается тупая боль в области сердца, которая со временем лишь усиливается. Применение нитроглицерина бесполезно. На это стоит обратить внимание. Болевой симптом усиливается при принятии горизонтального положения и уменьшается при наклоне вперед. Кашель и вдох только усиливают болевые ощущения.
Специалист может наблюдать следующую картину: больной сидит, наклонившись вперед, его знобит, наблюдается повышенная температура тела. При прослушивании сердца наблюдается скрип, похожий на скрежет снега. Больному необходимо затаить дыхание для того, чтобы доктор убедился в правильности поставленного диагноза. Дело в том, что такой скрип можно перепутать с трением плевры. Но скрип при сухом перикардите постоянный, не прекращается при задержке дыхания.
При экссудативном перикардите симптомы могут быть не сильно выявленными. Накопление экссудата провоцирует расхождение листков перикарда, что способствует снижению болевого симптома. Иногда боль может исчезнуть вовсе, но ненадолго. Спустя некоторое время в области сердца появляется тяжесть, у больного наблюдается одышка. Одышка наблюдается сначала при физической активности, а потом и в состоянии покоя. Раздувшийся от жидкости перикард начинает сдавливать близлежащие к сердцу органы, сопровождается икотой, сильным лающим кашлем, слабостью в голосе.
Перикардит у детей
Сколько жидкости в норме в перикарде у детей? Многие родители задаются данным вопросом. У детей количество жидкости в перикарде в норме, если она не превышает двадцати миллилитров.
Заболевание у детей сопровождается следующими симптомами:
- болевой симптом более развит во области живота, ребенок не чувствует болей в сердце;
- нарушение сна, при этом ребенок ложится на живот, так как не может спать на спине;
- тошнота, рвота, срыгивания.
Причины детского перикардита
Причинами детского перикардита могут стать следующие заболевания:
- нарушение работы щитовидной железы;
- нехватка витаминов;
- наследственность;
- различные болезни крови;
- опухоли сердца, перикарда;
- гормональный сбой;
- применение некоторых медикаментозных препаратов.
У новорожденных заболевание могут спровоцировать стрептококки, стафилококки, ангина и др. В редких случаях перикардит может вызвать такое заболевание, как нефрит. Стоит помнить, что выявить перикардит у детей намного труднее, чем у взрослых. Специалисты используют кардиовизор для установления более точного диагноза.
Лечение перикардита у детей проводят при помощи антибиотиков и противовоспалительных медикаментозных средств. При назначении терапии обязательно учитывается возраст пациента. Продолжительность лечебного курса зависит от тяжести патологии у ребенка.
Диагностика заболевания
Как уже сказано выше, норма жидкости в перикарде в мл не должна превышать двадцати единиц. В противном случае речь идет о явной патологии.
Ранее диагностика перикардита проводилась только при помощи выслушивания. В настоящее время медицина имеет возможность диагностировать заболевание при помощи следующих методов исследования:
- ультразвуковое исследование дает возможность поставить точный диагноз при выпотном перикардите, так как на аппарате хорошо видно расщепление листков перикарда и скопление жидкости;
- экссудативный перикардит можно определить с помощью взятия пункции и последующего исследования;
- рентгеновский снимок может показать увеличение сердечной тени;
- выпотный перикардит можно определить при помощи процедуры ЭКГ.
Лечение патологии у взрослых
Лечение любого вида перикардита сопровождается обязательной госпитализацией. Во избежание наступления тампонады больному необходим постоянны присмотр медицинских работников. Терапия назначается в соответствии с видом и тяжестью заболевания. Больного выписывают только тогда, когда ЛДГ и выпотная жидкость перикарда в норме.
Операционные вмешательства применяются достаточно редко, только в крайних случаях, когда жизни пациента угрожает опасность. В основном проводится консервативное лечение жидкости в перикарде сердца, причины появления которой необходимо выявить заранее.
Наиболее популярными препаратами считаются:
- противовоспалительные нестероидные препараты совместно с гастропротекторами (например, «Ибупрофен», «Индометацин»);
- препараты от аритмии;
- антибиотики, подавляющие возбудителя инфекции;
- антикоагуляторы непрямого действия, которые позволяют избежать образование тромбов;
- глюкокортикостероиды.
Оперативное вмешательство заключается во вскрытии перикардиальной полости и откачивании жидкости. Успешно применяется лазерное оперативное вмешательство, которое уже долгое время показывает положительные результаты. После такого вида вмешательства количество жидкости в перикарде понижается до нормы.
Если же достижение нужного эффекта вышеописанными способами невозможно по каким-либо причинам, применяется кардиальное вмешательство, при котором удаляется сердечная оболочка.
Профилактика и реабилитация
Профилактика перикардита заключается, в основном, в предотвращении заболеваний, которые могут спровоцировать увеличение количества жидкости в перикарде.
В случае, когда перикардит уже проявил себя, больному ограничивают физические нагрузки. После прохождения курса лечения, необходим курс реабилитации, который желательно проходить в санаториях под присмотром специалистов. Если же такой возможности у больного нет, стоит обратить внимание на специальные тренировки, подбор подходящего места работы, не связанного с тяжелым физическим трудом.
Больным, перенесшим перикардит, могут оформить группу инвалидности. Она определяется врачами в соответствии с тяжестью заболевания человека.
Несколько слов в заключение
Так какова норма жидкости в перикарде? Перикард соединяется с диафрагмой, сосудами, внутренней частью грудины, удерживая при этом сердце в стабильном положении. Стенки перикарда разделены небольшим количеством жидкости, которая служит смазкой. Эта смазка защищает стенки перикарда от трения друг о друга. Норма жидкости в полости перикарда (в мм) не более двадцати. Этот критерий свойственен не только взрослым, но и детям.
При появлении неприятных ощущений в области сердца, тяжести в грудной клетке, стоит задуматься о возможности возникновения перикардита.
Исходя из всего вышесказанного, можно сделать вывод, что перикардит является тяжелым и серьезным заболеванием. Им болеют не только взрослые, но и дети, в том числе и новорожденные. Существуют различные причины и лечение перикарда. Жидкость в сердце может прибавиться или уменьшиться. Лечение зависит от вида и причины возникновения патологии. Специалисты стараются использовать консервативные методы терапии, оперативное вмешательство применяется только в крайних случаях, когда жизни больного грозит опасность. Симптомы перикардита могут быть разнообразны. Для каждого вида они свои. Все же стоит обратить внимание на первичные признаки: головные боли, тошнота и рвота, боли и тяжесть в груди и области сердца, шумы и скрежет в грудине. Все это может стать неотложной причиной для посещения кардиолога или терапевта. Только специалист сможет установить точный диагноз, выявить причину заболевания и назначить правильное лечение. Следует помнить, что переход перикардита в хроническую форму может стоить больному жизни. Возможно и приобретение инвалидности. Поэтому нельзя медлить при подобных симптомах и заниматься самолечением.
Жидкость в перикарде (гидроперикард): почему возникает и как лечить
Сердце каждого из нас расположено в особом плотном замкнутом мешочке – перикарде, или околосердечной сумке. Он состоит из двух листков, между которыми находится щелевидная полость (она так и называется – полость перикарда). Клетки одного из листков вырабатывают серозную жидкость, небольшое количество которой – до 25-50 мл – всегда имеется в полости перикарда.
Перикард выполняет защитную функцию – отгораживает сердце от близлежащих органов, не позволяет ему смещаться или перерастягиваться при повышенной физической нагрузке на организм или резких движениях человека. Перикардиальная жидкость же предотвращает трение листков перикарда, облегчает их скольжение относительно друг друга.
При некоторых заболеваниях количество этой жидкости незначительно или резко увеличивается, что в той или иной степени нарушает работу сердца, мешает ему в полной мере сокращаться. Это состояние и обозначают термином «гидроперикард».
О том, почему он возникает, какими симптомами сопровождается, а также о принципах диагностики и тактике лечения гидроперикарда вы узнаете из нашей статьи.
Причины и механизм развития
У здорового человека невоспалительная жидкость (транссудат) вырабатывается и обратно всасывается клетками околосердечной сумки. Объем этой жидкости в полости перикарда относительно постоянен, то есть процессы выработки и всасывания ее сбалансированы. При ряде заболеваний этот баланс нарушается: транссудата либо вырабатывается много, либо обратно всасывается он значительно медленней, чем необходимо. Итог один: повышенное количество невоспалительной жидкости в полости перикарда. Насколько оно повышено, зависит от тяжести течения основного заболевания – иногда объем транссудата лишь немного превышает нормальные значения (50 мл), а порой достигает и 1000 мл.
Гидроперикард – не самостоятельное заболевание, а синдром, который сопровождает, осложняет течение ряда иных патологий, зачастую являясь признаком их декомпенсации.
К развитию гидроперикарда могут приводить такие болезни:
- врожденные пороки сердца;
- кардиомиопатии разной природы;
- перикардиты;
- любые другие заболевания сердца, которые сопровождаются синдромом хронической сердечной недостаточности;
- болезни, сопровождающиеся гипопротеинемией (снижением уровня белков в крови);
- хроническая недостаточность функции почек;
- патологии щитовидной железы, сопровождающиеся снижением ее функции – гипотиреозом;
- некоторые виды анемий;
- болезни аллергической природы;
- новообразования органов средостения и сердца (микседема);
- травмы органов грудной клетки и сердца в частности;
- истощение организма, в том числе при анорексии.
Также это состояние может стать одним из осложнений лучевой терапии, которую получает больной с целью лечения того или иного онкологического заболевания, а также возникнуть в результате приема большого количества сосудорасширяющих препаратов.
Клиническая картина
Поскольку большинство болезней, приводящих к развитию гидроперикарда, характеризуются хроническим течением, симптомы его развиваются и нарастают постепенно, по мере прогрессирования основного патологического процесса. Изначально видны лишь его симптомы, а незначительное повышение объема перикардиальной жидкости не проявляется никак. По мере увеличения количества транссудата в полости околосердечной сумки сердце постепенно сдавливается ею, ограничиваются его движения, все больше и больше затрудняются сокращения, что ощущается пациентом и становится заметно врачу.
Ведущие клинические проявления этого состояния следующие:
- одышка – сначала при нагрузке, а затем и в покое;
- дискомфорт, тяжесть в области сердца, особенно при наклоне вперед;
- ощущение сердцебиения;
- учащение пульса;
- отеки – сначала периферические (начиная с нижних конечностей), затем распространяются все выше и выше вплоть до анасарки – отека всего тела;
- снижение артериального давления;
- общая слабость, нарастающая с течением времени.
Если объем жидкости в полости перикарда значительно возрастает в короткий промежуток времени (например, вследствие травмы), человек резко чувствует себя хуже. Это критическое состояние в кардиологии называют тампонадой сердца. Оно требует оказания больному неотложной медицинской помощи, в противном случае он может погибнуть.
Симптомы тампонады сердца следующие:
- резкая гипотония (снижение артериального давления) вплоть до коллапса с потерей сознания;
- выраженная общая слабость; больной говорит, что у него темнеет в глазах;
- головокружение;
- ощущение сердцебиения, учащение пульса;
- чувство тяжести в груди;
- боль за грудиной;
- возбуждение больного, страх смерти;
- частое поверхностное дыхание, ощущение, что не хватает воздуха.
Принципы диагностики
Диагноз «гидроперикард» врач заподозрит на основании жалоб больного, данных анамнеза жизни и заболевания (характер прогрессирования симптоматики, сопутствующие болезни и так далее), результатов объективного обследования, в процессе которого он обратит внимание на такие изменения:
- внешний вид пациента (бледность кожных покровов, цианоз носогубного треугольника (синий оттенок кожи между носом и верхней губой);
- липкий холодный пот (при тампонаде сердца);
- при аускультации (выслушивании) тонов сердца они значительно приглушены, ЧСС повышена (тахикардия);
- при перкуссии (простукивании) границ сердца они расширены.
Уточнить диагноз помогут дополнительные методы исследования. Наиболее информативными являются:
-
Эхокардиография, или УЗИ сердца. В процессе диагностики будет обнаружено расхождение листков перикарда, увеличение перикардиальной полости – в норме она не шире 5 мм, а за счет скопления в ней жидкости увеличивается от 6 до 20 мм и более.
Также УЗИ позволяет количественно оценить объем транссудата. Путем ультразвукового исследования можно диагностировать гидроперикард и у плода, что станет сигналом врачу о возможном врожденном пороке сердца и поводом для полного обследования беременной женщины.
Чтобы выяснить природу гидроперикарда, пациенту назначают и другие методы дополнительной диагностики:
Принципы лечения
Подход к лечению гидроперикарда строго индивидуален и зависит от многих факторов: основного заболевания, количества жидкости в перикардиальной полости, общего состояния больного и так далее.
Если объем транссудата в полости перикарда лишь немного превышает нормальные значения, врач делает упор на терапию заболевания, которое привело к развитию этого состояния:
- при болезнях сердца назначает сердечные гликозиды, ингибиторы АПФ, кардиопротекторы и прочие препараты в зависимости от заболевания;
- при пороках сердца возможна их хирургическая коррекция;
- при гипотиреозе – L-тироксин;
- при анемии – препараты железа и так далее.
По мере улучшения, стабилизации состояния больного количество транссудата в полости перикарда также постепенно уменьшается и приходит в норму.
В случае же массивного гидроперикарда необходимо более целенаправленное воздействие на транссудат, уменьшение его объема – это облегчит состояние пациента, позволит его сердцу работать более эффективно. С этой целью могут быть назначены мочегонные препараты (предпочтительны калийсберегающие (спиронолактон) или тиазидные (гидрохлортиазид) диуретики в сочетании с препаратами калия), а в более тяжелых случаях – удаление лишней жидкости из перикарда путем пунктирования его полости – перикардиоцентез.
К какому врачу обратиться
При подозрении на гидроперикард необходимо обратиться к кардиологу, который направит больного на эхокардиографию, подтверждающую наличие жидкости вокруг сердца. В зависимости от предполагаемой причины болезни показаны консультации различных специалистов: кардиохирурга, гепатолога, нефролога, эндокринолога, гематолога, аллерголога, онколога.
Заключение
Гидроперикард – это состояние, характеризующееся скоплением избытка невоспалительной жидкости между листками перикарда. Осложняет течение целого ряда заболеваний сердца и других органов, зачастую свидетельствуя об их декомпенсации. Проявляется дискомфортом, тяжестью в области сердца, одышкой разной интенсивности, тахикардией и некоторыми другими симптомами. Основной метод диагностики – эхокардиография, которая при необходимости может быть дополнена пункцией полости перикарда – диагностической и/или лечебной. Лечение заключается в стабилизации состояния больного по поводу основного заболевания – того, которое привело к гидроперикарду. Если количество жидкости в полости перикарда повышено значительно, ее удаляют механическим путем – проводят пунктирование, а также назначают больному мочегонные препараты.
Чтобы предотвратить развитие гидроперикарда, следует следить за состоянием своего здоровья: своевременно лечить заболевания сердца, почек и других органов, выполнять все рекомендации врача, чтобы не допустить прогрессирования и декомпенсации этих болезней.
Прогноз при гидроперикарде также зависит от причинного заболевания и объема жидкости в перикардиальной полости. В некоторых случаях состояние больного стабилизируется, объем транссудата уменьшается до нормальных значений и в дальнейшем сохраняется в этих пределах. Иногда же, в частности, при тампонаде сердца, больные, увы, погибают.
Перикардит
Общее описание болезни
Это воспаление перикарда (околосердечной сумки, которая окружает орган, удерживает его на месте и помогает ему функционировать). Данный воспалительный процесс может быть последствием или симптомом других болезней (грибковых, бактериальных, инфекционных, вирусных, ревматических). Или же являться осложнением при травмах, патологиях внутренних органов. Самым основным симптомом перикардита является боль в груди, спровоцированная воспалением и, возможно, протиранием сердца. Если вы ощутили такую боль, то рекомендуем незамедлительно обратиться к медикам за консультацией.
Перикардит может иметь острую форму – внезапно возникнуть и достаточно быстро исчезнуть при правильном лечении, иди же хроническим – медленно развивающимся на протяжении длительного периода времени, и отнимающим гораздо больше времени на лечение. Оба типа нарушают нормальный ритм, функциональность сердца. Порой, хотя это случается крайне редко, приводит к летальному исходу [1] .
Причины возникновения перикардита
Существует много причин перикардита, но чаще всего он проявляется как осложнение вирусной инфекции (вирусный перикардит) – обычно после перенесенного желудочно-кишечного вируса, редко гриппа или СПИДа. Данное заболевание также может быть спровоцировано бактериальной, грибковой или паразитарной инфекцией.
Также перикардит могут вызывать некоторые аутоиммунные заболевания, такие как волчанка, ревматоидный артрит и склеродермия, при которых иммунная система атакует здоровые ткани.
Среди распространенных причин перикардита также выделены повреждение грудной клетки, например, после автомобильной аварии (травматический перикардит). Или другие проблемы со здоровьем, такие как почечная недостаточность (уремический перикардит), опухоли, генетические заболевания. В редких случаях провокатором болезни становятся медикаменты, которые подавляют иммунную систему.
Риск развития перикардита выше после сердечного приступа или после операции на сердце (синдром Дресслера), поскольку поврежденные сердечные мышцы могут раздражать перикард. Также после лучевой терапии или таких видов лечения, как катетеризация сердца или радиочастотная абляция. В этих случаях многие эксперты считают, что перикардит является результатом того, что организм по ошибке производит воспалительный ответ на перикард. После операции шунтирования симптомы перикардита могут отсутствовать до нескольких недель после проведенной процедуры.
Часто установить причину развития перикардита не получается, и в таком случае его называют «идиопатический перикардит».
Он часто становится рецидивирующим после первого эпизода, и атаки могут повторяться на протяжении многих лет [2] .
Симптомы перикардита
Самыми распространенным симптомом перикардита, как уже упоминалось выше, является боль в груди. Также она может сопровождаться такими признаками:
- эта боль, как правило, острая, тупая, бывает очень сильной;
- может усиливаться при кашле, глотании, глубоком дыхании или в положении лежа;
- может успокаиваться в сидячем положении или при наклоне вперед;
- боль может ощущаться в спине, шее, в области левого плеча.
Среди других признаков и симптомов заболевания такие:
- затруднение дыхания в лежачем положении;
- сухой кашель;
- чувство тревожности и усталости;
- в некоторых случаях перикардит вызывает у болеющего человека отек ног, лодыжек. Как правило, это признак серьезного типа заболевания – констриктивного перикардита [2] . Подробнее о нем можно узнать далее в статье.
Виды перикардита
- 1 Острый перикардит – когда симптомы присутствуют менее 3 месяцев. Если своевременно обратиться к врачу и незамедлительно начать лечение, то с острым перикардитом можно справиться достаточно быстро [3] . Острая форма в свою очередь также делится на несколько типов. Расскажем о каждом из них вкратце. Сухой перикардит (в этом случае жидкость присутствует в малом количестве, данный тип развивается как последствие увеличенного наполнения кровью серозной оболочки сердца с дальнейшим выпотеванием фибрина в перикардиальную полость). Экссудативный или же выпотный перикардит – это еще один тип сухого. В этом случае в полости между листками перикарда выделяется и накапливается жидкий или полужидкий экссудат. Выпотная жидкость может иметь разный характер. Например, быть серозно-фиброзной (смесь из жидкого и пластического вещества, появляется в небольших количествах и может рассасываться достаточно быстро), геморрагической (кровянистый экссудат) или гнойной.
- 2 Рецидивирующий перикардит – случай, когда симптомы острого перикардита с некоторой периодичностью проявляются у пациента.
- 3 Хронический перикардит – осложненная форма заболевания, когда симптомы продолжаются дольше трех месяцев. Он также моет иметь выпотную или экссудативную форму. Порой бывает адгезивным или слипчивым (когда после перехода процесса воспаления из экссудативной стадии в продуктивную, в перикарде начинает формироваться рубцовая ткань, его листки слипаются между собой или с соседними тканями – грудиной, плеврой, диафрагмой) [3] .
Осложнения при перикардите
- Констриктивный перикардит – это тяжелая форма хронического перикардита. В этом случае вокруг сердца образовывается грубая рубцовая ткань, что влечет за собой уменьшение размеров перикарда. Он сдавливает сердце, мешает ему нормально расширяться и препятствует правильному наполнению желудочков во время диастолы. В результате сердечные камеры не заполняются кровью. Это может вызывать симптомы сердечной недостаточности, включая одышку, отек ног, удержание воды в организме и нарушение нормального ритма сердца. При правильном лечении эти негативные симптомы можно устранить [2] .
- Когда избыток жидкости накапливается в пространстве между листками перикарда, это приводит к состоянию, известному как перикардиальный выпот. Интенсивное накопление жидкости в перикарде вызывает сердечную тампонаду (тяжелое сжатие сердца, которое мешает ему исправно функционировать). Тампонада сердца, возникающая в результате перикардиального выпота, может быть опасна для жизни и является неотложной медицинской ситуацией, требующей удаления жидкости при помощи пункции перикарда [2] .
Профилактика перикардита
Как правило, человек не может предпринять каких-то мер для того, чтобы предотвратить развитие острого перикардита. Но нам под силу повлиять на заболевания, которые могут повлечь за собой столь неприятное осложнение. Важно при первых же признаках вирусного, инфекционного, грибкового, аутоиммунного заболевания обращаться к доктору для того, чтобы он успел своевременно назначить лечение. Не нужно запускать болезни, если вы обнаружили тревожные симптомы, и тем самым провоцировать появление новых и более тяжелых осложнений. Важно также регулярно проходить профилактический осмотр и следить за состоянием своего здоровья [5] .
Лечение перикардита в официальной медицине
Самой распространенной причиной развития перикардита считается вирусная инфекция. Поэтому медикаментозное лечение направлено на уменьшение воспаления и на контроль боли. Для этой цели, как правило, используются противовоспалительные препараты (нестероидные). Может назначаться короткий курс обезболивающих препаратов.
Для других видов перикардита назначается лечение, которое помогает устранить основную причину, которая спровоцировала его развитие.
При тампонаде сердца, упоминаемой выше, медиками назначается перикардиоцентез – процедура, при которой тонкая игла вводится через стенку грудной клетки в перикардиальный мешок с целью удаления лишней жидкости.
При гнойном перикардите может назначаться процедура перикардотомия (вскрытие полости перикарда). А для лечения хронического констриктивного и хронического экссудативного перикардита порой может назначаться операция под названием перикардэктомия. Она подразумевает полное хирургическое удаление перикарда [4] .
Полезные продукты при перикардите
При остром перикардите важно придерживаться правильного рациона, который поможет снизить нагрузку на сердце, улучшить кровообращение, общее состояние сердечно-сосудистой системы, а также принести в организм все необходимые питательные вещества, витамины.
Разрешается кушать:
- Мясные продукты: нежирную говядину, свинину, телятину, мясо кролика, индейку. Желательно, чтобы продукты были отварными. Позволяется также кушать их запеченными.
- Зелень, например, петрушка, шпинат, салат. Они богаты витаминами. Полезны сырые или отварные овощи. Но прием картошки, белокочанной капусты и горошка рекомендуется ограничить.
- Супы – рекомендуется кушать чаще вегетарианские вариации супов. Например, овощные или молочные, свекольник. В рацион можно также включать мясные или рыбные бульоны, но делать это лучше нечасто.
- Отвар шиповника. В нем содержится в очень большом количестве витамин С. Он не только полезен для иммунной системы, но также улучшает тонус сердечных стенок, сосудов, препятствует образованию тромбов.
- Тыква, морковь и прочие растительные продукты оранжевого цвета. Они полезны при перикардите, так как содержат витамин А. В свою очередь, он помогает улучшить состояние сердечных мышц и принимает участие в нормализации уровня холестерина в организме.
- Каши, злаки, разнообразные пудинги на основе круп, яйца, молочные продукты. В них содержится витамин B. Он предотвращает появление аритмии, сердечные приступы, и в целом очень полезен для сердца.
Средства народной медицины при перикардите
- Эффективным средством является отвар, приготовленный на основе хвои. Нужно взять 5 ложек молодых иголочек хвои (сосны, можжевельника, ели). Залить их двумя стаканами кипятка и поставить вариться на очень медленном огне. Когда жидкость дойдет до кипения, проварить еще 10 минут, потом дать настояться 8 часов в теплом месте, процедить и пить 4 раза в день по 100 мл.
- Настойка на основе березовых сережек. Для ее приготовления нужно взять тычиночные (крупные) сережки березы, наполнить ими литровую банку приблизительно на 2/3. Потом залить их водкой и настаивать 2 недели. Далее процеживать настойку не нужно. Принимать ее рекомендуется по 20 капель (менее 1 ч.л.) за полчаса до еды три раза в день. Она помогает успокоить боли в сердце, устранить одышку и придает бодрости.
- Также можно приготовить отвар на основе пустырника, цветов боярышника, топяной сушеницы (этих трав нужно взять по 3 части). Затем к ним добавить часть цветов аптечной ромашки. 1 ст.л. данной смеси залить стаканом кипятка, дать настояться 8 часов, процедить и пить по 100 мл трижды в день через час после приема пищи.
- В равных частях нужно смешать цветы боярышника, липы, календулы, семена укропа и солому из овса. Этот сбор надо измельчить в порошок, затем взять его 5 грамм и залить стаканом кипятка. Настоять в термосе на протяжении 3 часов, чтобы вода остывала медленно. Затем процедить его и принимать теплым 3-4 раза в день по 50 мл за полчаса до еды [6] .
- При ревматическом перикардите используют настойку из васильковых цветов. Для ее приготовления 1 ст.л. цветков нужно залить 100 мл 70-градусного спирта, и настаивать в баночке под крышкой 12 дней. Принимать это лекарство стоит по 20 капель три раза в день за полчаса до еды. Длительность курса лечения определяется общим состоянием больного.
- Сухой перикардит лечат при помощи настоя шиповника и меда. Чтобы приготовить целебное средство, залейте 1 ч.л. измельченных плодов двумя стаканами кипятка. Используйте для этой цели термос. Дайте настояться 10 часов, затем добавьте 1 ст.л. меда и пейте такой чай по 125 мл три раза в день.
- Лекарственная смесь на основе лимона и меда – вкусное и полезное средство при перикардите. Нужно перемолоть лимоны вместе с кожурой, но без косточек. Затем добавить стертые в порошок ядра абрикосовых косточек, добавить немного кашицы из пеларгонии и 500 мл меда. Употреблять перед каждым приемом пищи по 1 ч.л.
Опасные и вредные продукты при перикардите
Есть ряд продуктов, употребление которых при перикардите стоит строго ограничить или же вовсе исключить из рациона. К ним относится:
- Соль – на день есть строго определенная норма, которую превышать нельзя. Она составляет 5 грамм соли в сутки во всех употребленных продуктах. Чтобы отслеживать этот уровень было проще, лучше не солить блюда в процессе приготовления, а добавлять данную специю уже в готовое блюдо непосредственно перед тем, как кушать его.
- Жидкость – конечно же, вы можете пить воду, чай, соки, отвары. Но чай должен быть некрепким, кофе и какао нужно исключить вовсе. Общее количество выпитой жидкости не должно превышать 1,5 литра в сутки. Алкоголь под строгим запретом.
- Соления, копчености – употребление их в пищу может приводить к отекам, а также задержке жидкости в организме. При перикардите это крайне нежелательное явление.
- Жирные продукты, в том числе и мясо, бульоны, сало, мясные консервы, печень, колбасные изделия. Они могут повышать уровень холестерина в крови, что незамедлительно скажется на работе сердца не самым лучшим образом.
- Бобовые, капуста, любые грибы – это продукты, которые вызывают метеоризм, и от них медики также настоятельно рекомендуют отказаться.
- Шоколад, сладости, мучные изделия, а также тонизирующие отвары и чаи из трав, которые оказывают на нервную систему возбуждающий эффект.
- Важно отказаться от жареной, острой еды. Оптимальный способ термической обработки продуктов – варка, приготовление на пару или запекание.
В период перикардита важно не нагружать пищеварительную систему, кушать полезные, легкоусвояемые продукты небольшими порциями. Оптимальное количество приемов пищи за сутки – около 5-6 раз. Важно готовить пищу самостоятельно, а не покупать готовую или вовсе употреблять полуфабрикаты. Так вы сможете контролировать, во-первых, качество продуктов, которые берутся за основу. А во-вторых, избегать запрещенных продуктов: чрезмерной жирности, соли.