Диагностика ибс нестабильная стенокардия
Диагностика нестабильной стенокардии
«Жаба давит…» — это расхожее выражение характеризует не только черту человеческого характера — жадность, а еще и болевой синдром при таком заболевании как стенокардия. Стеснение, боли в груди испытывает каждый, кто страдает этой болезнью.
Стенокардия — форма ишемической болезни сердца, которая характеризуется приступообразными болями в сердце, из-за ишемии (нехватки кислорода). Другое ее название — грудная жаба. Существуют различные формы этого заболевания, но в этой статье будет подробно рассмотрена именно нестабильная стенокардия, ее классификация, признаки и симптомы, методы диагностики, лечение и прогноз для жизни.
1 Классификация нестабильной стенокардии
Отсутствие стабильности — тревожное, настораживающее состояние, предвестник чего-то угрожающего. Вот и название «нестабильная стенокардия» очень точно передает смысл диагноза — это прогрессирование ИБС, при котором очень велик риск развития осложнений: инфарктов или внезапной сердечной смерти. Нестабильная стенокардия имеет классификацию:
- Прогрессирующая стенокардия. Возникает у пациентов, страдающих стенокардией. Характеризуется нарастанием интенсивности, продолжительности болей за грудиной, снижением толерантности к ранее переносимой физической нагрузке, увеличением употребляемых для снятия боли таблеток нитроглицерина. Это ухудшение течения заболевания у пациента, который страдает стабильной стенокардией;
- Впервые возникшая стенокардия напряжения (stenocardia de novo). Заболевание, возникшее у пациента не позднее одного месяца, которое характеризуется прогрессированием, нарастанием клинических проявлений;
- Спонтанная, вазоспастическая или стенокардия Принцметал. Возникает спонтанно, вследствие спазма артерий, нет связи с нагрузкой или высоким давлением. Диагностируется у 2-5% пациентов, страдающих стенокардией. Для нее характерны цикличные приступы от 2 до 6-ти м промежутками между ними от 2 до 10 минут, часты нарушения ритма;
- Ранняя постинфарктная. Развивается спустя одни сутки до одного месяца после перенесенного инфаркта;
- Стенокардия после ангиопластики — хирургического вмешательства на сосудах. Сроки развития от 2 недель до 6 месяцев после операции.
Рассмотрим подробнее основные формы в классификации.
2 Впервые возникшая
Впервые возникшая стенокардия
Само название диагноза указывает на то, что до момента его появления, пациент не имел проблем с сердцем, и диагноз «стенокардия» ему не выставлялся.
Если у пациента впервые возникли признаки и симптомы «грудной жабы» — боли за грудиной сжимающего, давящего характера при выполнении физической нагрузки или эмоциональном напряжении, которые отдают в левую руку, лопатку или челюсть, купирующиеся нитроглицерином, и эти симптомы имеют давность не более 1 месяца, то пациенту будет выставлен диагноз: впервые возникшая стенокардия с указанием даты возникновения.
По истечению первого месяца от начала заболевания, врач, оценив все необходимые факторы, должен выставить диагноз стабильной либо прогрессирующей стенокардии. Иногда эта форма может перейти в инфаркт.
3 Прогрессирующая форма
Прогрессирующая нестабильная стенокардия
Прогрессирующая стенокардия — это одна из форм в классификации нестабильной стенокардии, имеет место у пациентов с уже существующим диагнозом, для которых их сердечные проблемы вовсе не новость. Все они имеют тот или иной класс тяжести стабильной стенокардии и страдают от ее приступов. Но прогрессирующая стенокардия характеризуется увеличением частоты этих приступов, их продолжительности. Это обострение стабильной формы течения болезни.
Прогрессирующая стенокардия отличается следующими особенностями:
- приступ болей возникает в ответ на нагрузки значительно меньшей интенсивности, чем до прогрессирования болезни,
- приступы более частые,
- во время приступа может появляться тошнота, удушье, сердцебиение, испарины,
- приступы могут беспокоить в покое и быть не связаны с физической нагрузкой,
- на ЭКГ могут фиксироваться постоянные ишемические изменения, которых не наблюдалось до прогрессирования.
Прогрессирующая стенокардия может иметь неблагоприятный прогноз: развитие инфаркта миокарда, летальный исход. Но при своевременном лечении, эта форма может стабилизироваться и принимать привычное для пациента течение.
4 Спонтанная (вазоспастическая) форма
Это еще одна разновидность стенокардии из классификации нестабильной. В отличие от других форм, где причиной ишемии чаще всего служат атеросклеротические бляшки, при спонтанной наблюдается спазм сердечных артерий. При этой форме нет связи с нагрузкой или высоким давлением, приступы развиваются в покое, чаще ранним утром.
Они могут быть одиночными, а могут представлять собой целую серию из приступообразных болевых атак: 2-6 приступов через 2-30 минут, могут появляться регулярно в одно и то же время. Провоцировать приступы могут переохлаждение, курение, гипервентиляция. При этой форме часты нарушения ритма. На фоне правильного лечения прогноз при этой форме относительно благоприятный.
5 Симптомы и клиника
Боль за грудиной сжимающего характера
Нестабильная стенокардия характеризуется усилением и усугублением всех признаков и симптомов «грудной жабы». К таким признакам относят:
- Боль — боль за грудиной сжимающего характера усиливается, могут появляться места иррадиации, которых раньше не наблюдалось: плечо, нижняя челюсть, желудок;
- Связь с нагрузкой — приступ возникает при такой нагрузке, которая раньше спокойно переносилась пациентом без появления болей, иногда возможно появление приступа в покое (признак спонтанной формы);
- Прием нитроглицерина — для уменьшения выраженности боли пациент вынужден принимать большее количество таблеток нитроглицерина.
Следует помнить, что нестабильная стенокардия иногда развивается атипично: могут наблюдаться боли в желудке, нарушения пищеварения, боли в районе сердца колющего, а не сжимающего характера. Иногда может присутствовать только одышка. Поэтому, для подтверждения диагноза при прогрессировании болезни, врач всегда назначит комплекс обследований.
6 Обследование
Помимо сбора жалоб, анамнеза, осмотра, аускультации сердца, диагностика нестабильной стенокардии включает в себя комплекс обследований.
- ЭКГ — наиболее доступный и высокоинформативный метод диагностики. Регистрация ЭКГ должна проводиться в момент приступа и повторно, после устранения болевого симптома. Очень важно проводить сравнение «свежей» кардиограммы при нестабильной стенокардии и «старых» пленок ЭКГ, которые были записаны до ухудшения самочувствия пациента. Основным ЭКГ-признаком нестабильного течения будет депрессия интервала S-T более 1 мм в двух или более отведениях и изменения зубца T, возможно появление блокады ножек пучка Гиса, преходящий подъем S-T. Но в 5-7% случаях на ЭКГ наблюдается совершенно нормальная картина при яркой клинике загрудинных болей.
- ЭКГ-мониторирование — запись кардиограммы на протяжении 24 часов,
- ЭхоКГ,
- радионуклидные методы исследования: сцинтиграфия миокарда — благодаря избирательной локализации изотопа в очаге некроза миокарда, этот метод позволяет отличить стенокардию от инфаркта. Поскольку некроз или омертвление мышечной ткани бывает только при инфаркте,
- коронарная ангиография — позволяет судить о наличии стенозов коронарных сосудов атеросклеротическими бляшками, их выраженности,
- общий анализ крови, мочи,
- определение биохимических маркеров: тропонина, С-РБ, фибриногена, амилоида A.
При нестабильном течении в острой стадии не проводятся нагрузочные, стрессовые пробы, во избежание неблагоприятного исхода для пациента в связи с возможным ухудшением самочувствия.
7 Принципы лечения
Лечение нестабильной стенокардии
Пациент госпитализируются в реанимационные отделения или палаты интенсивной терапии, где за ними осуществляется врачебное наблюдение, мониторирование ЭКГ. Пациентам показан постельный режим.
Лечение нестабильной стенокардии включает в себя следующие аспекты:
- Купирование боли. Если боль не устраняется нитроглицерином, показано внутривенное введение 1-2 мл 0,005% раствора фентанила и 1-2 мл 0,25% раствора дроперидола, либо 1% раствор промедола в объеме 1-2 мл. При обезболивании необходимо контролировать кровяное давление.
- Борьба с ишемией. Препаратами выбора остаются нитраты, их назначают внутрь, под язык, внутривенно. Если эффективность нитратов недостаточно, к лечению подключают b-блокаторы или антагонисты кальция (пропранолол, верапамил, дилтиазем).
- Снижение вероятности развития инфаркта. Обязательно назначение гепарина или антиагрегантов (аспирина, тиклопидина) для профилактики тромбообразования и снижения вероятности осложнений в виде развития инфарктов.
- Хирургические методы лечения. Балонная коронарная ангиопластика и аорто-коронарное шунтирование применяются в случае устойчивости к проводимой медикаментозной терапии, если наблюдается многососудистое поражение артерий сердца, а также сохраняются опасные нарушения ритма. Операции могут проводиться как экстренно, так и планово. Показания и противопоказания к операции определяет кардиохирург.
Нестабильная стенокардия, симптомы, лечение и всё, что с ней связано
Стенокардия – это патологическое состояние, при котором человек испытывает сильные боли в груди, отдающиеся в область шеи, плеч, иногда – верхних конечностей.
Такая проблема обусловлена недостаточным кровоснабжением сердца и называется стабильной стенокардией.
В отличие от стабильной нестабильная форма стенокардии – крайне непредсказуемое в развитии заболевание. Оно может спровоцировать сердечный приступ даже без специфических внешних факторов, поэтому представляет особую опасность для человеческой жизни.
Узнайте все о симптомах нестабильной стенокардии, ее диагностике и тактике лечения из этой статьи.
Описание заболевания
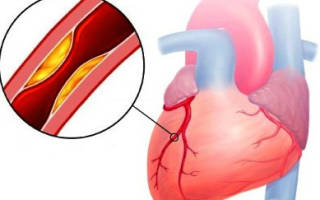
Основным условием развития ишемической болезни сердца является наличие атеросклероза, при котором на стенках артериальных сосудов откладывается холестерин и прочие вредные липиды. От атеросклероза страдают почти все кровеносные сосуды организма, но именно коронарные артерии, расположенные в сердце, в наибольшей степени подвержены негативному влиянию этой патологии.
Со временем холестериновые бляшки разрастаются, уменьшая просвет сосудов и препятствуя нормальному кровотоку. Если человек спокоен, нарушение кровообращения почти не проявляет себя, но при нервной или физической нагрузке сердце увеличивает свой ритм, а кровь начинает быстрее пробегать по сосудам.
Поскольку сосуды сужены, передвижение крови затрудняется, в результате чего миокард испытывает недостаток кислорода. Гипоксические процессы препятствуют выведению непереработанных продуктов обмена веществ, а это приводит к появлению болевых ощущений в сердце. Такое состояние называется приступом стенокардии.
Стабильный тип заболевания можно успешно контролировать – не перенагружать себя физически, избегать стрессов, во время приступа принимать нитроглицерин. Нестабильная же форма болезни проявляется по-другому.
Нестабильную стенокардию можно считать пограничным состоянием между обычным сбоем в работе сердца и таким угрожающим явлением, как инфарктом миокарда. Данная патология, без своевременного оказания медицинской помощи, может привести к развитию острого инфаркта, поэтому требует срочной госпитализации и постоянного врачебного наблюдения.
Узнайте все о причинах варикоза ног и его устранении — мы расскажем самые важные подробности об этом распространенном заболевании.
Что такое ИБС сердца — симптомы и лечение, классификация и диагностика. Все наиболее необходимые знания ждут вас в нашей статье!
Какие лекарства используются от ишемической болезни сердца? Выясните это здесь.
Причины и факторы риска
Стенокардия принимает нестабильную форму в том случае, когда в коронарной артерии происходит разрыв фиброзной бляшки с последующим образованием тромба, препятствующего нормальному кровоснабжению миокарда.
Фиброзная бляшка может разрушиться вследствие воспалительных процессов, избытка жировых отложений, нарушений гемодинамики или недостатка коллагена.
Основной причиной возникновения нестабильной стенокардии является ИБС. Она появляется при скоплении жировых отложений на стенках артерий. При этом просвет сосудов сужается, сердце перестает получать достаточно кислорода, что и приводит к болевой симптоматике ишемии.
Другими причинами, способными вызвать развитие патологии, являются:
- разрыв капилляров с последующим кровоизлиянием в бляшку;
- повышенная способность тромбоцитов к склеиванию;
- выброс серотонина или другого вазоактивного агента в кровь, при котором происходит резкое сужение просвета коронарных сосудов;
- уменьшение антитромботических свойств клеток эндотелия.
Классификация видов
Существует 4 основные разновидности нестабильной стенокардии:
- Первичная, при которой болезнь вызывает беспокойство в течение месяца.
- Постинфарктная, проявляющаяся приступами в первые 2 дня после перенесенного инфаркта миокарды, либо в течение острого периода, который обычно длится около восьми недель.
- Прогрессирующая, при которой ухудшается самочувствие и увеличивается частота приступов по нарастающей, на протяжении месяца.
- Стенокардия Принцметала, при которой сосуды сужаются в результате спазмов, а не из-за атеросклероза.
Также ее разделяют по давности и степени тяжести:
- 1 степень. Болезнь началась меньше 2 месяцев назад, протекает тяжело, быстро прогрессирует, проявляется в состоянии покоя.
- 2 степень. Относится к подострой фазе заболевания, при этом симптомы возникают впервые, а боли могут длиться больше двух дней.
- 3 степень. Болевые ощущения возникают последние 2 дня.
В зависимости от факторов появления и клинической картины делится на три класса:
- 1 класс. Болевой синдром сначала появляется при высокой нагрузке, в дальнейшем – при минимальной. Число приступов со временем увеличивается. Первый приступ – не ранее, чем 2 месяца назад. В спокойном состоянии приступы могут не проявляться 2 месяца.
- 2 класс. Характеризуется постоянными болями в спокойном состоянии. Первый случай приступа зарегистрирован не ранее 2 месяцев назад.
- 3 класс. К нему относится острая стенокардия в состоянии покоя, которая возникла за последние двое суток.
По причинам формирования болезнь классифицируют на три группы:
- Группа А – приступы возникают из-за болезней, которые не имеют отношения к сердцу – тиреотоксикоз, гипоксия, малокровие, острая инфекция.
- Группа В – стенокардия развивается на фоне других сердечных проблем.
- Группа С – происхождение болезни связано с перенесенным инфарктом.
Диагноз нестабильной стенокардии выставляется именно на основе ее классификации и выглядит примерно так: «нестабильная стенокардия, 1 А класс». По этой характеристике можно определить, что приступы появляются при небольшой нагрузке уже на протяжении 2 месяцев, а у пациента имеется заболевание, провоцирующее сужение коронарных сосудов.
Какое лекарство от стенокардии сердца наиболее эффективное? Мы расскажем обо всех препаратах, назначаемых врачами.
Узнайте все об этиологии инфаркта миокарда, а также о его первых симптомах, неотложной помощи и последствиях.
Какие бывают клинические варианты инфаркта миокарда и в чем их различия? Вы можете прочесть обо всем в следующем обзоре.
Опасность и осложнения
При отсутствии лечения нестабильная стенокардия может вызвать следующие проблемы:
- острый инфаркт миокарда;
- тромбоэмболия легочных артерий;
- резкая фибрилляция желудочков сердца с последующим летальным исходом;
- острая сердечная недостаточность, сопровождающаяся отеком легких.
Клиника: признаки и симптоматика
Выявить болезнь иногда достаточно сложно, поскольку симптомы этого недуга можно отнести и ко многим другим сердечным патологиям.
Определяют нестабильную стенокардию, если наблюдаются следующие признаки:
- Изменение симптоматики: увеличилась частота и продолжительность болевых приступов, нитроглицерин помогает уже меньше, боль усиливается и распространяется на близлежащие части тела, приступы возникают уже при меньших нагрузках, чем ранее.
- Приступ боли, который длится более 10 минут, не купирующийся нитроглицерином.
- Приступы начали беспокоить месяц назад или позже.
- Болевые ощущения в груди во время лечения постинфарктного состояния – такой признак свидетельствует о формировании нового тромба в пораженном сосуде.
- Приступы начали возникать в состоянии покоя.
- Появление симптомов после операции по аортокоронарному шунтированию, проведенной меньше трех месяцев назад.
Стенокардия Принцметала обладает своими специфическими симптомами:
- чаще всего приступу подвержены молодые мужчины;
- болевые ощущения не связаны с физической нагрузкой;
- приступы чаще бывают по утрам, чем в другое время суток;
- высокая эффективность лечения при помощи антагонистов кальция и препаратов из группы нитратов.
Поскольку данная патология представляет большую опасность для жизни человека, при появлении первых симптомов следует незамедлительно обращаться к кардиологу. Людям, страдающим от ишемической болезни сердца и стенокардии напряжения, необходимо регулярно наблюдаться у врача и проходить обследования.
Диагностика
Для постановки диагноза применяются следующие виды диагностических процедур:
- общий осмотр пациента, прослушивание тонов сердца, изучение симптоматики и анамнеза;
- анализ крови, позволяющий выявить воспалительные процессы;
- анализ мочи – необходим, чтобы исключить другие патологии;
- ЭКГ – для выявления осложнений ишемической болезни;
- Холтеровское ЭКГ – применяют для определения условий, частоты и продолжительности присутпов;
- Эхо-ЭКГ – требуется для изучения структуры и размеров сердца, а также состояния клапанов и кровообращения;
- коронарная ангиография, которая позволяет исследовать кровоток в сердечных сосудах;
- Стресс-эхо-ЭКГ – проводят для выявления областей гипоксии миокарда при условиях физической нагрузки;
- сцинтиграфия, позволяющая изучить состояние стенок и полостей сердца.
Только собрав полные данные всех обследований, ставят соответствующий диагноз.
Узнайте, что показывает общий анализ крови и как его правильно сдавать, правила расшифровки результатов и многое другое.
Что это значит, если СОЭ в крови выше нормы? Как влияет этот показатель на постановку диагноза? Выясните все детали тут.
Какие бывают виды тонометров для измерения артериального давления в домашних условиях? Вы можете прочесть о них в этой статье.
Тактика терапии
При обнаружении нестабильной стенокардии назначается экстренная госпитализация со строгим постельным режимом, а также медикаментозная терапия. В лечении применяют следующие средства:
- болеутоляющие средства – нейролептаналгезия, нитроглицерин;
- препараты, позволяющие улучшить текучесть крови – дезагреганты и прямые антикоагулянты (клопидогрел, прасугрел, аспирин и другие);
- препараты, понижающие потребность миокарда в кислороде – антагонисты кальция, бета-блокаторы.
При отсутствии положительного эффекта от медикаментозной терапии, могут быть показаны хирургические пути лечения недуга:
- Ангиопластика. В суженный сосуд вводят стент (металлическую трубку), который удерживает стенки сосудов от слипания и обеспечивает нормальный кровоток.
- Аорто-коронарное шунтирование. Такая операция применяется, если была поражена главная коронарная артерия, либо большая часть коронарных сосудов. В этом случае создается дополнительное русло в обход пораженных сосудов, которое обеспечивает доставку крови к сердцу.
Важно также знать о первых признаках приступа стенокардии и способах его купирования — об этом в отдельной статье. Иногда может помочь лечение стенокардии народными средствами.
Прогнозы и меры профилактики
Прогноз болезни зависит от степени ее тяжести, продолжительности развития и сопутствующих патологий. Чтобы предотвратить приступы стенокардии, рекомендуется соблюдать профилактические меры:
- отказ от курения;
- борьба с лишним весом;
- занятия спортом;
- умеренное употребление спиртного;
- большое количество фруктов, рыбы, овощей, цельного зерна и постного мяса в рационе.
Кроме того, следует своевременно лечить заболевания, вызывающие повышенное давление и сужение артериальных сосудов. Прием таблетки аспирина в день может сократить число болевых приступов и снизить вероятность развития острого инфаркта миокарда.
Нестабильная стенокардия
Нестабильная стенокардия — это период обострения ишемической болезни сердца, сопровождающийся высоким риском развития некротических изменений миокарда и внезапной кардиальной смерти. Пациенты отмечают сильные загрудинные боли, нарушения ритма, одышку и генерализованные отеки. План диагностических мероприятий включает кардиографию, Эхо-КГ, лабораторные методы и ангиографию. Лечение базируется на комплексной медикаментозной терапии. При неэффективности консервативных мероприятий или обширном характере повреждения кардиальной мышцы применяются инвазивные методы (реваскуляризация).
Общие сведения
Нестабильная стенокардия является актуальной проблемой современной кардиологии из-за наличия плохо контролируемых клинических проявлений. Согласно последним рекомендациям, данная патология вместе с мелкоочаговым и крупноочаговым инфарктом миокарда входит в понятие острого коронарного синдрома, соответственно, представляет серьезную угрозу для жизни и здоровья пациента. В 25% наблюдений заболевание завершается некротическим процессом в миокарде, 80% из них — в первые семь дней с начала обострения. Летальность составляет около 15%, наиболее высокий уровень смертности наблюдается у лиц с массивной гибелью кардиомиоцитов, поражающей все кардиальные стенки.
К настоящему времени установлено, что основным этиологическим фактором прогрессирующего течения ишемической болезни в целом и нестабильной стенокардии в частности является постепенное сужение просвета коронарных артерий. Это создает предпосылки для некроза кардиомиоцитов, ухудшает прогноз для пациента. Основной причиной патологического процесса считается атеросклероз. Отложение липидов на эндотелии коронарных сосудов ведет к формированию бляшки, способной значительно снизить объем кровотока по артерии.
Размер образования имеет второстепенное значение, на первый план выходит наличие большого липидного ядра и тонкой покрышки, при разрыве которых начинают формироваться тромбы. Одновременно с этим поврежденные сосуды становятся чрезмерно восприимчивыми к сосудосуживающим веществам, выделяемым тромбоцитами, что влечет за собой дополнительное сужение просвета артерий.
Основные патогенетические механизмы дестабилизации стенокардии связаны с формированием тромбоцитарного агрегата. Развитию тромбоза коронарной артерии предшествует поражение сосудистой стенки атеросклеротическими бляшками с их последующим разрывом. Чаще ему подвергаются липидные образования, которые обладают обширным подвижным растущим ядром, занимающим более половины их объема, и тонкой соединительнотканной оболочкой. В такой бляшке обычно присутствует значительное количество лимфоцитов и макрофагов, способных быстро инициировать воспалительную реакцию.
Надрыву способствует критическая масса бляшки, окисление ее содержимого, высокое артериальное давление и физические нагрузки. Затем начинается процесс тромбообразования с активацией факторов свертывания крови. Сформированный агрегат состоит из фибрина, эритроцитов и лейкоцитов, обычно имеет протяженность около 1 см. Нестабильная стенокардия также может развиваться на фоне коронароспазма, обусловленного нарушением функции эндотелия и повышением его чувствительности к вазоконстриктивным веществам.
Классификация
В практической медицине часто используют классификацию, согласно которой патология делится на три класса в зависимости от скорости формирования болевого синдрома: дебютная (1 класс), развившаяся в течение месяца (2 класс) и за последние 48 часов (3 класс). Однако эта номенклатура не учитывает этиологические и клинические особенности заболевания. Поэтому общепризнанным среди практикующих кардиологов считается выделение следующих форм нестабильной стенокардии:
- Впервые возникшая. Приступы загрудинных болей появились впервые либо после длительного (до нескольких лет) бессимптомного периода. Обычно пациенты ощущают боли на фоне активной физической нагрузки, выявляется тенденция к увеличению частоты и интенсивности пароксизмов.
- Прогрессирующая. За последние 30 дней больной отмечает значительное увеличение частоты приступов (в том числе появление боли в покое), их продолжительности, потребности в нитратах. Обычно он может указать точную дату начала негативных изменений. Патология нередко сочетается с аритмиями и снижением функции левого желудочка.
- Спонтанная. Стенокардия с возникающими единичными приступами, не зависящими от физической активности, продолжительностью более 15 минут. Нитроглицерин недостаточно эффективен, наблюдаются признаки ишемии на ЭКГ, однако некроз не развивается.
- Вариантная (стенокардия Принцметала). Болевой синдром возникает в покое, имеет высокую интенсивность, длится более 10 минут. Особенность данной формы — появление кардиалгии в одно и то же время суток, наличие выраженного подъема сегмента ST на кардиограмме. В межприступный период заболевание себя никак не проявляет, пациент может выполнять любую физическую работу без последствий.
- Постинфарктная. Появление, учащение и усиление приступов через 1-10 дней после перенесенного инфаркта миокарда. Этот вариант болезни представляет опасность из-за возможного расширения зоны некроза, значительного ухудшения работы левого желудочка.
Симптомы нестабильной стенокардии
Клиническая картина включает несколько обязательных признаков. Основной симптом – боль средней или высокой интенсивности сжимающего либо давящего характера длительностью от 10-15 минут, которая локализуется за грудиной, по левому ее краю, отдает в левую руку, плечо, лопатку, левую часть шеи или нижнюю челюсть. Кардиалгия слабо купируется нитроглицерином, часто требует неоднократного приема, имеет тенденцию к прогрессированию — увеличению частоты приступов.
Выделяются провоцирующие боль факторы: физическая активность, эмоциональные потрясения, неблагоприятный тип погоды, обильный прием пищи. Особенностью нестабильной формы патологии является невозможность установления четкой закономерности между интенсивностью воздействий и развитием симптома. Кардиалгия часто наблюдается в покое или при минимальной нагрузке (наклоны тела, ходьба по дому). К другим признакам относят нарушения ритма и проводимости — увеличение частоты кардиальных сокращений, ощущение перебоев в работе сердца. На этом фоне возможно развитие одышки, чувства нехватки воздуха.
Осложнения
Из-за прогрессирующего течения нестабильная стенокардия часто становится причиной развития осложнений. Основными неблагоприятными последствиями являются инфаркт миокарда и увеличение вероятности внезапной сердечной смерти. Возможны кардиальные аритмии: патологическая тахикардия, брадикардия, экстрасистолии, блокады проведения импульса. Постоянный характер процесса сказывается непосредственно на миокарде, что приводит к развитию хронической сердечной недостаточности по обоим кругам кровообращения. В тяжелых случаях исходом ХСН становится отек легких и гибель пациента.
Диагностика
Нестабильная стенокардия имеет достаточно неспецифические признаки, поэтому физикальное обследование дает крайне скудные данные. Помимо боли могут отмечаться симптомы сердечной недостаточности и нарушений гемодинамики: генерализованные отеки, одышка, быстрая утомляемость. Уточняются предрасполагающие факторы риска, семейный анамнез. На первом этапе диагностики основной задачей является исключение инфаркта, затем – внесердечных причин кардиалгий и неишемических патологий сердца. В клинической практике используются следующие методы:
- Электрокардиография. Типичными признаками на ЭКГ являются ишемические изменения – элевация сегмента ST и инверсия зубца Т в двух последовательных отведениях. Важно отслеживание признаков в динамике, сравнение текущей картины с предшествующими записями. Полностью нормальная ЭКГ при наличии симптомов не исключает ОКС и стенокардию, однако вынуждает расширить диагностический поиск.
- Лабораторные методы. В общем анализе крови обнаруживаются признаки воспаления — лейкоцитоз, повышение СОЭ. В биохимическом анализе определяется количество холестерина, липидных фракций, глюкозы. Это необходимо для оценки риска атеросклеротического поражения коронарных сосудов. Важнейшее значение имеет уровень тропонинов, позволяющий с точностью установить наличие инфаркта, глубокого ишемического повреждения кардиомиоцитов.
- Эхокардиография. УЗИ сердца выполняется для уточнения размеров камер, миокардиальной структуры, внутрикардиальной гемодинамики и состояния клапанной системы. Возможно выявление нарушений сократимости. Процедура может проводиться в стресс-режиме с физической нагрузкой для установления функционального класса патологии. Нормальная картина Эхо-КГ не исключает наличия нестабильной стенокардии.
- Коронарография. Это инвазивное рентгенологическое исследование коронарных сосудов дает возможность определить степень сужения артерий и причину данного явления — спазм, наличие атеросклеротических бляшек с оценкой их состояния, тромбы в просвете. На основе полученной информации можно решить вопрос о необходимости оперативного лечения.
Дифференциальная диагностика проводится с некоронарными причинами болезненных ощущений в области сердца, способными имитировать инфаркт миокарда. Чаще всего заболевание дифференцируют с гипертрофической кардиомиопатией, пороками, миокардитом, перикардитом и кардиальной аневризмой. Необходимо исключить сосудистые патологии: тромбоэмболию легочной артерии, расслоение стенки аорты. В последнюю очередь рассматривают внесердечные причины кардиалгии: межреберную невралгию, плеврит и пневмонию.
Лечение нестабильной стенокардии
Диагностированная патология требует скорейшей госпитализации для наблюдения и лечения. Назначается строгий постельный режим, бессолевая диета, проводится весь спектр необходимых клинических исследований. Обязательной является запись ЭКГ в динамике. Основные цели включают предотвращение развития инфаркта, уменьшение симптоматики, улучшение качества жизни и прогноза пациента. При адекватной терапии, благоприятном течении заболевания стабилизация наступает через одну-две недели. Основным методом остается медикаментозное воздействие, которое предполагает использование средств нескольких основных фармакологических групп:
- Антиангинальные препараты. Необходимы для купирования непосредственно стенокардии. Назначаются нитраты, способствующие расширению просвета сосудов и улучшению кровоснабжения сердечной мышцы, уменьшающие преднагрузку. Также используются кардиоселективные бета-блокаторы, антагонисты кальциевых каналов, уменьшающие частоту сердечных сокращений и потребность миокарда в кислороде. В экстренных случаях может применяться нейролептаналгезия путем внутривенного введения сильных обезболивающих средств.
- Тромболитические препараты. Обязательными составляющими лечебной программы являются дезагреганты (аспирин, клопидогрель, тиклопидин) и прямые антикоагулянты (гепарин), которые препятствуют тромбообразованию. При отсутствии явных противопоказаний требуется длительный прием препаратов данных групп.
- Гиполипидемические препараты. В долгосрочной перспективе применяются статины, способствующие нормализации уровня холестерина и назначаемые независимо от его исходного уровня. Постоянный прием достоверно снижает общую смертность, вероятность повторных приступов и осложнений. Обычно используется аторвастатин или симвастатин. Возможна комбинация с никотиновой кислотой.
Сохранение кардиалгии, несмотря на проводимую терапию, наличие обширной зоны ишемии с прогрессирующим характером процесса и поражение крупных коронарных артерий являются показаниями для назначения инвазивных методов воздействия. Выбор способа реваскуляризации зависит от данных коронароангиографии. Осуществляют транслюминарную коронарную ангиопластику, коронарное шунтирование. Эти оперативные вмешательства лишь в незначительной степени улучшают отдаленный прогноз пациента, однако значительно повышают качество его жизни и практически полностью устраняют симптоматику.
Прогноз и профилактика
При своевременной госпитализации, адекватно проведенном лечении и соблюдении врачебных рекомендаций прогноз относительно благоприятный. Эффективной профилактикой является предотвращение ожирения, отказ от вредных привычек (прежде всего – курения), минимизация стрессовых воздействий. Существенную роль играет регулярная физическая активность, степень которой зависит от возможностей больного. Это может быть ходьба, бег, катание на велосипеде или лыжах, плавание. Необходимо контролировать артериальное давление, рационально и сбалансировано питаться.
ИБС (ишемическая болезнь сердца) — недостаточность кровоснабжения сердца.
Ишемическая болезнь сердца (ИБС) — самая частая причина смерти людей в развитых странах. Россия не является здесь исключением. Причина ИБС — коронарный атеросклероз, то есть частичная или полная закупорка одной или нескольких коронарных артерий (артерий, обеспечивающих кровью само сердце) атеросклеротическими бляшками. Однако ИБС и коронарный атеросклероз — не синонимы. Для того, чтобы поставить диагноз ИБС необходимо доказать наличие ишемии миокарда с помощью методов функциональной диагностики.
Часто диагноз ИБС ставят необоснованно, особенно в пожилом возрасте. ИБС и пожилой возраст — это тоже не синонимы.
Существует несколько форм ИБС. Ниже будут рассмотрены самые частые из них — стенокардия напряжения, нестабильная стенокардия, инфаркт миокарда. К другим формам ИБС относятся ишемическая кардиомиопатия, безболевая ишемия миокарда, микроциркуляторная стенокардия (кардиальный синдром X).
Факторы риска ИБС
Факторы риска ИБС — те же, что и вообще для атеросклероза. К ним относят артериальную гипертонию (стойкое повышение уровня артериального давления выше 140/90), сахарный диабет, курение, наследственность (инфаркт миокарда или внезапная смерть одного или обоих родителей в возрасте до 55 лет), малоподвижный образ жизни, ожирение, избыточный уровень холестерина крови. Важнейшая часть профилактики и лечения ИБС — воздействие на факторы риска.
Основное проявление ишемии миокарда — боль в груди. Выраженность боли может быть разной — от легкого дискомфорта, чувства давления, жжения в груди до сильнейшей боли при инфаркте миокарда. Боль или дискомфорт чаще всего возникают за грудиной, посередине грудной клетки, внутри нее. Боль нередко отдает в левую руку, под лопатку или вниз, в область солнечного сплетения. Могут болеть нижняя челюсть, плечо. В типичном случае приступ стенокардии вызывается физической (реже эмоциональной) нагрузкой, холодом, обильной едой — всем, что вызывает увеличение работы сердца. Боль служит проявлением того, что сердечной мышце не хватает кислорода: того кровотока, который обеспечивает суженная коронарная артерия, при нагрузке становится недостаточно.
В типичных случаях приступ устраняется (купируется) в покое сам по себе либо после приема нитроглицерина (или иных быстродействующих нитратов — в виде таблеток под язык или спрея). Надо иметь в виду, что нитроглицерин может вызывать головную боль и снижение артериального давления — это непосредственные проявления его действия. Самостоятельно более двух таблеток нитроглицерина принимать не следует: это чревато осложнениями.
Жалобы могут и отсутствовать (это так называемая безболевая ишемия миокарда), иногда первым проявлением ИБС становится инфаркт миокарда или внезапная смерть. В этой связи всем, у кого есть факторы риска атеросклероза и кто собирается заниматься физкультурой, необходимо пройти нагрузочный тест (см. ниже) — убедиться в том, что при нагрузке не возникает ишемии миокарда.
Перебои в работе сердца (экстрасистолы) сами по себе не являются признаком ИБС. Причина экстрасистол чаще всего так и остается невыясненной, и лечения экстрасистолия сама по себе не требует. Тем не менее у больных ИБС нередко встречается экстрасистолия при физической нагрузке: если провести нагрузочный тест, и убедиться, что при нагрузке экстрасистолия исчезает, то это говорит о доброкачественном ее характере, о том, что она не опасна для жизни.
Жалобы при ишемической кардиомиопатии характерны для сердечной недостаточности любого иного происхождения. Прежде всего это одышка, то есть чувство нехватки воздуха при нагрузке, а в тяжелых случаях и в покое.
Стенокардия напряжения
Стенокардию напряжения иначе называют стабильной стенокардией. Стенокардия считается стабильной, если в течение нескольких недель ее тяжесть остается постоянной. Тяжесть стабильной стенокардии может несколько меняться в зависимости от уровня активности пациента, от температуры окружающей среды.
Впервые возникшей называют стенокардию, возникшую несколько недель назад. Это пограничное состояние между стабильной и нестабильной стенокардией.
Тяжесть стенокардии напряжения характеризует ее функциональный класс: от первого (самого легкого), когда приступы возникают лишь на фоне выполнения тяжелой физической работы, до четвертого, самого тяжелого (приступы при незначительной физической нагрузки и даже в покое).
Диагностика
Электрокардиограмма (или эхокардиография) в покое НЕ ЯВЛЯЮТСЯ методами диагностики ИБС. Иногда эти методы, однако, позволяют диагностировать или выявить ИБС, например если удается обнаружить признаки перенесенного инфаркта миокарда, или если выполнять их на фоне болей в грудной клетки.
Также не служит методом диагностики ИБС холтеровский мониторинг (мониторирование ЭКГ), хотя этот метод и применяется с этой целью неоправданно широко. Депрессии сегмента ST, которые выявляют при холтеровском мониторинге ЭКГ, часто неспецифичны (то есть носят ложный характер), особенно у женщин. Холтеровский мониторинг лишь позволяет выявить
Главным методом диагностики ИБС являются нагрузочные пробы. Основные виды нагрузочных проб: ЭКГ-пробы с физической нагрузкой и стресс-эхокардиография, то есть проведение эхокардиографии во время физической нагрузки (или сразу после ее окончания) либо на фоне введения препаратов, повышающих работу сердца (например, добутамина). Сцинтиграфия миокарда (изотопное исследование сердца с нагрузкой) в России выполняется всего в нескольких центрах и практически малодоступна.
По результатам нагрузочных проб принимается решение, направлять ли пациента на коронарную ангиографию. Почти никогда не надо начинать обследование с коронарной ангиографии. Это лучший метод визуализировать (рассмотреть) поражения коронарных артерий (атеросклеротические бляшки), но оценить их функциональную значимость (вызывают ли они ишемию миокарда или нет) коронарная ангиография зачастую не может.
Существует три главные возможности лечения стенокардии напряжения: медикаментозное, коронарное стентирование (ангиопластика с установкой стентов) и коронарное шунтирование. В любом случае лечение начинается с активного воздействия на факторы риска: с низкохолестериновой диеты, с отказа от курения, с нормализации артериального давления и т. д.
Каждый пациент, которому поставлен диагноз ИБС, должен в отсутствие противопоказаний принимать как минимум три препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин) и статин (например, аторвастатин, розувастатин).
Надо иметь в виду, что ни коронарное стентирование, ни коронарное шунтирование в целом не удлиняет жизнь. Есть лишь избранные группы пациентов, для которых это не верно. Так, шунтирование удлиняет жизнь у больных с поражением нескольких сосудов в сочетании с сахарным диабетом, при сильно сниженной общей сократительной функции сердца, при поражении проксимальных (начальных) отделов левой коронарной артерии.
Стентирование при стабильной стенокардии тоже имеет ограниченный набор жизненных показаний, и в целом служит улучшению качества жизни (то есть устранению симптомов), а не ее продолжительности. Надо иметь в виду, что стентированная артерия хоть и выглядит на снимках, как нормальная, на деле таковой не является. Стенты (расправленные металлические пружины) подвержены тромбозу и другим осложнениям. Поэтому после стентирования в течение длительного времени необходимо принимать не только аспирин, но и другой антиагрегант — клопидогрел, а это, в свою очередь, увеличивает риск кровотечений.
В любом случае решение о методе лечения надо принимать вместе с лечащим врачом, терапевтом или кардиологом, а не с ангиографистом и не с кардиохирургом — теми, кто выполняет стентирование или шунтирование.
Нестабильная стенокардия и инфаркт миокарда
Эти два угрожающих жизни состояния вызваны тем, что в какой-то момент атеросклеротическая бляшка в коронарной артерии становится нестабильной (нарушается ее оболочка, она изъязвляется). Нестабильная стенокардия и инфаркт миокарда составляют так называемый острый коронарный синдром, он требует немедленной госпитализации. Почти в половине случаев острому коронарному синдрому не предшествует стенокардия, то есть он развивается на фоне видимого здоровья.
Чаще всего острый коронарный синдром проявляется сильной нестерпимой болью в груди (за грудиной или ниже — в области солнечного сплетения, «под ложечкой»).
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Нестабильная стенокардия
Что такое нестабильная стенокардия?
Нестабильная стенокардия — это острый коронарный синдром, при котором сердце не получает достаточного кровотока и кислорода, в результате закупорки артерии.
Нестабильная стенокардия вызывает случайную или непредсказуемую боль в груди в результате частичной закупорки артерии, которая снабжает сердце. В отличие от стабильной стенокардии, боль или дискомфорт от нестабильной стенокардии часто возникает во время отдыха, длится дольше, не ослабевает при приеме лекарств и не связана с какими-либо очевидными причинами, такими как физическая нагрузка или эмоциональный стресс.
Диагностика нестабильной стенокардии, формы острого коронарного синдрома (ОКС), часто проводится в отделении неотложной помощи и требует выявления сочетания симптомов у пациента, проведение электрокардиограммы (ЭКГ) и анализа крови.
Лечение влечет за собой прием лекарств для облегчения боли в груди и связанной с этим ишемии (когда сердце не получает адекватного кровотока). Также даются лекарства, которые останавливают образование сгустка крови в пораженной артерии. В некоторых случаях требуется инвазивное вмешательство, называемое ангиопластикой со стентированием (когда закрытая артерия открывается).
Симптомы нестабильной стенокардии
Классические симптомы стенокардии включают давление или боль в груди, иногда сжимающие или «тяжелые» по характеру, часто иррадиирующие в челюсть или левую руку.
Имейте в виду, однако, что многие пациенты со стенокардией не имеют классических симптомов. Их дискомфорт может быть очень слабым и локализоваться на спине, животе, плечах или на одной или обеих руках. Тошнота, одышка или просто чувство изжоги могут быть единственным симптомом.
По сути, это означает, что любой человек среднего возраста или старше, особенно кто-либо с одним или несколькими факторами риска развития ишемической болезни сердца (ИБС), должен быть готов к появлению симптомов, которые могут представлять стенокардию.
Кроме того, у людей без какой-либо истории ишемической болезни сердца может также развиться нестабильная стенокардия. К сожалению, у этих людей повышенный риск сердечного приступа, потому что они часто не распознают признаки как стенокардию.
В итоге, любой человек с ишемической болезнью сердца в анамнезе должен подозревать нестабильную стенокардию, если его симптомы возникают в следующих ситуациях:
- при более низких уровнях физической нагрузки, чем обычно;
- во время отдыха;
- сохраняется дольше, чем обычно, или особенно появляются ночью;
- симптомы не ослабевают при приеме нитроглицерина (лекарство, которое расслабляет и расширяет коронарные артерии).
Важное обращение.
Если вы считаете, что у вас может быть нестабильная стенокардия, следует немедленно обратиться к врачу или в отделение неотложной помощи.
Причина нестабильной стенокардии
Нестабильная стенокардия является «нестабильной», потому что, как и при всех формах острого коронарного синдрома (ОКС), она чаще всего вызвана фактическим разрывом бляшки в коронарной артерии.
При нестабильной стенокардии бляшка и сгусток крови, который почти всегда связанные с разрывом, создают частичную закупорку артерии. Эта частичная закупорка может создать окклюзию (по мере роста и сужения тромбов), вызывая непредсказуемую стенокардия, которая непредсказуемо появляется и уходит.
Если сгусток вызывает полную закупорку артерии (что обычно и происходит), сердечная мышца, снабжающееся этой пораженной артерией, находится в серьезной опасности необратимого повреждения. Другими словами, неизбежный риск инфаркта миокарда (сердечный приступ) очень высок при стенокардии.
Очевидно, что такое состояние довольно «нестабильно» и по этой причине нуждается в немедленной неотложной медицинской помощи.
Отсутствие видимого триггера/непредсказуемого шаблона.
Если заглянуть глубже в смысл, нестабильная стенокардия считается «нестабильной», поскольку она больше не следует предсказуемым паттернам, типичным для «стабильной стенокардии».
Во-первых, в отличие от стабильной стенокардии, симптомы нестабильной стенокардии возникают более случайным и непредсказуемым образом. Более конкретно, в то время как симптомы стабильной стенокардии обычно вызваны с физической нагрузкой, усталостью, гневом или другой формой стресса, при нестабильной стенокардии симптомы могут (и часто имеют место) возникать без какого-либо явного пускового механизма.
На самом деле нестабильная стенокардия часто возникает в состоянии покоя и может даже разбудить человека от спокойного сна. Кроме того, при данной форме стенокардии симптомы часто сохраняются в течение более нескольких минут.
Резюмируя.
Нестабильная стенокардия является «нестабильной», потому что симптомы могут возникать чаще, чем обычно, без какого-либо заметного триггера, и могут сохраняться в течение длительного времени.
Диагностика
Симптомы критически важны при постановке диагноза нестабильной стенокардии или любой другой формы острого коронарного синдрома (ОКС).
В частности, если есть один или несколько из следующих трех симптомов, врач должен принять её как убедительный признак того, что происходит тот или иной тип ОКС:
- стенокардия в покое, особенно если она длится более 10 минут за один раз;
- приступ стенокардии заметно ограничивает способность какой-либо физической активности;
- прогрессирование ранее стабильной стенокардии, с эпизодами, которые являются более частыми, продолжительными или происходящими с меньшим напряжением, чем ранее.
Как только врач заподозрит ОКС, он должен немедленно получить результаты электрокардиограммы (ЭКГ) и анализы крови для исследования сердечных ферментов.
ЭКГ и сердечные ферменты.
Если часть ЭКГ, известная как «сегменты ST», повышена (что указывает на то, что артерия полностью заблокирована), и сердечные ферменты увеличены (что указывает на повреждение сердечной клетки), диагностируется «обширный» инфаркт миокарда (также называемый «ИМ с подъемом сегмента ST»).
Если сегменты ST не повышены (что указывает на то, что артерия не полностью заблокирована), но сердечные ферменты увеличены (что указывает на наличие повреждения клеток), диагностируется «меньший» инфаркт миокарда (также называемый «ИМ без подъемом сегмента ST»).
Если сегменты ST не повышены и ферменты в норме (имеется в виду, что артерия не полностью заблокирована и нет повреждений клеток), диагностируется нестабильная стенокардия.
Примечательно, что нестабильная стенокардия и «ИМ без подъемом сегмента ST» являются похожими состояниями. В каждом состоянии в коронарной артерии произошел разрыв бляшки, но артерия не полностью заблокирована, поэтому, по крайней мере, остается некоторый кровоток.
При обоих этих состояниях симптомы нестабильной стенокардии присутствуют. Единственное отличие состоит в том, что в «ИМ без подъемом сегмента ST» достаточно повреждения клеток сердца, чтобы вызвать увеличение сердечных ферментов.
Важная информация.
Поскольку нестабильная стенокардия и «ИМ без подъемом сегмента ST» очень похожи, их лечение идентично.
Лечение нестабильной стенокардии
Если у присутствует нестабильная стенокардия или «ИМ без подъемом сегмента ST», будет предложен один из двух общих подходов терапии:
- Агрессивное лечение лекарственными препаратами для стабилизации состояния, затем неинвазивное обследование.
- Агрессивное лечение с помощью лекарств для стабилизации состояния и раннего инвазивного вмешательства (обычно ангиопластика и стентирование).
Лекарственные препараты
Существует три основных типа лекарств, используемых для лечения нестабильной стенокардии — противоишемические, антиагрегантные и антикоагулянтные препараты.
Противоишемические препараты.
Сублингвальный нитроглицерин, антиишемическое средство, часто назначают для облегчения любой ишемической боли в груди.
При постоянной боли можно вводить нитроглицерин внутривенно (через вену), при условии отсутствия противопоказаний (например, низкого кровяного давления). Морфин также может быть назначен при постоянной боли.
Также будет назначен бета-адреноблокатор, другой антиишемический препарат, при условии отсутствия противопоказаний, таких как признаки сердечной недостаточности.
Примечание.
Бета-блокатор может снизить кровяное давление человека и частоту сердечных сокращений, которые, когда высокие, повышают потребность сердца в потреблении кислорода.
Наконец, будет назначено лекарство для снижения уровня холестерина, фармгруппа статином, такое как аторвастатин или розувастатин.
Примечание.
Было установлено, что статины снижают частоту сердечных приступов, смерти от ишемической болезни сердца, необходимости реваскуляризации миокарда и инсульта.
Антиагрегантные препараты.
Будут назначены антиагреганты, предотвращающие комкование тромбоцитов. Они включают как аспирин, так и блокатор рецепторов тромбоцитов P2Y12 — либо плавикс (клопидогрел) или брилинита (тикагрелор).
Антикоагулянтные средства (разжижающие кровь), как нефракционированный гепарин (НФГ) или ловенокс (эноксапарин), могут также быть назначены.
Возможное инвазивное вмешательство.
После стабилизации с помощью лекарств кардиолог решит, нужно ли пациенту инвазивное вмешательство, обычно ангиопластика со стентированием — процедура (также называемая чрескожным коронарным вмешательством, или ЧКВ), при которой частично заблокированную артерию сначала разблокируют баллонным катетером, а затем установят на постоянной основе со стент.
Определение того, следует ли проводить ангиопластику и стентирование, является очень важным решением. Один инструмент, который многие кардиологи используют для принятия этого решения, называется шкалой TIMI (тромболизис при инфаркте миокарда).
Оценка TIMI основана на следующих факторах риска:
- возраст 65 лет или старше;
- наличие как минимум трех факторов риска развития ишемической болезни сердца (артериальная гипертензия, сахарный диабет, дислипидемия, курение или положительный семейный анамнез раннего инфаркта миокарда);
- предварительная закупорка коронарной артерии на 50 и более процентов;
- как минимум два эпизода стенокардии за последние 24 часа;
- повышенные сердечные ферменты;
- использование аспирина в последние семь дней.
Подсчет очков TIMI.
Низкий показатель TIMI (от 0 до 1) указывает на 4,7% вероятности неблагоприятного сердечно-сосудистого исхода (например, смерти, сердечного приступа или тяжелой ишемии, требующей реваскуляризации).
Высокий показатель TIMI (от 6 до 7) указывает на 40,9-процентную вероятность неблагоприятного сердечно-сосудистого исхода и, таким образом, почти всегда требует раннего чрескожного коронарного вмешательства.
Профилактика
Некоторые исследования показали, что внесение нескольких изменений в образ жизни может предотвратить ухудшение блокады и даже улучшить ее. Изменения в образе жизни также могут помочь предотвратить некоторые приступы стенокардии. Рекомендуется:
- сбросить лишний вес, если он имеется;
- бросить курить;
- регулярно делать физические упражнения;
- пить алкоголь только в очень умеренных количествах;
- соблюдать здоровую диету с высоким содержанием овощей, фруктов, цельного зерна, рыбы и постного мяса.
Врачи также советуют держать под контролем другие состояния здоровья, такие как высокое кровяное давление, диабет и высокий уровень холестерина.
Если есть один или несколько факторов риска сердечно-сосудистых заболеваний, поговорите с врачом о приеме аспирина или других лекарств, чтобы предотвратить сердечный приступ.
Терапия аспирином (от 75 до 325 мг в день) или такими препаратами, как клопидогрел, тикагрелор или прасугрел, может помочь предотвратить сердечные приступы у некоторых людей. Рекомендуется использовать аспирин и другие препараты для разжижения крови, если польза может перевесить риск побочных эффектов.
Прогноз для жизни
Нестабильная стенокардия является признаком более тяжелой болезни сердца.
Насколько хорошим будет прогноз, зависит от многих фактороф, в том числе:
- сколько и какие артерии в сердце заблокированы, и насколько серьезна блокировка;
- был ли когда-либо сердечный приступ;
- насколько хорошо сердечная мышца перекачивает кровь в тело.
Нарушения сердечного ритма и сердечные приступы могут привести к внезапной сердечной смерти.
Если вы испытываете новые или усиливающиеся боли в груди, которые не проходят с отдыхом или приемом лекарств, необходимо немедленно обратиться в отделение неотложной помощи. Даже если боль не связана с сердцем, всё равно. Гораздо лучше быть осторожным и в безопасности, чем рисковать своей жизнью.