Гемолитическая болезнь у детей
Гемолитическая болезнь новорожденных
06.02.2015 Новорожденные Гемолитическая болезнь у новорожденных детей (ГБН) — это патология, которая возникает во время внутриутробного развития или же на протяжении первых часов после рождения. Причиной данной патологии становится несовместимость крови плода и его матери, когда у женщины начинают вырабатываться антитела на эритроциты ребенка (иммунологический конфликт). Развитие болезни происходит из-за того, что антитела из женского организма попадают в организм ребенка. Таким образом происходит активное разрушение эритроцитов малыша.. кроме того ГБН стоит чуть ли не первой с списке причин, которые вызывают ядерную желтуху у крохи и анемию.
Стоит отметить, что в последние годы значительно участились случаи проявления гемолитической болезни — примерно один случай на 250-300 родов. Как правило, данная патология возникает из-за резус конфликта женщины и ребенка. Если же говорить о несовместимости по группе крови, то таких случаев в несколько раз меньше. Несовместимость же другим эритроцитарным антигенам вообще считается редкостью, ведь такие случаи единичные.
Если гемолитическая болезнь развивается по резус-фактору, то она протекает в 3-6% случаев довольно легко, но в то же время ее очень трудно диагностировать. Известны случаи, когда гемолитическая болезнь данного типа была обнаружена у новорожденного уже в запущенной стадии, когда лечение не приносит ощутимого результата.
Когда у новорожденного начинает развиваться гемолиз или разрушение эритроцитов, то очень быстро в его крови повышается уровень билирубина и провоцирует развитие анемии. Когда уровень билирубина слишком высокий и превышает критический показатель, то он начинает выделять токсины, которые влияют на головной мозг и многие другие органы ребенка. Кроме того начинает очень быстро прогрессировать анемия и организм для того, чтобы компенсировать недостаток кислорода начинает делать все возможное. Таким образом начинает увеличиваться в размерах печень, а за ней и селезенка.
Клинические формы гемолитической анемии у новорожденного ребенка
На сегодняшний день врачи выделяют следующие клинические формы гемолитической анемии:
- Отечная форма ГБН. Данная форма является самой тяжелой и начинает развиваться она еще внутриутробно. Как результат уничтожения эритроцитов у ребенка развивается тяжелая форма анемии, нарушается обмен веществ, отекают ткани и снижается уровень белка. Если ГБН начала развиваться на раннем сроке беременности, то все может закончиться выкидышем. Если же ребенок все таки выживет, то родится он очень бледный, с ярко выраженными отеками.
- Желтушная форма ГБН. Такую форму можно встретить чаще всего. Основные симптомы — это ранее развитие желтухи, анемии и значительное увеличение печени и селезенки. Желтуха может появиться сразу же после рождения или примерно через 1-2 суток, что не свойственно для физиологической желтухи. Чем раньше она появилась, тем более тяжело будет протекать ГБН. Признаками заболевания становится зеленоватый цвет кожи, темная моча и бесцветный кал.
- Анемическая форма ГБН. Такая форма есть наиболее щадящей и легкой. Проявляется она на протяжении семи дней после рождения ребенка. Не всегда можно сразу отметить появление бледности кожи, а поэтому ГБН могут диагностировать на 2-3 неделю жизни малыша. Внешне ребенок остается прежним, но начинает увеличиваться в размерах печень и селезенка. Уровень билирубина будет повышенным, но немного. Такую форму заболевания можно легко вылечить без вредных последствий для здоровья малыша.
Нужно очень внимательно следить за состоянием ребенка и при малейших подозрениях усложнений обращайтесь немедленно к врачу.
Диагностика и лечение гемолитической болезни новорожденных
На сегодняшний день медицина более развитая и можно заранее диагностировать наличие гемолитической болезни, а также начать ее вовремя лечить. Ведь именно своевременное обнаружение и лечение есть залогом быстрого выздоровления ребенка. Стоит отметить, что сегодня есть два типа диагностики ГБН: антенатальная и постнатальная диагностика.
Антенатальная диагностика проводится еще на протяжении беременности у женщин, которые входят в группу риска. Если у женщины отрицательный резус, то на протяжении беременности она должна пройти три раза определение наличии антител в крови. Очень важно учитывать результаты в динамике, ведь они могут показать высокий риск заболевания ребенка. Для того, чтобы окончательно убедится в диагнозе нужно исследовать околоплодные воды на наличие уровня билирубина, железа, глюкозы и белка. Кроме того подозрения могут вызвать изменения в развитии плода, которые можно обнаружить путем УЗИ.
Постнатальная диагностика проводится после рождения ребенка и полностью заключается в изучении клинических симптомов заболевания у ребенка. При этом нужно изучать совершенно все данные, при чем как в комплексе, так и в динамике.
Как лечить гемолитическую болезнь у новорожденного ребенка
Если у ребенка была обнаружена тяжелая форма гемолитической болезни, то тогда врачи прибегают к крайним мерам лечения: заменное переливание крови, гемосорбция или же плазмофорез. Благодаря переливанию крови из организма можно вывести излишек билирубина, а также пополнить запасы эритроцитов и гемоглобина. На сегодняшний день врачи уже перестали переливать цельную кровь, а для переливания используют эритроцитарную массу и свежезамороженную плазму.
Показания к переливанию крови, если ребенок недоношенный
- Уровень непрямого билирубина превышает критический показатель;
- уровень билирубина увеличивается каждый час примерно на 6-10 мкмоль/л;
- наблюдается тяжелая форма анемии.
Если у ребенка отмечена более легкая форма заболевания, то лечение проводится старым методом, который также позволяет снизить уровень билирубина в крови. Для этого могут переливать растворы глюкозы или же белковые препараты. Очень часто могут использовать фототерапию, которая при легких формах заболевания также дает хороший результат. Для того, чтобы провести фототерапию ребенка кладут в специальный кувез, где его начинают облучать специальным светом, который стимулирует распад билирубина в такую форма, которая могла бы вывестись из организма естественным путем.
Кроме того для лечения гемолитической болезни могут использовать витамины В2, В6, С, активированный уголь, преднизалон, кокарбоксилазу или фенобарбитал. Стоит отметить, что раньше считали, что если ребенок более гемолитической болезнью, то его нельзя прикладывать к груди. Сегодня же доказано, что антитела, которые есть в молоке у женщины не попадают в кровь ребенка и полностью разрушаются под воздействием соляной кислоты желудка малыша. Поэтому не надо ничего бояться и прикладывайте ребенка как можно чаще к груди. Это поможет ему быстрее окрепнуть и начать самостоятельно бороться с заболеванием.
Гемолитическая болезнь новорожденных
Общие сведения
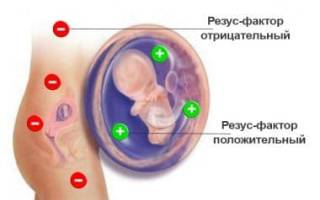
Гемолитическая болезнь новорожденных (сокр. ГБН) проявляется в виде патологического состояния новорожденных детей, причиной которого становится массивный распад красных телец крови – гемолиз эритроцитов с развитием желтухи. Провоцирует нарушения иммунологический конфликт между компонентами крови матери и плода, вызванный несовместимостью групп крови либо резус-фактора.
Впервые это явление было описано во французской литературе еще в 1609 году и только в 1932 Луису Даймонду и Кеннету Блэкфену удалось доказать, что водянка плода, тяжёлая форма анемии и желтуха – проявления одного заболевания, и связано оно с гемолизом эритроцитов. Поэтому они его назвали неонатальный эритробластоз.
Филипп Левин в 1941 году установил причину – резус-несовместимость родителей будущего ребенка. Но на сегодня по международной классификации 10-го пересмотра болезней ей присвоен код P55 и название «Гемолитическая болезнь плода и новорожденного», а также P55.9 при неуточненной гемолитической болезни плода и новорожденного.
В основе развития гемолитической болезни плода лежит гемолиз, вызванный иммунологическим конфликтом: из-за разницы групп крови либо резус-факторов составляющие крови плода воспринимаются организмом матери как чужеродные агенты – антигены, в ответ на это запускается процесс выработки антител, которые способны уничтожать резус-положительные эритроциты плода и проникать сквозь гемоплацентарный барьер. Повреждения также затрагивают печень, селезенку и органы кроветворения, включая костный мозг. Происходит продуцирование незрелых форм эритроцитов и выброс их в периферический кровоток — эритробластоз.
Такая атака на составляющие крови ребенка в первые часы после его рождения вызывает массированный внутрисосудистый гемолиз красных кровяных телец – эритроцитов, что приводит к накоплению в тканях ребенка билирубина, токсичного для головного мозга.
Классификация
В зависимости от клинической картины, гемолитическая болезнь плода бывает:
- Отечной формы – считается самым тяжелым патологическим состоянием, которое встречается достаточно редко и сопровождается развитием распространенных отеков, тяжелой анемии, кислородного голодания, сердечной недостаточности и даже может привести к смерти.
- Анемической формы – клиническая картина которой, развивается в первые дни после рождения ребенка в виде прогрессирования анемии и вызванной ею бледности кожи, а также увеличения внутренних органов (селезенки и печени).
- Желтушной формы – наиболее часто встречаемой и вызывающей у новорожденного желтуху, анемию и гепатоспленомегалию.
По тяжести течения заболевания эритробластоз бывает легкой, средне тяжелой и тяжелой формы. Тяжелая клиническая картина более характерна для недоношенных детей.
Главным провоцирующим фактором эритробластоза считается резус-конфликт и несовместимость компонентов крови матери и ребенка.
В зависимости от типа конфликта выделяют эритробластоз, спровоцированный:
- Резус-фактором – возникает у 99% женщин с резус-отрицательным фактором, он может не сказаться на здоровье ребенка и проявиться только в виде физиологической желтухи, вызванной незрелостью ферментов печени и её «самоликвидации» через 2-3 недели после рождения.
- По группе крови по системе АВО – встречается достаточно часто, вызван наследованием плода от отца антигенов эритроцитов А или В, когда группа крови матери — О (I). Гемолитическая болезнь новорожденных по группе крови не несет угрозы жизни новорожденного, не вызывает анемии, но провоцирует тяжелые симптомы желтухи и требует лечения.
- По другим антигенным системам (Duffy, Kidd, Lutheran, MNS и пр.) – патология встречается крайне редко.
Наиболее частая причина гемолитической болезни новорожденных
Гемолитическая болезнь плода относится к тяжелым детским заболеваниям, которая может даже привести к летальному исходу.
Симптомы отечной формы эритробластоза
- распространённые отеки (лицо чересчур округлой формы, жидкость накапливается даже в плевральной и брюшной полости, в сердечной сумке);
- тяжелая анемия, которая может сохраняться в течение нескольких месяцев;
- сердечная недостаточность;
- кислородное голодание;
- угнетение рефлексов;
- сниженный тонус мышц;
- бледность кожных покровов, наличие воскового оттенка и желтизны;
- увеличенная печень и селезенка.
Симптомы анемической формы
- вялость;
- плохой аппетит;
- умеренно повышенный уровень билирубин;
- постепенное прогрессирование анемии;
- увеличение размеров селезенки и печени;
- бледные слизистые оболочки и кожные покровы.
Симптомы желтушной формы
- желтуха примерно на двенадцатые стуки жизни ребенка;
- гепатоспленомегалия;
- незначительная отечность;
- рефлексы снижены;
- поведение вялое и адинамичное;
- повышенный билирубин в анализах крови, что вызывает интоксикацию — вялость, срыгивания, рвоту, патологическое зевание, сниженный мышечный тонус;
- анемия (уровень гемоглобина не превышает 160 г/л).
Длительная билирубиновая интоксикация мозга может привести к “ядерной желтухе”, проявляющейся в виде мышечного гипертонуса, ригидности затылочных мышц, резкого «мозгового» крика, гиперестезии, выбухания большого родничка, подергивания мышц, судорог, положительного симптома заходящего солнца, нистагма, нарушения дыхания.
Анализы и диагностика
При постановке диагноза помимо изучения клинических проявлений, анамнеза и жалоб, важна презентация результатов различных пренатальных и постнатальных исследований:
- установление резус-фактора и группы крови отца и матери ребенка;
- исследование титра материнских противорезусных антител;
- проведение трансабдоминального амниоцентеза;
- УЗИ.
Для подтверждения гемолитической болезни новорожденных по группе крови необходимо определение уровня билирубина.
Лечение гемолитической болезни новорожденных
Медикаментозное лечение эритробластоза направлено на связывание и выведение из организма новорожденного токсичных продуктов распада эритроцитов и предполагает введение таких препаратов как:
- энтеросорбенты;
- глюкоза;
- белковые препараты;
- индукторы микросомальных ферментов печени;
- глюкортикоиды;
- витаминотерпия группы В, С и Е.
При сгущении желчи лечение может проводиться с использованием желчегонных средств — аллохола, 12,5% раствора сернокислой магнезии внутрь, 2% и 6% для проведения электрофореза в области печени.
Петракова Ирина Адольфовна
Шабанова Азалия Талгатовна
Жукова Ольга Валентиновна
- Глюкоза 5% — средство для парентерального питания, заменитель плазмы крови, имеет дезинтоксикационное и гидратирующее действие. Вводят внутривенно капельно в дозе, установленной лечащим врачом.
- Фенобарбитал – снотворное средство, обладающее противосудорожным и седативным эффектом. Играет важную роль в активации конъюгационной системы печени.
- Холестирамин – препарат для адсорбции билирубина в кишечнике с гипохолестеринемическим эффектом. Для новорожденных достаточно суточной дозы 1,5 г на 1 кг массы тела.
- Аллохол– желчегонный препарат, способен усиливать секреторную функцию печени и ЖКТ. Имеет побочные эффекты в виде диареи и аллергических реакций.
Процедуры и операции
Первые мероприятия при рождении ребенка с гемолитической болезнью сводятся к заменному переливанию крови. Помимо этого может быть назначено:
- гемосорбция;
- плазмаферез;
- фототерапиядля устранения билирубина из подкожного жира.
Профилактика
Для специфической профилактики резус-конфликта в передродовой и послеродовой периоды вводят анти- Rh0(D) иммуноглобулин в дозе 300 мкг внутримышечно единоразово на 28 неделе беременности и вторую инъекцию обязательно в течение 72 часов после рождения резус-положительного ребенка.
Кроме того необходима инъекция, если женщина во время первой беременности сделала аборт или произошел выкидыш, пережила операцию при внематочной беременности, ведь это может вызвать повышенную концентрацию антител (сенсибилизацию) против антигенов крови в организме женщины с отрицательным резусом.
Неспецифическая профилактика сводится к правильному переливанию крови, которое должно учитывать как резус-фактор, так и группу крови.
Чтобы предупредить развитие тяжелой гемолитической болезни новорожденного беременную женщину с отрицательным резусом госпитализируют за 2-3 неделе до назначенной даты родов и вызывают их искусственно, так как после 36 недель беременности происходит активизация перехода антител от матери к плоду через плацентарный барьер.
Прикладывать ребенка к груди разрешается только 12-21-ый день, когда в молоке матери исчезли антитела к антигенам резус-фактора. До этого рекомендовано использование донорского грудного молока.
Осложнения и последствия гемолитической болезни новорожденного
Гемолитическая болезнь новорожденных может вызывать тяжелые последствия:
- детский церебральный паралич;
- задержка психического развития и речи;
- потеря слуха и/или зрения;
- реактивный гепатит;
- вегетативная дистония и психастенический упадок;
- инвалидизацию или гибель новорожденного, а также внутриутробную смерть плода.
Благодаря современной медицине предупредить тяжелые последствия удается в более чем 70% случаев.
Список источников
- Сидельников В.М., Антонов А.Г. «Гемолитическая болезнь плода и новорожденного». М., Издательство «ТриадаХ», 2004 Г.- 192с.
- Liumbmno G.M., D’alessandro A., Rea F., Piccinini V. et al. The role of antenatal immunoprophylaxis in the prevention of maternal foetal anti Rh (D) alloimmunisation// Blood Transfus. — 2010. — Vol. 8. — P. 8—16.
Образование: Окончила Николаевский национальный университет им. В. А. Сухомлинского, получила диплом специалиста с отличием по специальности «Эмбриолог, цитолог, гистолог». Также, окончила магистратуру по специальности «Физиология человека и животных, преподаватель биологии». С отличием пройден курс по дисциплине «Фармакология».
Опыт работы: Работала старшим лаборантом кафедры Физиологии и биохимии Николаевского национального университета им. В. А. Сухомлинского в 2010 — 2011 гг.
Гемолитическая болезнь новорожденных
Гемолитическая болезнь новорожденных (ГБН) – патологическое состояние ребенка (плода), которое сопровождается распадом (гемолизом) эритроцитов, обусловленным несовместимостью его крови с материнской по эритроцитарным антигенам.
Содержание
Общая информация
Эритроциты – клетки красного цвета, которые являются форменными элементами крови человека. Они выполняют очень важную функцию: доставляют кислород из легких к тканям и осуществляют обратный транспорт углекислого газа.
На поверхности эритроцитов находятся агглютиногены (белки-антигены) двух типов А и В, а плазме крови присутствуют антитела к ним – агглютинины α и ß – анти-А и анти-В соответственно. Различные комбинации этих элементов служат основой для выделения четырех групп по системе АВ0:
- 0(I) – нет обоих белков, есть антитела к ним;
- A (II) – есть белок А и антитела к В;
- B (III) – есть белок В и антитела к А;
- AB (IV) – есть оба белка и нет антител.
На оболочке эритроцитов находятся и другие антигены. Наиболее значимый из них – антиген D. При его наличии считается, что кровь обладает положительным резус-фактором (Rh+), а при отсутствии – отрицательным (Rh-).
Группа крови по системе АВ0 и резус-фактору имеет огромное значение во время беременности: конфликт крови матери и ребенка приводит к агглютинации (склеиванию) и последующему разрушению красных клеток, то есть к гемолитической болезни новорожденных. Она обнаруживается у 0,6% детей и без адекватной терапии приводит к тяжелым последствиям.
Причина гемолитической болезни новорожденных – конфликт крови ребенка и матери. Он возникает при следующих условиях:
- у женщины с резус-отрицательной (Rh-) кровью развивается резус-положительный (Rh+) плод;
- у будущей матери кровь относится к 0(I) группе, а у ребенка – к А(II) либо В(III);
- имеет место конфликт по другим антигенам.
В большинстве случаев ГБН развивается из-за резус-конфликта. Существует мнение, что несовместимость по системе АВ0 встречается еще чаще, но из-за легкого течения патологии ее не всегда диагностируют.
Резус-конфликт провоцирует гемолитическую болезнь плода (новорожденного) только при условии предшествующей сенсибилизации (повышения чувствительности) организма материи. Сенсибилизирующие факторы:
- переливание Rh+ крови женщине с Rh- независимо от возраста, в котором оно было осуществлено;
- предыдущие беременности, в том числе и прерванные после 5-6 недели, – риск развития ГБН увеличивается с каждыми последующими родами, особенно если они были осложнены отслойкой плаценты и хирургическими вмешательствами.
При гемолитической болезни новорожденных с несовместимостью по группе крови, сенсибилизация организма происходит в повседневной жизни – при употреблении некоторых продуктах, во время вакцинации, в результате инфекций.
Еще один фактор, повышающий риск патологии, – нарушение барьерных функций плаценты, происходящее в результате наличия хронических заболеваний у беременной женщины, неправильного питания, вредных привычек и так далее.
Патогенез гемолитической болезни новорожденных связан с тем, что иммунная система женщины воспринимает элементы крови (эритроциты) плода в качестве чужеродных агентов и вырабатывает антитела для их уничтожения.
При резус-конфликте Rh-положительные эритроциты плода проникают в кровь матери с Rh-. В ответ ее организм вырабатывает антирезус-антитела. Они проходят сквозь плаценту, попадают в кровь ребенка, связываются с рецепторами на поверхности его эритроцитов и уничтожают их. При этом в крови плода существенно снижается количество гемоглобина и повышается уровень неконъюгированного (непрямого) билирубина. Так развиваются анемия и гипербилирубинемия (гемолитическая желтуха новорожденных).
Непрямой билирубин – желчный пигмент, обладающий токсичным действием на все органы, – почки, печень, легкие, сердце и так далее. При высокой концентрации он способен проникать через барьер между кровеносной и нервной системами и повреждать клетки мозга, вызывая билирубиновую энцефалопатию (ядерную желтуху). Риск поражения мозга при гемолитической болезни новорожденных увеличивается в случае:
- снижения уровня альбумина – белка, который обладает способностью связывать и обезвреживать билирубин в крови;
- гипогликемии – дефицита глюкозы;
- гипоксии – нехватки кислорода;
- ацидоза – увеличения кислотности крови.
Непрямой билирубин повреждает клетки печени. В результате в крови возрастает концентрация конъюгированного (прямого, обезвреженного) билирубина. Недостаточное развитие у ребенка желчных протоков приводит к его плохому выведению, холестазу (застою желчи) и гепатиту.
Из-за выраженной анемии при гемолитической болезни новорожденных могут возникнуть очаги экстрамедуллярного (внекостномозгового) кроветворения в селезенке и печени. В итоге эти органы увеличиваются, а в крови появляются эритробласты – незрелые эритроциты.
Продукты гемолиза красных кровяных телец накапливаются в тканях органов, обменные процессы нарушаются, и возникает дефицит многих минеральных веществ – меди, кобальта, цинка, железа и других.
Патогенез ГБН при несовместимости по группе крови характеризуется сходным механизмом. Отличие состоит в том, что белки А и В созревают позже, чем D. Поэтому конфликт представляет опасность для ребенка ближе к концу беременности. У недоношенных детей распад эритроцитов не возникает.
Гемолитическая болезнь новорожденных протекает в одной из трех форм:
- желтушной – 88% случаев;
- анемической – 10%;
- отечной – 2%.
Признаки желтушной формы:
- желтуха – изменение цвета кожи и слизистых оболочек в результате накопления пигмента билирубина;
- снижение гемоглобина (анемия);
- увеличение селезенки и печени (гепатоспленомегалия);
- вялость, снижение рефлексов и тонуса мышц.
При конфликте по резусу желтуха возникает сразу после рождения, по AB0-системе – на 2-3 сутки. Оттенок кожи постепенно меняется от апельсинового до бледно-лимонного.
Если показатель непрямого билирубина в крови превышает 300 мкмоль/л, на 3-4 сутки может развиться ядерная гемолитическая желтуха у новорожденных, которая сопровождается поражением подкорковых ядер мозга. Ядерная желтуха характеризуется четырьмя этапами:
- Интоксикация. Для нее характерны потеря аппетита, монотонный крик, двигательная слабость, рвота.
- Поражение ядер. Симптомы – напряженность затылочных мышц, резкий крик, набухание родничка, тремор, опистотонус (поза с выгибанием спины), исчезновение некоторых рефлексов, брадикардия.
- Мнимое благополучие (улучшение клинической картины).
- Осложнения гемолитической болезни новорожденных. Появляются в конце 1 – начале 5 месяца жизни. Среди них – параличи, парезы, глухота, ДЦП, задержка развития и так далее.
На 7-8 день гемолитической желтухи у новорожденных могут возникнуть признаки холестаза:
- обесцвечивание кала;
- зеленовато-грязный оттенок кожи;
- потемнение мочи;
- повышение в крови уровня прямого билирубина.
При анемической форме клинические проявления гемолитической болезни новорожденных включают:
- анемию;
- бледность;
- гепатоспленомегалию;
- незначительное повышение или нормальный уровень билирубина.
Анемическая форма характеризуется наиболее легким течением – общее самочувствие ребенка почти не страдает.
Отечный вариант (внутриутробная водянка) – самая тяжелая форма ГБН. Признаки:
- бледность и сильный отек кожи;
- большой живот;
- выраженное увеличение печени и селезенки;
- вялость мышц;
- приглушение тонов сердца;
- расстройства дыхания;
- тяжелая анемия.
Отечная гемолитическая болезнь новорожденных приводит к выкидышам, мертворождению и гибели детей.
Диагностика
Диагностика ГБН возможна в пренатальный период. Она включает:
- Сбор анамнеза – уточнение количества предыдущих родов, выкидышей и переливаний, выяснение информации о состоянии здоровья старших детей,
- Определение резус-фактора и группы крови беременной, а также отца ребенка.
- Обязательное выявление противорезусных антител в крови женщины с Rh- не менее 3 раз за период вынашивания ребенка. Резкие колебания цифр считаются признаком конфликта. При несовместимости АВ0-системе контролируется титр аллогемагглютининов.
- УЗИ-сканирование – показывает утолщение плаценты, многоводие, увеличение печени и селезенки плода.
При высоком риске гемолитической болезни новорожденных на 34 неделе проводится амниоцентез – забор околоплодных вод через прокол в пузыре. При этом определяется плотность билирубина, уровень антител, глюкозы, железа и других веществ.
После рождения диагноз ГБН ставится на основании клинических симптомов и лабораторных исследований. Анализ крови показывает:
- уровень билирубина выше 310-340 мкмоль/л сразу после рождение и его рост на 18 мкмоль/л каждый час;
- концентрацию гемоглобина ниже 150 г/л;
- снижение числа эритроцитов с одновременным повышением эритробластов и ретикулоцитов (незрелых форм кровяных телец).
Также проводится проба Кумбса (показывает количество неполных антител) и отслеживается уровень противорезусных антител и аллогемагглютининов в крови матери и грудном молоке. Все показатели проверяются несколько раз в сутки.
Гемолитическая болезнь новорожденных дифференцируется от анемии, тяжелой асфиксии, внутриутробной инфекции, физиологической желтухи и других патологий.
Лечение тяжелой гемолитической болезни новорожденных в пренатальный период осуществляется путем переливания эритроцитарной массы плоду (через вену пуповины) либо с помощью заменного переливания крови (ЗПК).
ЗПК – процедура поочередного выведения крови ребенка небольшими порциями и введения донорской крови. Она позволяет удалить билирубин и материнские антитела, одновременно восполнив потери эритроцитов. Сегодня для ЗПК используется не цельная кровь, а эритроцитарная масса, смешанная с замороженной плазмой.
Показания к ЗПК для доношенных детей с диагнозом «гемолитическая желтуха новорожденных»:
- билирубин в пуповинной крови выше 60 мкмоль/л и увеличение этого показателя на 6-10 мкмоль/л каждый час, уровень пигмента в периферической крови – 340 мкмоль/л;
- гемоглобин ниже 100 г/л.
В некоторых случаях процедуру повторяют через 12 часов.
Другие методы, применяемые для лечения ГБН новорожденных:
- гемосорбция – фильтрация крови через сорбенты, очищающие ее от токсинов;
- плазмаферез – удаление из крови части плазмы вместе с антителами;
- введение глюкокортикоидов.
Лечение ГБН при легком и среднетяжелом течении, а также после ЗПК или очищения крови включает медикаментозные средства и фототерапию.
Лекарства, используемые при гемолитической болезни новорожденных:
- белковые препараты и глюкоза внутривенно;
- индукторы печеночных ферментов;
- витамины, улучшающие работу печени и активизирующие обменные процессы, – Е, С, группы В;
- желчегонные средства в случае сгущения желчи;
- переливание эритроцитарной массы;
- сорбенты и очистительные клизмы.
Фототерапия – процедура облучения тела ребенка флуоресцентной лампой с белым или синим светом, в ходе которой непрямой билирубин находящейся в коже окисляется, а затем выводится из организма.
Отношение к грудному вскармливанию при ГБН у новорожденных неоднозначное. Ранее считалось, что ребенка можно прикладывать к груди только через 1-2 недели после рождения, поскольку к этому моменту в молоке уже нет антител. Сегодня врачи склоняются к тому, чтобы кормление грудью начиналось с первых дней, поскольку антирезусные антитела разрушаются в желудке ребенка.
Последствия гемолитической болезни новорожденных зависят от характера течения. Тяжелая форма может привести к гибели ребенка в последние месяцы беременности или в течение недели после рождения.
Если развивается билирубиновая энцефалопатия возможны такие осложнения, как:
- церебральный паралич;
- глухота, слепота;
- задержка развития.
Перенесенная гемолитическая болезнь новорожденных в старшем возрасте провоцирует склонность к частым заболеваниям, неадекватные реакции на вакцинацию, аллергию. У подростков наблюдаются снижение работоспособности, апатия, тревожность.
Профилактика
Профилактика гемолитической болезни новорожденных направлена на предупреждение сенсибилизации женщины. Основные меры – переливание крови только с учетом резус-фактора, недопущение абортов и так далее.
Поскольку главным сенсибилизирующим фактором при резус-конфликте являются предыдущие роды, в течение суток после появления первого ребенка с Rh+ (либо после аборта) женщине необходимо ввести препарат с иммуноглобулином анти-D. Благодаря этому эритроциты плода быстро выводятся из кровотока матери и не провоцируют образование антител при последующих беременностях. Недостаточная доза средства или его позднее введение существенно снижают эффективность процедуры.
Профилактика ГБН во время беременности при выявлении Rh-сенсибилизации включает:
- неспецифическую гипосенсибилизацию – введение детоксикационных, гормональных, витаминных, антигистаминных и других препаратов;
- гемосорбцию, плазмаферез;
- специфическую гипосенсибилизацию – пересадку лоскута кожи от мужа;
- ЗПК на сроке 25-27 недель с последующим экстренным родоразрешением.
Гемолитическая болезнь новорожденных. Что это?
Гемолитическая болезнь новорожденных – это тяжелое состояние плода или только что рожденного ребенка, которое возникает, как результат иммунного конфликта.
Этот конфликт возникает из-за несовместимости крови плода и его мамы по некоторым антигенам. Такими антигенами могут быть разные группы крови или резус-фактор плода и матери.
В результате, эритроциты плода подвергаются атаке антител матери, которые преодолевают барьер плаценты, что приводит к их гемолизу (клетки лопаются).
Проявления гемолитической болезни новорожденных могут быть разной степени и формы, но всегда опасны для здоровья и жизни малыша, вплоть до гибели его в утробе мамы.
Поэтому, при выявлении факторов риска и патологии течения беременности за плодом и мамой тщательно следят, и при наличии отрицательного резус-фактора у мамы, вводят ей специальные препараты – антирезус-глобулины.
Гемолитическая болезнь новорожденных: причины
Причинами гемолитической болезни новорожденных могут становиться иммунологические конфликты, которые развиваются при наличии:
- несовместимости крови матери и плода по резус-фактору. Обычно такое бывает, если у мамы резус-отрицательная кровь, а плод наследует папин положительный резус-фактор. Это состояние в медицине называют резус-конфликтом. Обычно он возникает при повторных беременностях, или если ранее женщине переливалась кровь или эритроциты с не своим резус-фактором. Накопление антител идет от беременности к беременности (даже если это был аборт или выкидыш), и риски возрастают, если не проводить адекватной терапии.
- несовместимость крови матери и плода по группе крови, если у матери первая группа крови, а у плода любая другая. Протекает не так тяжело, как при резус-несовместимости, может возникать при первой же беременности. В кровь ребенка проникают особые антитела матери, направленные к эритроцитам плода.
- редкие варианты несовместимости по разным антигенам на поверхности эритроцитов плода, не связанные с группой крови или резус-фактором.
Как будет проявляться?
Во время беременности особых проявлений не возникает, могут проявиться симптомы, сходные с гестозами. А вот для плода гемолитическая болезнь новорожденных может проявиться в вариантах:
- внутриутробной гибели после 20 недель и более из-за атаки маминых антител на ткани плода
- анемической формы
- желтушной формы
- отечной формы болезни.
Гемолитическая болезнь новорожденных по группе крови ничем принципиально в клиническом течении не отличается от таковой по резус-фактору, но проявления будут не столь яркими и тяжелыми, а прогнозы будут более позитивными.
При отечной форме болезни резко увеличены печень и селезенка, все железы и сердце, снижено количество белка в крови, сильно отекает кожа и подкожная клетчатка, в животике и грудной клетке, в сердечной сумке также копится жидкость, что приводит к увеличению веса малыша в два и более раза.
Именно отечная форма наиболее тяжело протекает из-за резких нарушений работы всех органов и систем, сильной гипоксии тканей из-за очень низкого количества эритроцитов и гемоглобина, поражения нервной системы, что часто ведет к гибели малыша вскоре после родов.
Желтушный вариант протекает легче, ребенок рождается в срок и с нормальным весом, кожные покровы также нормального цвета, но спустя несколько часов ребенок резко начинает желтеть, реже могут быть врожденные желтухи.
Увеличиваются селезенка и печень, сердце и лимфоузлы, резко возрастает уровень токсично билирубина в крови.
Такой уровень билирубина повреждает клетки печени и сердца, почки, но особенно он опасен для мозга, проявляясь энцефалопатией и ядерной желтухой.
Мозг буквально пропитывается билирубином и прокрашивается в желтый цвет.
Дети вялые и плохо кушают, сильно срыгивают и не набирает вес, у них снижены рефлексы, возможны судороги и рвоты.
Критическим будет уровень билирубина выше 340 мкмольл, если ребенок не доношен, уровень билирубина, повреждающего мозг, для него будет еще ниже.
Последствия такого состояния могут быть опасными – от гибели малыша до тяжелых неврологических расстройств и отставания в развитии в дальнейшем.
Анемическая форма протекает легче всего, при ней отмечается бледность ребенка, увеличение печени и селезенки и плохое сосание, набор веса и отставание в физическом и психическом развитии.
При этом стоит помнить, чем больше в крови матери будет антител к эритроцитам плода, тем серьезнее будет прогноз для ребенка. Диагноз ставят порой еще на этапе беременности, и заранее готовятся к оказанию помощи малышу сразу после его рождения.
Гемолитическая болезнь новорожденных: лечение
Основными задачами в лечении гемолитической болезни новорожденных является удаление из крови материнских антител, разрушающих клетки малыша и продуктов метаболизма, которые токсичны – билирубина и других.
Кроме того, нужно активно повысить уровень гемоглобина и количество эритроцитов, поддержать работу внутренних органов.
Обычно при подозрении на ГБН:
- Решают вопрос о сроке и способе родов, при тяжелом состоянии плода делают экстренное кесарево для спасения его жизни. Особенно это важно при большой массе плода из-за отека, он просто не сможет родиться естественным путем.
- Малышу ежедневно замеряют гематокрит, билирубин и уровень гемоглобина.
- При необходимости вводят эритроцитарную массу только своей группы крови.
- ставят капельницы с питательными (раствор глюкозы с витаминами группы В, физраствор, раствор рингера) и детоксикационными растворами (гемодез, полиглюкин).Не менее важной частью лечения при наличии желтухи будет фототерапия под лампой, которая помогает в разрушении и выведении из кожи ребенка билирубина. Малыша помещают под лампу несколько раз в день на строго ограниченное время, следя за реакциями. Для защиты глаз от УФ-лучей надевают специальную повязку. Облучение разрушает в коже токсичный билирубин и выводит его с мочой.
- При тяжелых проявлениях гемолитической болезни новорожденных нужно будет проведение зондового капельного введения питательных жидкостей (глюкоза, растворы белка, альбумин, физраствор) в животик ребенка с заменным переливанием крови. Это полное замещение собственной крови ребенка одногруппной кровью на весь объем через сосуды пупка. При резус-конфликте при заменном переливании крови применяют одногруппную кровь резус-отрицательную, а при несовместимости по группе крови переливают эритроциты первой группы крови в соответствии с резусом ребенка и одногруппную плазму крови ребенка.
- Если ребенок в тяжелом состоянии, его помещают в условия детской реанимации и подключают к аппаратам ИВЛ и проводят все необходимые мероприятия по лечению и выхаживанию.
Гемолитическая болезнь новорожденных: последствия
Последствия гемолитической болезни новорожденных могут быть различны в зависимости от степени тяжести патологии.
Тяжелые формы ГБН могут давать впоследствии тяжелые физические и психические отставания в развитии, вплоть до развития детского церебрального паралича.
Легкие формы патологии могут оставлять после себя умственную отсталость или задержку психического развития, нарушение функций движения, косоглазие и поражения слуха.
С целью снижения риска подобных осложнений при беременности, у женщин с отрицательным резус-фактором нужно строгое слежение за уровнем антител и введением им особых антирезус-иммуноглобулинов в определенные сроки беременности (обычно в третьем триместре беременности и сразу в родах).
Таким женщинам крайне не рекомендованы аборты, опасны внематочные беременности и выкидыши.
Гемолитическая болезнь новорожденных
Гемолитическая болезнь новорожденных (ГБН) является тяжелым врожденным заболеванием, хотя оно в большинстве случаев хорошо поддается лечению. Возникает вследствие несовместимости крови плода и матери. Патология встречается нечасто, но имеет опасные для жизни осложнения.

Фото с сайта okrohe.com
Заболевание в 2,5% случаев приводит к летальности, именно поэтому так важно диагностировать риск ГБН еще на начальных сроках беременности.
Механизм развития
Как же зарождается гемолитическая болезнь у плода и новорожденного? При несовместимости по резусу через плаценту к женщине попадают антигены. Соответственно, организм беременной реагирует на них выработкой антител к положительным эритроцитам. В результате этого возникают тяжелые для малыша последствия – повреждение печени, селезенки, органов кроветворения и костного мозга, повышение уровня билирубина до критических значений.
Конфликт может проявиться на третьем месяце беременности, поскольку именно в этот период у малыша устанавливается резус-фактор.
Последствия несовместимости по группе крови аналогичные. Происходит токсическое воздействие не только на мозг, но и на все органы. Развивается желтуха, кожа и склеры приобретают желтый оттенок. Наиболее тяжелым последствием является ядерная желтуха, при которой поражается мозг.
Как же зарождается конфликт? Эритроциты малыша унаследуют антигены отца, которые отсутствуют у матери. Соответственно, когда они попадают в ее организм, производятся защитные антитела. Таким образом у новорожденного развивается гемолитическая болезнь.
Причины и группы риска
Основной причиной гемолитической болезни новорожденных является резус-конфликт, когда мать резус-отрицательная, а плод – резус-положительный. Усиливают риск возникновения заболевания у детей аборты, выкидыши, внематочные беременности, пересадка органов, переливание резус-положительной крови женщине. Также факторами риска являются:
При снижении защитных свойств плацентарного барьера усиливается проницаемость плаценты, а соответственно увеличивается количество проникающих антител.
С каждым последующим вынашиванием ребенка вероятность ГБН при резус-конфликте возрастает, так как в организме женщины накапливаются антитела. Риск увеличивается на 10%.
Несовместимость по группе крови встречается реже, но гемолитическая болезнь может возникнуть даже у первенца. Обычно такая картина наблюдается, если у малыша II или III, а у матери I. Вероятность наступления ГБН составляет 10%. Риск конфликта по резус-фактору составляет до 85% у женщин с отрицательным резусом.
В некоторых случаях ГБН развивается при несовместимости не только по группе крови или резус-фактору, а также по эритроцитарным антигенам, которых насчитывается более 100 видов.
Формы и проявления
Заболевание, как правило, появляется после 29 недели беременности или в процессе родов. В зависимости от периода развития, оно бывает врожденным и постнатальным.
По количеству проникших антител выделяют следующие формы гемолитической болезни:
- Желтушная. Встречается чаще всего, в 90% случаев. Ее появление связано с гемолизом (разрушением эритроцитов) и повышением концентрации непрямого билирубина, из-за чего повреждается множество органов (головной мозг, сердце, почки, надпочечники). Заболевание проявляется желтухой – желтый цвет околоплодных вод, пожелтение кожного покрова, склер глаз, увеличение селезенки и печени, вялость и слабость новорожденного, снижение сосательного рефлекса, анемия, потемнение мочи. Появление первых симптомов зависит от формы гемолитической болезни. При врожденном заболевании малыш рождается желтым, при постнатальном – первых признаков стоит ожидать в течение суток. Стоит отметить, что симптоматика быстро нарастает, своего пика достигает на 2–3 день после появления малыша на свет. Билирубин в крови может достигать 340–350 мкмоль/л при норме не более 51 мкмоль/л. Появляются симптомы билирубинового отравления – обильные срыгивания, рвота, снижение мышечного тонуса. Самым опасным проявлением является интоксикация мозга (ядерная желтуха). Ее симптомы – гипертонус мышц, судороги, выбухание родничка, нистагм, нарушение дыхания.
- Анемическая. Встречается в 10–20% случаев, имеет наиболее легкое течение. Симптоматика – бледность кожного покрова, вялость, снижение аппетита, анемия, увеличение печени и селезенки. Симптомы желтухи отходят на второй план, они могут быть еле выраженными.
- Отечная. Является наиболее тяжелой формой. Ее проявления – отечность тканей, скопление жидкости в брюшной, плевральной и других полостях, симптомы желтухи и анемии.
В зависимости от уровня билирубина, показателей гемоглобина и выраженности отека гемолитическая болезнь новорожденных бывает 3 степеней тяжести:
- легкая – гемоглобин в пределах 120–140 г/л, билирубин – 51–85 мкмоль/л, едва выраженный отечный синдром;
- средняя – гемоглобин опускается до 90–110 г/л, билирубин может повышаться до 137 мкмоль/л, асцит;
- тяжелая – анемия (ниже 80 г/л), билирубин больше 137 мкмоль/л, отек кожи.
При тяжелом состоянии высока вероятность летального исхода новорожденных.
Какой врач лечит гемолитическую болезнь?
Лечением гемолитической болезни у новорожденных занимается педиатр или гематолог.
Диагностика
Диагноз ставится на основании данных комплексного обследования. Дифференциальная диагностика проводится с желтухой, вызванной сепсисом, кровоизлиянием, токсоплазмозом и цитомегаловирусом.
Пренатальная гемолитическая болезнь
Этот вид обследования проводится в то время, когда кроха находится в утробе матери. Он включает в себя:
- определение группы крови и резус-фактора обеих родителей;
- исследование околоплодных вод (о гемолитической болезни свидетельствуют повышение плотности, билирубина, белка и глюкозы, снижение эстрогена);
- иммунологическое обследование;
- УЗИ;
- КТГ (можно выявить гипоксию плода).
Постнатальная гемолитическая болезнь
Проводится после появления малыша на свет. Обследованию подвергаются новорожденные, попадающие в группу риска гемолитической болезни, или малыши с явными признаками ГБН.
Диагностика предполагает:
- определение группы крови или резус-конфликта у новорожденного;
- выявление билирубина с использованием крови из пуповины, динамика уровня по фракциям (прямой, непрямой, общий);
- определение иммуноглобулинов IgM, IgА и IgG в крови новорожденного;
- иммунологическое обследование (прямая и непрямая реакция Кумбса);
- общий анализ крови новорожденного;
- определение титра антител у матери.
В случае несовместимости по другим показателям проводится проба на индивидуальную переносимость.

Фото с сайта infopechen.ru
Лечение бывает двух видов – консервативное и оперативное. Выбор методики зависит от тяжести состояния.
Легкие степени лечатся с помощью медикаментов и физиотерапевтических процедур. Неотъемлемой частью лечения является фототерапия. С ее помощью можно уменьшить проявления желтухи, благодаря ускоренному выведению билирубина из организма новорожденного.
Медикаменты, применяемые для лечения гемолитической болезни:
- витаминные средства (А, В, Е, С);
- введение глюкозы и белковых препаратов;
- дезинтоксикационные растворы (Гемодез);
- препараты, способствующие выведению билирубина (Фенобарбитал);
- сорбенты (Агар-агар, Карболен);
- желчегонные средства (Аллохол).
Лечение направлено на скорейшее удаление билирубина и снятие симптомов интоксикации. В первые сутки после рождения делаются очистительные клизмы.
От грудного вскармливания отказываться нельзя, поскольку под действием желудочного сока антитела будут распадаться в организме новорожденного и вреда не принесут.
При тяжелых формах гемолитической болезни не обойтись без плазмафереза, гемосорбции или переливания крови. В первую неделю после рождения малыша могут лечить глюкокортикоидными препаратами.
Прогноз будет утешительным лишь в том случае, если ГБН будет диагностирована как можно раньше. Чем большее количество антител выработается, тем тяжелее проявления болезни. При слишком высоких показателях происходит разрушение эритроцитов. Это может произойти до или после появления малыша на свет.
Возможные опасные осложнения при гемолитической болезни:
- состояние вторичного иммунодефицита;
- судороги;
- ядерная желтуха;
- реактивный гепатит;
- ДЦП;
- задержка умственного и физического развития;
- глухота, слепота;
- задержка речи;
- парез;
- анемия;
- асцит;
- сердечная недостаточность;
- летальный исход.
Прогноз зависит от своевременной диагностики и лечения.
Профилактика
К сожалению, при резус-несовместимости избежать появления гемолитической болезни у новорожденного практически невозможно. Но существуют меры профилактики после появления крохи на свет. В течение 1–2 суток необходимо ввести анти-D иммуноглобулин.
Неспецифическая профилактика заключается в избегании предрасполагающих факторов, таких как переливание несоответствующей крови, аборт, выкидыш и другие.
Стоит отметить, что даже при резус-конфликте может родиться абсолютно здоровый ребенок. Но женщина все равно должна регулярно наблюдаться у врача.
Автор: Оксана Белокур, врач,
специально для Mama66
Полезное видео про гемолитическую болезнь новорожденных
Список источников:
- Алексеенкова М. В. Гемолитическая болезнь новорожденных: перинатальные исходы и отдаленные результаты развития детей: дис. канд. мед. наук: 14.00.09. – Москва, 2005. – 142 с.
- Сидельникова В. М., Антонов А. Г. Гемолитическая болезнь плода и новорожденного. // М., Издательство «Триада-Х», 2004. – 195.
- Касько Л. П., Шишко Г. А., Артюшевская М. В. и др. Алгоритм диагностики и лечения резус-иммунизации у беременных и новорожденных (инструкция по применению). // Минск, 2008.