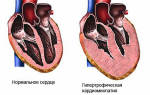
Билиарная недостаточность что это такое
Синдром хронической билиарной недостаточности
Билиарная недостаточность — полиэтиологический симптомокомплскс, сопровождающий заболевания органов пищеварения, ведущим патогенетическим звеном которых является уменьшение количества желчи и желчных кислот, поступающих в кишечник за 1 ч после введения раздражителя.
Термин и определение впервые в клиническую практику ввели В.А. Максимов и А.Л. Чернышов в 1986 г.
При отсутствии лечения билиарная недостаточность (БH) проявляется непереносимостью жирной пиши, стеатореей, снижением массы тела, гиповитаминозом жирорастворимых витаминов, формированием желчных камней, а в тяжелых случаях — гемералопией и остеопорозом. Тесная анатомо-функциональная взаимосвязь гепатобилиарной системы с другими органами пищеварения неминуемо отражается на их функционировании. В свою очередь заболевания органов пищеварения способствуют развитию БH (табл. 4.2).
Как отмечено ранее, процессы желчеобразования и желчевыделения тесно связаны со всей системой органов пищеварения. В соответствии с этим патология того или иного органа может сопровождаться билиарной недостаточностью.
У больных с патологией печени в связи с поражением гепатоцитов снижается синтез ЖК, что приводит к уменьшению их пула и развитию синдрома хронической БН. Кроме того, заболевания печени сопровождаются вторичной билиарной дисфункцией, чаще в виде гипотонии желчного пузыря и гипертонуса сфинктера Одди, что не обеспечивает адекватного оттока желчи в пищеварительный период.
В основе формирования БН при патологии билиарного тракта чаще лежат нарушения нейрогуморальной регуляции желчного пузыря и сфинктерного аппарата желчных путей, а также нарушение концентрационной функции желчного пузыря. Недостаточное по объему и несвоевременное поступление малоконцентрированной желчи в двенадцатиперстную кишку приводит к нарушению всасывания липидов. Кроме того, принимая во внимание тот факт, что панкреатический проток в большинстве случаев открывается в общий желчный проток, го гипертонус сфинктера Одди приводит к нарушению эвакуации и панкреатического секрета, что дополнительно усугубляет нарушение пищеварения.
Причиной синдрома хронической БH могут быть как первичная, так и вторичная дисфункция билиарного тракта. Однако БH не ограничивается только рамками гепатобилиарной системы, а может быть обусловлена патологией и других органов пищеварения.
Таким образом, можно заключить, что синдром хронической БH развивается при любых заболеваниях органов пищеварения, в основе этиопатогенеза которых лежит нарушение конъюгации, синтеза и экскреции желчных кислот, их энтерогепатической циркуляции, нарушение эвакуаторной функции желчного пузыря и моторики сфинктерного аппарата билиарного тракта, а также расстройство нейрогуморальной регуляции желчеобразования и желчеотделения.
Накопленные сведения позволили разработать клиническую классификацию хронической билиарной недостаточности.
Классификация билиарной недостаточности (по В.А. Максимову, А.Л. Чернышеву, В.А. Неронову. 2006).
По ведущему механизму развития:
1. Вызванная патологией органов пищеварительной системы:
б) желчных путей;
в) гастродуоденальной зоны;
г) поджелудочной железы;
2. Вызванная патологией других систем и органов (например, миома матки, доброкачественная гиперплазия предстательной железы и др.).
3. Вызванная приемом лекарственных препаратов:
а) секвестрантов желчных кислот;
б) стероидных гормонов.
По степени тяжести:
1. Легкой степени.
2. Средней степени.
3. Тяжелой степени.
Клинические симптомы БH начинают проявляться, когда суммарный дебит ходовой кислоты составляет менее 1,2 ммоль/ч. Первые симптомы BH, как правило, связывают с основным заболеванием, что способствует ее дальнейшему прогрессированию.
Снижение количества ЖК, секретируемых в желчь, приводит к стеаторее -потере жира с фекалиями (например, до 7 г/сут и более при П ВЦ). Недостаточное поступление ЖК в просвет кишечника существенно снижает всасывание не только жиров, но и жирорастворимых витаминов (A. D, Е, К). При этом стул у части больных плохо оформленный, с примесью не полностью переваренных жиров. Однако у некоторых пациентов несмотря на стеаторею отмечается запор, что. по-видимому, связано с недостаточным влиянием малого количества ЖК на моторику топкой и толстой кишки.
Нарушение всасывания жиров сопровождается постепенным снижением массы тела больных.
Стеаторея приводит к недостаточному всасыванию в тонкой кишке ионов кальция и жирорастворимого витамина D, что постепенно вызывает остеодистрофию (боль в костях). Несмотря па то что уровни кальция и фосфора в сыворотке крови больных даже с тяжелой степенью БН при поражении печени (цирроз) находятся либо в пределах нормы, либо несколько снижены, при рентгенографии костей и морфологическом исследовании биоптата костной ткани отмечаются признаки остеопороза.
Риск остеопороза повышают дефицит кальция и витамина D, алкогольная и никотиновая зависимость, а также гиподинамия. Для развития остеопороза необходимо сочетание нескольких факторов риска или один фактор риска плюс генетическая предрасположенность.
Патогенез остеопороза при холестатических поражениях печени, по-видимому, многофакторный я включает в себя нарушение всасывания и метаболизма витамина D и недостаточное всасывание ионов кальция.
У больных с БН нарушено всасывание витамина А, который необходим для роста и дифференцировки клеток и является предшественником зрительного пигмента — родопсина, Дефицит витамина приводит к гемералопии (снижение ночного зрения). Клинически дефицит витаминов E и К при БН, как правило, не проявляется.
Тяжесть билиарной недостаточности подразделяют на 3 степени: легкую, среднюю и тяжелую.
Легкая степень БН развивается при суммарном дебите холевой кислоты в пределах 0,6-1,2 ммоль/ч за 1 ч после введения раздражителя.
Клиническая картина проявляется небольшой болью и чувством тяжести в правом подреберье и эпигастральной области, снижением аппетита, легким похуданием, непереносимостью жирной пиши, хроническим запором, метеоризмом, незначительно выраженными симптомами гиповитаминоза жирорастворимых витаминов A, D, Е, К и группы В.
Средняя степень БН развивается при суммарном дебите холевой кислоты в пределах 0,1-0,5 ммоль/ч.
Клиническая картина билиарной недостаточности характеризуется болью или чувством тяжести в правом подреберье и эпигастральной области, слабостью, быстрой утомляемостью, снижением аппетита, похуданием, непереносимостью жирной пиши, хроническим запором (стул 1 раз в 3-4 дня), метеоризмом, симптомами гиповитаминоза жирорастворимых витаминов А, D, Е, К и витаминов группы В.
Тяжелая степень БН развивается при суммарном дебите холевой кислоты менее 0.1 ммоль/ч после раздражителя и встречается при полном или частичном истечении желчи наружу при желчных свищах, декомпенсированном циррозе печени и тяжелом хроническом гепатите с резко выраженной активностью. При тяжелой степени БН к вышеописанной клинической картине присоединяются выраженное похудание, резкое расстройство пищеварения, изменения в костях, ахолические кровотечения, выраженные признаки авитаминоза А, D, E, К и группы В.
Больные с БН чаше предъявляют жалобы на непереносимость жирной пищи, расстройство стула и стеаторею. Расстройство стула может быть обусловлено основным заболеванием и поэтому не является надежным критерием в диагностике BH. Патогномоничным и ведущим симптомом БН при опросе больного является стеаторея. Маслянистый стул, который оставляет после себя плохо смываемый след и практически не тонет в воде, характерен для всех больных с БH (однако не следует забывать, что при экзогенной недостаточности поджелудочной железы также наблюдается стеаторея).
При опросе необходимо уделить внимание наличию у больного жалоб, характерных для дефицита жирорастворимых витаминов: снижение остроты вечернего зрения (гемералопия) и признаки остеопороза (незначительные травмы, сопровождавшиеся переломами). Совокупность двух жалоб или более позволяет предположить наличие билиарной недостаточности.
Однако для диагностики БН клиническое обследование больного малоинформативно. Ведущее место в диагностике БН занимают лабораторные и инструментальные методы исследования. Основным методом диагностики БН является этапное хроматическое дуоденальное зондирование с. определением биохимического состава полученных порций желчи и оценкой стимулированной секреции с расчетом суммарного дебита компонентов желчи. Клиническую оценку БH связывают с показателем суммарного дебита холевой кислоты — основной в пуле желчных кислот.
Зондирование позволяет раздельно получить желчь из просвета двенадцатиперстной кишки, холедоха, желчного пузыря, печеночных протоков. Желчь собирается отдельно 5 минутными порциями, объем каждой порции регистрируется.
1. Лечение основною заболевания согласно общепринятым стандартам.
2. Патогенетическую терапию билиарной недостаточности.
Патогенетическая терапия включает: диетотерапию и лечебное питание: восстановление метаболических функций гепатоцита (подавление синтеза XC и стимуляция синтеза ЖК); заместительную терапию дефицита ЖК; коррекцию желчеотделения; физиотерапию и другие методы лечения.
Лечебное питание занимает важное место в терапии заболеваний органов пищеварения. Обязательное условие диетотерапии — ее сбалансированность с учетом качественного состава желчи, обогащение комплексом витаминов, в первую очередь жирорастворимой группы, включение в рацион достаточного количества пищевых волокон и растительных масел.
Пищевые волокна способствуют снижению литогенности желчи при условии ее первоначального повышения у больных с холецистолитиазом, гипокинезией желчного пузыря с застоем желчи. Из всех видов пищевых волокон наиболее заметно влияют на желчевыделение отруби злаков, действующим началом которых являются гемицеллюлоза и целлюлоза. Способность пищевых волокон влиять на обмен ЖК обусловливает их гипохолестеринемическое действие. Выраженность этого действия зависит от их происхождения: наибольший эффект — у пектина, особенно высокометоксилированного (цитрусового, яблочного) и слизей.
Пo данным Л.Б. Лазебника и соавт., у больных с желчнокаменной болезнью, дискинезией желчных путей и у перенесших холецистэктомию на фоне диетотерапии увеличивается количество печеночной желчи с 92 ± 3 до 126 ± 5 мл (р
Экзотический отдых в странах Африки
Отдых в Абхазии: когда море зовет
Когда все работает вместе с Сиалис
Ломбарды: плюсы и минусы. Виды ломбардов
Аренда батутов в Алматы и Казахстане – большой выбор, быстрая доставка
Критерии выбора платьев больших размеров
Как выбрать и с чем носить куртку парку?
ГородРабот.ру рассказал, как успешно пройти собеседование и получить работу мечты
Дисфункция билиарного тракта
- Боль в пояснице
- Боль вверху живота
- Боль возле лопатки
- Вздутие живота
- Головная боль
- Горький привкус во рту
- Капризность
- Нарушение сна
- Нарушение стула
- Повышенная нервная возбудимость
- Повышенная утомляемость
- Повышенное потоотделение
- Понос
- Потеря аппетита
- Раздражительность
- Рвота
- Снижение работоспособности
- Тошнота
- Учащенное сердцебиение
- Чувство отвращения от еды
Дисфункция билиарного тракта – представляет собой патологический процесс, связанный с нарушением протекания координированных двигательных процессов мышечных тканей желчного пузыря и желчных протоков. Наиболее часто это происходит на фоне расстройства сфинктерного аппарата, когда он не отводит желчь из печени в ДПК.
Такая патология может быть врожденной и приобретенной, отчего причины ее возникновения будут несколько отличаться. Однако в любом случае ее развитие будет связано с течением других заболеваний.
Клиническая картина у такой болезни неспецифична и включает в себя болевые ощущения в области правого подреберья, повышенное потоотделение, быструю утомляемость, тошноту и расстройство стула.
Правильный диагноз ставится на основании результатов лабораторно-инструментального обследования организма. Кроме этого, учитывается информация, полученная врачом во время проведения первичной диагностики.
Для нормализации функционирования применяются консервативные терапевтические методики, среди которых: прием лекарственных препаратов и соблюдение щадящего рациона.
В международной классификации болезней десятого пересмотра подобному недугу отведен отдельный шифр – код по МКБ-10: К82.8.
В настоящее время точные причины, почему развивается дисфункция билиарного тракта, остаются неизвестными. Необходимо отметить, что такая патология преимущественно диагностируется у детей, однако, ее развитие может произойти в совершенно любом возрасте. Мальчики и девочки подвержены такому недугу в равной степени. Тем не менее это вовсе не исключает вероятность ее появления у лиц других возрастных категорий.
Наиболее вероятными предрасполагающими факторами принято считать:
- осложненное протекание беременности или родовой деятельности;
- длительное искусственное вскармливание;
- позднее введение прикорма;
- нерациональное питание детей старшего возраста;
- присутствие аналогичного заболевания у одного из близких родственников;
- перенесенные в раннем возрасте инфекционные недуги, например, вирусный гепатит, паразитарные или глистные инвазии;
- присутствие хронических болезней ЖКТ, таких как язвенная болезнь, гастрит или дуоденит;
- наличие в истории болезни патологических процессов аллергического характера – атопическая форма дерматита и индивидуальная непереносимость того или иного продукта питания;
- патологии эндокринной или нервной системы;
- протекание воспалительного заболевания печени;
- нарушение функционирования сфинктера Одди;
- перенесенное хирургическое вмешательство на печени;
- гормональный дисбаланс;
- гипотония желчного пузыря;
- снижение давления в желчном пузыре и в протоковой системе;
- проблемы с синтезом желчи;
- резекция желудка.
Первичную форму недуга могут вызвать:
- атрезия или гипоплазия желчного пузыря;
- формирование кистозного новообразования в желчном пузыре;
- врожденный фиброз, который нередко приводит к порокам сфинктерного аппарата;
- сегментарное расширение желчевыводящих путей;
- врожденные пороки развития желчного пузыря – удвоение этого органа, его фиксированные перегибы, агенезия и перетяжки, дивертикулы и гиперплазия.
Помимо этого, не исключается вероятность влияния:
- холецистита и холангита, протекающего в хронической форме;
- структурных повреждений поджелудочной железы;
- злокачественных и доброкачественных опухолей с локализацией в желчевыводящих путях или в поджелудочной железе;
- заболеваний гастродуоденальной области;
- хронических психоэмоциональных расстройств.
Все вышеуказанные этиологические факторы приводят к тому, что нарушается функционирование сфинктерного аппарата, который не отводит желчь из печени в 12-перстную кишку.
Из-за этого формируются следующие нарушения:
- торможение двигательной функции кишечника;
- уменьшение всасывания витаминов, кальция и других питательных веществ;
- понижение уровня фибриногена и гемоглобина;
- развитие такого расстройства, как функциональная диспепсия;
- образование язв, цирроза печени и проблем в работе половых желез;
- повышение риска возникновения остеопороза.
Независимо от этиологического фактора происходит временное или постоянное нарушение иннервации желчевыводящих протоков и желчного пузыря.
Классификация
Опираясь на время происхождения, дисфункция билиарного тракта делится на:
- первичную – встречается лишь в 10-15% случаев;
- вторичную – частота диагностирования достигает 90%.
В зависимости от локализации, такой патологический процесс может возникнуть в:
По функциональным особенностям недуг может протекать по такому типу:
- Пониженная функция или гипофункция – характеризуется возникновением тупых болей, давлением и распиранием в области под правыми ребрами. Болезненность может увеличиваться при смене положения тела, поскольку при этом изменяется давление в брюшной полости.
- Повышенная функция или гиперфункция – отличается появлением колющих болей, которые нередко иррадиируют в спину или распространяются по всему животу.
Симптоматика
Дисфункция билиарного тракта у детей не имеет специфических симптомов, которые бы на 100% указывали на протекание именно такого недуга. Степень выраженности клинических проявлений может несколько отличаться в зависимости от возрастной категории ребенка.
Главными внешними признаками принято считать:
- Снижение аппетита и полное отвращение к некоторым продуктам или блюдам.
- Болевые ощущения в верхнем отделе живота. Болезненность может усиливаться при глубоком вдохе, физической нагрузке, нерациональном питании и влиянии стрессовых ситуаций. Нередко болевой синдром тревожит детей в ночное время суток.
- Иррадиацию боли в поясницу, живот или лопатку.
- Тошноту и повторную рвоту – зачастую такие симптомы возникают после употребления в пищу жирных или острых блюд.
- Расстройство стула – жалобы на диарею возникают чаще, нежели на запоры.
- Нарушение сна.
- Повышенное потоотделение.
- Снижение работоспособности.
- Капризность и возбудимость.
- Раздражительность и повышенную утомляемость.
- Вздутие живота.
- Горький привкус во рту.
- Учащение частоты сердечного ритма.
- Головные боли.
Возникновение одного или нескольких вышеуказанных симптомов – повод для немедленного обращения за медицинской помощью. В противном случае повышается вероятность развития осложнений, среди которых функциональная диспепсия.
Диагностика
Правильный диагноз можно поставить только после комплексного обследования организма.
Таким образом, первый этап диагностирования включает в себя манипуляции, проводимые непосредственно гастроэнтерологом:
- анализ семейного анамнеза – для установления факта присутствия аналогичного расстройства у близких родственников;
- ознакомление с историей болезни – для поиска наиболее характерного патологического этиологического фактора;
- сбор и изучение жизненного анамнеза – клиницисту необходима информация о питании пациента;
- тщательный физикальный осмотр, предполагающий осуществление глубокой пальпации и перкуссии передней стенки брюшной полости;
- детальный опрос больного или его родителей – для установления первого времени, когда появились клинические признаки и с какой силой они выражаются.
Лабораторные исследования в данном случае представлены:
- общеклиническим анализом крови и мочи;
- биохимией крови;
- печеночными пробами;
- ПЦР-тестами.
Среди инструментальных процедур, которые несут наибольшую диагностическую ценность, стоит выделить:
- ЭРХПГ;
- ЭКГ;
- ФГДС;
- ультрасонографию брюшной полости;
- дуоденальное зондирование;
- рентгенографию с применением контрастного вещества или без него;
- КТ и МРТ.
Только после этого для каждого пациента будет составлена индивидуальная тактика терапии.
Чтобы избавиться от такого заболевания, достаточно применения консервативных терапевтических методик, среди которых:
- прием лекарственных препаратов;
- физиотерапевтические процедуры;
- соблюдение щадящего питания;
- народные средства медицины.
Медикаментозное лечение объединяет в себе такие препараты, как:
- холеретики;
- холекинетики;
- желчегонные вещества;
- витаминно-минеральные комплексы;
- спазмолитики и другие лекарства, направленные на купирование симптоматики.
Что касается физиотерапевтических процедур, то они включают в себя:
- влияние магнитного поля;
- микроволновую терапию;
- УВЧ.
Применение рецептов нетрадиционной медицины показано только после предварительной консультации с лечащим врачом.
В домашних условиях готовят целебные отвары и настои на основе:
- цветков бессмертника;
- кукурузных рылец;
- перечной мяты;
- шиповника;
- петрушки.
Не последнее место в терапии занимает диета, которая обладает собственными правилами:
- частое и дробное употребление пищи;
- введение в рацион растительных масел;
- обогащение меню клетчаткой растительного происхождения (содержится в свежих фруктах и овощах);
- полное исключение жирной и острой пищи, а также пряностей и газированных напитков.
Полный перечень рекомендаций о питании дает только гастроэнтеролог.
Возможные осложнения
Если симптомы дисфункции билиарного тракта останутся незамеченными или же лечение будет вовсе отсутствовать, то велика вероятность развития таких осложнений, как:
Профилактика и прогноз
Поскольку точные причины формирования такого заболевания в настоящее время остаются неизвестными, то и специфических профилактических мероприятий не существует.
Тем не менее есть рекомендации, которые помогут в значительной степени снизить вероятность развития описываемой болезни:
- здоровое и полноценное питание;
- своевременное введение прикорма;
- укрепление иммунной системы;
- избегание влияния стрессовых ситуаций;
- раннее выявление и лечение тех патологий, которые могут привести к такому расстройству;
- регулярное посещение педиатра, а при необходимости и других детских специалистов.
Прогноз болезни в подавляющем большинстве случаев благоприятный – недуг хорошо поддается терапии, а вышеуказанные осложнения развиваются достаточно редко. Более того, иногда дисфункция билиарного тракта может самостоятельно пройти по мере взросления ребенка. Однако это не означает, что родители должны оставить без внимания подобное нарушение.
Функциональные расстройства желудочно-кишечного тракта и хроническая билиарная недостаточность (ХБН). Эффективность урсосана в лечении ХБН
Раздел только для специалистов в сфере медицины, фармации и здравоохранения!
Билиарная недостаточность (БН) – полиэтиологический симптомокомплекс, сопровождающий заболевания органов пищеварения, ведущим патогенетическим звеном которых является уменьшение количества желчи и желчных кислот, поступающих в кишечник (В.А.Максимов, 1986).
БН ведет к нарушениям пищеварения, в первую очередь жиров, так как желчные кислоты являются эмульгаторами жиров (обеспечивая их превращение в мельчайшие капельки), что улучшает доступность липаз к триглицеридам. Жирные кислоты и моноглицериды, образовавшиеся в верхних отделах тонкой кишки, всасываются энтероцитами в виде комплекса липоидно-желчных солей. В энтероците эти комплексы распадаются, причем моноглицериды остаются в цитоплазме энтероцита, а желчные кислоты поступают в просвет кишечника для дальнейшего участия в катаболизме и всасывании жиров. При БН метаболизм жиров нарушается, что приводит к плохой переносимости жирной пищи, стеаторее, снижению массы тела, гиповитаминозу жирорастворимых витаминов, формированию желчных камней, остеопорозу.
Если причины, ведущие к нарушению состава желчи, отсутствуют, то она состоит из желчных кислот, холестерина, фосфолипидов и желчных пигментов. Объем желчи составляет 500-1200 мл/сут. Для нормального пищеварения в течение суток человеку необходимо 20-30 г желчных кислот (весь пул желчных кислот составляет около 4 г), суточный синтез вновь образованных желчных кислот составляет 300-600 мг, остальное количество обеспечивается энтерогепатической циркуляцией, интенсивность которой зависит от характера и количества принятой пищи. Количество энтерогепатических циклов в течение суток может достигать 5-10.
Фосфолипиды в сухом остатке желчи составляют 22%, белки около 4,5%, билирубин — около 0,3%. Холестерин представлен в виде свободного холестерина и эфиров холестерина. Суточный расход холестерина составляет 1,2 г, причем около 500 мг расходуется на синтез желчных кислот.
Основными причинами развития БН являются (рис. 1):
— нарушение синтеза желчных кислот;
— нарушение концентрационной функции желчного пузыря (ЖП) или его отсутствие;
— нарушение энтерогепатической циркуляции желчных кислот;
— нарушение нейрогуморальной регуляции процессов желчеобразования и желчеотделения.
В настоящее время функциональные расстройства печени и органов, участвующих в энтерогепатической циркуляции желчных кислот, изучены мало, поэтому данная статья посвящена этим аспектам БН.
Под нашим наблюдением находились 90 пациентов, из них 30 больных с синдромом раздраженного кишечника (15 больных с «запорным» вариантом и 15 с диареей); 30 больных с хроническим бескаменным холециститом (ХБХ) (15 из них имели гиперкинетический вариант расстройства моторики ЖП и 15 — гипокинезию ЖП) и 30 больных с начальной стадией желчно-каменной болезни (ЖКБ-Н) – с признаками повышения литогенности желчи, наличием «осадка» в ЖП и функциональным расстройством сфинктера Одди. Средний возраст больных составил 45,6±4,5 года; женщин было 61, а мужчин — 26.
Всем больным проводилось этапное хроматическое зондирование по методике, описанной В.А.Максимовым (1980), биохимическое исследование желчи в порциях А, В, С, а также изучались уровни холевой кислоты, холестерина, фосфолипиды.
Результаты исследования биохимического состава желчи у больных с ЖКБ-Н и ХБХ представлены в таблице 1.
Согласно данным, представленным в таблице, у больных с дисфункцией билиарного тракта (ХБХ и физико-химическая стадия ЖКБ) развивается ХБН (продолжительность болезни у изученной группы больных составила 5,5 лет), что необходимо учитывать при назначении лечения.
В основе формирования БН при патологии билиарного тракта лежат нарушения нейрогуморальной регуляции, их работы и нарушения концентрационной функции ЖП. Хронический застой желчи в пузыре из-за неправильной работы сфинктерного аппарата приводит к образованию билиарного сладжа, способствует развитию воспаления и формированию ЖКБ. Недостаточное или преждевременное излитие желчи в двенадцатиперстную кишку приводит к нарушению всасывания липидов и другим последствиям нарушения метаболизма жиров.
Результаты исследования биохимического состава желчи у больных с синдромом раздраженного кишечника с «запорным» вариантом (СРК-З) и диареей (СРК-Д) представлены в таблице 2.
При синдроме раздраженного кишечника, согласно представленным в таблице данным, признаков БН не наблюдается. Это может быть связано с нестойкостью функциональных расстройств и быстрым восстановлением нормальной моторики кишечника, а также с недостаточной продолжительностью заболевания. Однако клиническая ситуация требует контроля за возможностью формирования у пациентов с синдромом раздраженного кишечника БН.
Основным методом диагностики БН является этапное хроматическое дуоденальное зондирование с определением биохимического состава полученных порций желчи и оценкой стимулированной секреции с расчетом суммарного дебита компонентов выделившейся желчи. Клиническую оценку БН производят по показателю дебита холевой кислоты, являющейся основной в пуле желчных кислот.
По уровню холевой кислоты и химическим проявлениям определяют степень тяжести БН: легкую — 0,6-1,2, среднюю — 0,1-0,5; тяжелую —