Группы лекарственных средств при инфаркте миокарда
Средства, применяемые при инфаркте миокарда
Инфаркт миокарда возникает вследствие резкого нарушения кровотока в каком-либо участке миокарда (тромбоз, закрытие просвета артерии в результате атеросклероза и др. На фоне ишемии развивается некроз участка миокарда с последующим образованием рубца. Инфаркт миокарда в остром периоде обычно сопровождается очень сильными болями в области сердца, которые не купируются нитроглицерином, аритмиями.
Медикаментозное лечение больных с неосложненным инфарктом миокарда должно быть направлено на купирование болевого синдрома, профилактику и лечение нервно-психических расстройств, восстановление коронарного кровотока и ограничение зоны некроза
Для купирования боли используют наркотические анальгетики (морфин, промедол и др.), метод нейролептоанальгезии (таламонал), средства для наркоза (закись азота).
У больных острым инфарктом миокарда развивается гиперкоагуляционный синдром с повышением активности прокоагулянтов, тем самым создаются условия для возникновения тромбозов. Поэтому проводится тромболитическая терапия: вводятся активаторы фибринолиза: Стрептокиназу, тканевой активатор плазминогена (ТАП) с последующим назначением Гепарина и непрямых антикоагулянтов (неодикумарин и др.)
Ограничить зону некроза способны нитраты, b-адреноблокаторы и антагонисты кальция (в вену). Для профилактики и лечения нервно-психических расстройств применяют транквилизаторы и нейролептики.
Назначают также ацетилсалициловую кислоту в качестве антиагреганта.
Сердечные аритмии купируют лидокаином (10% раствор в вену).
В случае снижения артериального давления до критических значений используют a — адреномиметики – мезатон, при кардиогенном шоке вводят дофамин.
Какие препараты обычно назначают для лечения пациентов после инфаркта миокарда
Инфаркт миокарда – это острое и крайне опасное заболевание сердечно-сосудистой системы. Причина этой болезни – недостаточное кровоснабжение тканей миокарда.
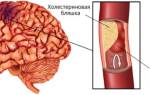
При определенных условиях (например, неправильное питание, курение, наследственные факторы) на стенках артерий, которые питают сердечную мышцу образуются атеросклеротические бляшки или тромбы. В результате просвет сосудов сильно сужается, клетки миокарда недополучают питательных веществ и кислорода.
О приеме лекарств
Наш организм начинает подавать тревожные «звоночки», которые выражаются в болевых симптомах в области сердца. Так развивается ИБС или ишемическая болезнь сердца. Если своевременно не принять меры и не начать лечение, в тканях миокарда могут возникнуть очаги некроза. Именно это состояние и принято называть инфарктом миокарда.
А после купирования острого состояния, пациент нуждается в дальнейшем длительном и систематическим лечении. Скорее всего, больному придется полностью пересмотреть свой образ жизни и принимать определенные препараты в течение многих лет.
Медикаментозное лечение после инфаркта миокарда должна назначаться строго врачом-кардиологом, обычно специалист выписывает препараты нескольких групп.
Статины борются с основной причиной недостаточности кровоснабжения — холестериновыми бляшками. Лекарственные средства из этой группы расщепляют холестерин в печени и выводят его из организма, а также позволяют поддерживать уровень холестерина в крови на приемлемом уровне. Кроме того, статины снимают воспалительные процессы в сосудах.
К статинам относятся следующие препараты:
- Симвастатин (действующее вещество – симвастатин), дозировка 10, 20, 40 мг, стоимость в пределах 70-170 рублей
- Вазилип (симвастатин), расфасовка 10, 20, 40 мг, интервал стоимости 350-500 рублей
- Симгал (симвастатин), дозировка 10, 20, 40 мг, покупка обойдется в 300-600 рублей
- Симло ( симвастатин), расфасовка 10, 20, 40 мг, можно купить в аптеке за 250-350 рублей
- Кардиостатин (ловастатин), дозировка 20, 40 мг, стоимость в пределах 240-360 рублей
- Липостат ( правастатин), расфасовка 10, 20 мг, покупка обойдется всего в 140-200 рублей
- Лескол Форте (препарат 2-го поколения, действующее вещество – флувастатин), дозировка 80 мг, стоимость около 2500 рублей
- Тулип (препарат 3-го поколения, активное вещество – аторвастатин), расфасовка 10, 20, 40 мг, ценовой интервал 220-550 рублей
- Липтонорм (3-е поколение, на основе аторвастатина), дозировка 20 мг, можно купить в аптеке за 290-400 рублей
- Торвакард (3-е поколение, на основе аторвастатина), расфасовка 10, 40 мг, стоимость в пределах 310-550 рублей
- Аторис (3-е поколение, на основе аторвастатина), дозировка 10, 20, 30, 40 мг, интервал стоимости 310-550 рублей
- Крестор (препарат 4-го поколения, действующее вещество – розувастатин), расфасовка 5, 10, 20, 40 мг, покупка обойдется в 1150-1600 рублей
- Розулип ( 4-е поколение, активное вещество – розувастатин), дозировка 10, 20 мг, интервал стоимости 630-1000 рублей
- Тевастор (4-е поколение, на основе розувастатина), расфасовка 5, 10, 20 мг, стоимость в пределах 380-700 рублей
- Ливазо (4-е поколение, на основе розувастатина), дозировка 1, 2, 4 мг, стоимость около 2500 рублей
Перед приемом статинов определяют уровень холестерина в крови. При высоком его содержании врач назначает обязательную диету, направленную на ограничение продуктов, содержащих повышенное количество холестерина.
Обычно статины принимаются 1 раз в сутки перед сном в течение длительного времени, часто пожизненно.
Противопоказаниями к назначению статинов являются индивидуальная непереносимость, беременность и заболевания печени в активной стадии.
Побочные действия развиваются редко. Среди них: аллергические реакции, головокружение, слабость, периферические отеки, тошнота, нарушение стула, тахикардия, повышение или понижение артериального давления, боли в суставах и мышцах, потливость.
Нитропрепараты
Нитропрепараты снимают болевые ощущения при стенокардии. Нитроглицерин – это средство первой помощи при боли за грудиной. Также нитропрепараты расширяют сосуды и стабилизируют артериальное давление.
- Нитроглицерин (активное вещество нитроглицерин). Лекарственные формы могут быть различными: таблетки для приема внутрь, под язык, мази, пластырь на кожу или на десну. Существует много лекарств – аналогов: тринитролонг, сустак, нитро мак ретард, нитро поль, мазь нитро и другие. Стоимость этих препаратов сильно разнится от 15 рублей и выше.
- Изокет, кардикет, изомак (действующее вещество изосорбида динитрат)
- Моно мак, кардикс моно, оликард, моночинкве, эфокс (активное вещество изосорбида мононитрат)
Принимают нитропрепараты для купирования и профилактики болевого синдрома при стенокардии.
Побочные действия: головокружение, падение артериального давления, головная боль, учащение пульса, слабость, часто развивается привыкание к препаратам данной группы, вследствие чего их действие снижается, возникает синдром отмены.
Бета-блокаторы
Часто у пациентов с сердечной недостаточностью развивается учащение пульса — тахикардия. Бета-блокаторы нормализуют пульс, снижают артериальное давление. Это позволяет снизить нагрузку на сердечную мышцу.
К 1-му поколению бета-блокаторов относятся:
- Анаприлин, нолотен, пропамин (действующее вещество пропрапнолол)
- Сандинорм (бопиндолол)
- Коргард (надолол)
2-е поколение бета-блокаторов:
- Атенобене, тенолол (действующее вещество атенолол)
- Глаокс, локрен (бетаксолол)
- Небилет, бинелол (небиволол)
- Беталок, вазокардин (метапролол)
- Корданум ( талинолол).
3-е поколение бета-блокаторов:
- Рекардиум, акридилол (активное вещество карведилол)
- Целипрес (целипролол).
Противопоказаниями к приему являются: низкое артериальное давление, бронхиальная астма, брадикардия, различные патологии сосудов.
Побочные действия: спазм периферических сосудов, слабость, бронхоспазм, головная боль, головокружение, аллергические реакции, синдром отмены.
Антиагреганты
Антиагреганты направлены против еще одной причины развития инфаркта миокарда – тромбов. Данная группа препаратов разжижает кровь, препятствует ее свертываемости.
- Аспирин кардио (ацетилсалициловая кислота). Дозировка -100 мг, стоимость -130-200 рублей
- Докси-хем (кальция добезилат). Расфасовка — 500 мг, можно купить в аптеке за 240 рублей
- Кардиомагнил (ацетилсалициловая кислота + гидроксид магния). Дозировка 150 мг, цена – 300 рублей
Противопоказания: высокий риск кровотечений, геморрагический диатез, печеночная недостаточность.
Побочные действия: эрозия и язва желудка, кровотечения, лейкопения, тромбоцитопения.
Ингибиторы АПФ
Лекарства из этой группы снижают артериальное давление и поддерживают состояние кровеносных сосудов в норме. Группа очень большая. К ней относятся:
- Эналаприл (энам, энап, ренитек)
- Каптоприл (капотен, ангиоприл)
- Периндоприл (перинева, престариум)
- Рамиприл (дилапрел, амприлан)
- Беназеприл (лотензин).
Цены также очень разнятся в зависимости от производителя.
Противопоказания: стеноз аорты или почечной артерии, гиперкалиемия.
Побочные действия: угнетение функции кроветворения, тошнота, рвота, сухой кашель.
БРА (блокаторы рецепторов ангиотензина)
Препараты данной группы нормализуют артериальное давление, а также останавливают или даже снижают гипертрофию сердечной мышцы. Основные наименования:
- Лозартан (вазотенз, козаар, реникард)
- Валсартан (вальсакор, валаар, тарег)
- Кандесартан (кандекор, ангиаканд)
- Олмесартан (кардосал).
Противопоказания: стеноз аорты или почечной артерии, гиперкалиемия
Побочные действия: угнетение функции кроветворения, тошнота, рвота.
Кроме всех вышеперечисленных групп лекарственных средств, после инфаркта миокарда могут назначаться и препараты из других групп, направленные на симптоматическое лечение. К таким лекарствам относятся гипотензивные, мочегонные средства, необходимые для нормализации давления. Также врач может назначить антигипоксанты, которые улучшают доставку кислорода к сердечной мышце.
Как правильно вести себя
Во время лечения после перенесенного инфаркта миокарда пациенту необходимо соблюдать диету, избегать физических нагрузок и стрессов.
Крайне важно отказаться от курения и алкоголя. Часто врачи рекомендуют санаторное лечение.
Период восстановления после такого серьезного заболевания длительный.
Необходимо полностью пересмотреть стиль жизни, не переутомляться, не волноваться, постоянно следить за артериальным давлением и уровнем холестерина в крови. Иногда приходится полностью отказаться от работы.
Для поддержания нормального функционирования сердечно-сосудистой системы пациенту придется принимать некоторые медикаменты очень долго, возможно, всю жизнь. Конкретные лекарственные средства, дозировку и курс лечения должен назначать только лечащий врач, самолечение в данном случае неприемлемо.
Больше полезного смотрите на видео:
19.2. Средства, применяемые при инфаркте миокарда
Инфаркт миокарда — форма ишемической болезни, обусловленная острым нарушением коронарного кровотока в результате тромбоза
или тромбоэмболии коронарной артерии. При этом ниже места окклюзии возникает некроз (ишемический инфаркт). Инфаркт миокарда может выступать как осложнение стенокардии или как первое проявление ишемической болезни сердца. Основные задачи фармакотерапии в острый период инфаркта миокарда — уменьшение смертности и профилактика осложнений. Для борьбы с болевым синдромом применяют: нейролептанальгезию (фентанил + дроперидол), опиоидные анальгетики (м о р ф и н и др.), неопиоидный анальгетик из группы средств для ингаляционного наркоза а з о т а з а к и с ь * . Частое осложнение острого периода инфаркта миокарда — желудочковые аритмии (экстрасистолы, способные привести к фибрилляции с последующей асистолией). С целью их купирования применяют противоаритмическое средство класса IВ — лидокаин. Он устраняет экстрасистолы, не снижая сократительную активность желудочков. Для гемодинамической разгрузки сердца и профилактики острой сер- дечной недостаточности внутривенно вводят н и т р о г л и ц е р и н . С первых часов острого периода инфаркта миокарда проводят профилаку тромбообразования. С этой целью применяют антиагреганты (ацетилсалициловую кислоту, клопидогрел, тирофибан) и антикоагулянты прямого действия (гепарин*, фраксипарин*), которые впоследствии могут быть заменены антикоагулянтами непрямого действия (аценокумарол, вар- ф а р и н ). Для растворения свежих тромбов допускают применение фибринолитических средств (с т р е п т о к и н а з а , а л т е п л а з а ). Кроме того, могут применять различные средства симптоматической терапии. Их подбор индивидуален в каждом конкретном случае.
Глава 20 средства, применяемые при артериальной гипертензии (антигипертензивные средства)
Уровень АД — одна из важнейших констант в организме. Его стабильный уровень обеспечивают следующие факторы: сердечный выброс, ОПСС, объем циркулирующей крови (в меньшей степени на АД влияют вязкость и электролитный состав крови). При изменении одного из указанных факторов, два других стремятся к компенсаторному изменению в противоположном направлении. Ключевое зна-
чение в координации этих изменений имеют симпатоадреналовая и ренин-ангиотензиновая системы.
В норме АД у человека составляет 120 мм рт.ст. (систолическое) и 80 мм рт.ст. (диастолическое). Под артериальной гипертензией понимают устойчивое повышение АД выше 140 мм рт.ст. (систолическое) и 90 мм рт.ст. (диастолическое). Артериальная гипертензия может быть первичной (эссенциальной) и вторичной (симптоматической).
Эссенциальную гипертензию (гипертоническую болезнь) регистрируют у 15-30% населения индустриально развитых регионов. Повышение АД при этом — основной симптом заболевания. Вторичная гипертензия встречается при заболеваниях почек, феохромоцитоме, эндокринных расстройствах. Гипертензия приводит к гипертрофии левого желудочка, концентрическому отложению ХС в сосудах (коронарных, почечных, мозговых, сетчатки) и, таким образом, создает риск развития инфаркта миокарда и инсультов.
Для снижения и поддержания АД на нормальном уровне применяют антигипертензивные средства. Их классифицируют в соответс- твии с основными принципами антигипертензивного действия.
Антигипертензивные средства нейротропного действия:
— средства, понижающие тонус вазомоторных центров;
Средства, снижающие активность ренин-ангиотензиновой системы:
— средства, угнетающие секрецию ренина;
— блокаторы ангиотензиновых (АТ) рецепторов 1 типа.
Антигипертензивные средства миотропного действия:
— блокаторы кальциевых каналов;
— активаторы калиевых каналов;
— донаторы оксида азота (NO);
— препараты различных фармакологических групп.Диуретики.
Какие нужны препараты для лечения инфаркта миокарда
Больничные условия – это оптимальные условия для лечения человека, который совсем недавно перенес такую серьезную патологию, как инфаркт миокарда.
На сегодняшний день одним из условий выживания при инфаркте является наискорейшее поступление в больничный стационар, где больному оказывается помощь.
Для транспортировки лучше всего вызывать специализированную кардиологическую бригаду, но если таковой нет, можно обойтись и обычной машиной скорой помощи.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
При госпитализации врач оценивает не только ЭКГ, но и общее состояние пациента. Также после начала медикаментозной терапии, когда критическая стадия миновала, пациентам рекомендуется проходить санаторно-курортное лечение.
Задачи терапии
При назначении медикаментов врач обычно решает ряд важных задач, которые направлены на избавление пациента от основных патологических процессов, произошедших из-за инфаркта.
Препараты при инфаркте миокарда должны выполнять следующий ряд задач:
Группы препаратов для лечения инфаркта миокарда
Лекарственные средства различных фармакологических групп используются для лечения болезни на ранних этапах ее развития. Стоит отметить, что в стационарную помощь при инфаркте нитроглицерин не входит, его актуальнее использовать для предотвращения приступов или для ограничения поражения в самом начале.
Анальгетики
Самая первая группа, которую пускают в ход еще медики со скорой помощи по прибытии на вызов — анальгетики. Также используется медиками уже после того, как пациент официально зачислен в стационар.
Чаще всего для купирования болевого синдрома при инфаркта используются опиоидные анальгетики:
Дроперидол рекомендуют применять тем пациентам, которые страдают от повышенной возбудимости или склонны впадать в панику, так как с его помощью можно избавиться от тревожности и успокоиться.
Опиоидные анальгетики дают быстрый эффект, обычно начиная действовать через несколько минут после первой дозы. Если боль не купируется или возвращается, инъекции повторяют.
Антиагреганты
Воздействие этих препаратов направлено на кровяные клетки. Антиагреганты не дают тромбоцитам слипаться, благодаря чему эффективно препятствуют образованию тромботических масс, которые способны усугубить ишемическое поражение миокарда и, соответственно, плохо сказаться на состоянии больного.
Также под действием этих препаратов незначительно меняются свойства эритроцитарной мембраны, что помогает красным кровяным клеткам легче продвигаться в сосудах.
Наиболее широко распространенный антиагрегант – аспирин. На первый прием назначаются большие дозировки (150-330 мг), чтобы ускорить наступление эффекта. Затем дозировку снижают (10-150 мг), препарат принимается раз в сутки.
Аспирин не назначается пациентам, страдающим язвой желудка, а также тем, кто имеет аспириновую астму. Для них в индивидуальном порядке подбираются альтернативные средства.
Тромболитики
Благодаря назначению препаратов этой группы обычно удается ограничить зону ишемического поражения и остановить гибель кардиомиоцитов.
Тромболитики способны растворить тромб, который уже сформировался и закупорил артерию, эти препараты направлены на восстановление кровотока.
Принимая решение об актуальности тромболитиков, врач смотрит на то, есть ли подъем ST на кардиограмме. Если сегмент приподнят, то срочно начинают давать тромболитики.
Используют следующие препараты:
- алтеплаза;
- стрептокиназа;
- ретеплаза;
- тенектеплаза;
- проурокиназа.
Если использовать эту группу препаратов в самом начале приступа, то эффект будет наилучшим.
В ряде случаев использование тромболитиков противопоказано вовсе, и тогда врач вынужден искать альтернативу, которая позволит добиться сходных эффектов.
Не применяют тромболитики в следующих случаях:
- в анамнезе есть инсульт геморрагического характера;
- в последние полгода был перенесен ишемический инсульт;
- после проведения оперативных вмешательств;
- при наличии новообразований злокачественного характера;
- некоторые болезни крови;
- язвенная болезнь желудка или двенадцатиперстной кишки.
Транквилизаторы
Транквилизаторы если и используются, то в основном в острой фазе.
Снотворные препараты в этом случае помогают унять возбуждение, способствуют исчезновению страха смерти. В большинстве случаев используется Диазепам.
Антикоагулянты
Используются в качестве дополнительной терапии к тромболитикам. Назначаются не всегда. Решение принимается врачом после оценки результатов анализов.
На ранних стадиях приступа снижают риск формирования тромба, особенно если используются вместе с тромболитиками, но и повышают риск развития кровотечений.
Если из тромболитиков предпочтение отдается Урокиназе, то антикоагулянты уже не используются.
О диагностике инфаркта миокарда лабораторными и функциональными методами мы расскажем далее.
К препаратам данной группы относят:
- гепарин в нефракционном виде;
- далтепарин;
- эноксипарин натрия.
Доза для каждого пациента рассчитывается в индивидуальном порядке.
Также в обязательном порядке эта группа применяется после стентирования.
Бета-аденоблокаторы
Благодаря действию бета-адреноблокаторов врачи добиваются того, что сердце нагружается не слишком большим объемом работы.
Снижение силы сокращений и их частоты происходит благодаря действию этой группы, что также способствует ограничению участка пораженных тканей.
К бета-адреноблокаторам относят:
Обычно бета-адреноблокаторы используются в любом периоде инфаркта, так как входят в обязательную схему лечения, но если у больного и без того чрезвычайно низкий пульс, то эта группа препаратов не назначается.
Также с осторожностью бета-адреноблокаторы назначают астматикам (препараты способны спровоцировать спазм бронхов) и тем, у кого есть выраженные симптомы сердечной недостаточности.
Показания не являются абсолютными, допускается использование этих препаратов после того, как удается избавиться от симптомов, при которых использование их запрещено.
Длительность приема бета-адреноблокаторов определяется врачом и может быть весьма продолжительной, от нескольких недель до нескольких лет.
Ингибиторы АПФ
Ингибиторы ангиотензинпревращающего фермента – препараты, которые не всегда используются в терапии инфаркта. Под их действием происходит снижение давления, а также медленнее сокращается сердечная мышца.
Если у пациента верхнее давление уже ниже 100 мм рт. ст., то ингибиторы им не назначаются, также как не назначаются они беременным или тем, кто страдает от почечной недостаточности.
Выбирая тактику лечения, врач назначает малые дозы короткодействующих препаратов этой группы, а затем, если терапия приносит необходимые эффекты, меняет препараты на длительно действующие.
Используют следующие препараты:
Дозировка и длительность применения определяются, исходя из индивидуальных особенностей пациента. Некоторым больным приходится использовать препараты этой группы в течение всей жизни.
Дополнительные средства
При инфаркте миокарда также назначают целый ряд дополнительных средств, которые направлены на поддержание организма и стабилизацию его работы.
В некоторых случаях, чтобы избавить пациента от депрессии, связанной с болезнью и предотвратить новые стрессовые воздействия, прибегают к назначению антидепрессантов.
Если у больного зашкаливают цифры артериального давления, то назначается курс гипотензивных препаратов.
Очень редко, но все же используются в терапии инфаркта сердечные гликозиды. Выписывают их с большой осторожностью, так как препараты этой группы имеют широкий набор побочных эффектов.
Тут мы расскажем, что такое инфаркт плаценты и почему он опасен для плода.
О последствиях и причинах инфаркта после инсульта читайте в этой статье.
Еще один распространенный вид вспомогательных средств – это препараты с мочегонным эффектом. Под их воздействием происходит не только избавление от отеков, но и снижение показателей давления, что важно при инфаркте.
После проведения курса основной терапии иногда больным назначаются препараты из группы антигипоксантов. Основная их задача – уменьшить кислородное голодание тканей.
Эта группа препаратов не является обязательной и назначается врачами индивидуально, в зависимости от состояния больного.
Препараты при и после инфаркта миокарда
Инфаркт миокарда – поражение сердечной мышцы вследствие тромбоза коронарной артерии с развитием некроза. Возникает на фоне ИБС, чаще встречается у мужчин. Заболевание требует немедленного лечения в стационарных условиях (медикаментозного и/или хирургического). Затем длительного восстановительного периода в санаторно-курортных учреждениях и дома, постоянного приема лекарств, изменения образа жизни.
Препараты для лечения инфаркта миокарда
До приезда в больницу не всегда можно определить, точно ли у пациента инфаркт, поэтому часто ставят «рабочий диагноз»: острый коронарный синдром с элевацией сегмента ST или без. Больному необходимо придать положение лежа со слегка приподнятой головой, обеспечить доступ свежего воздуха, помочь успокоиться.
Перечень средств, применяемых для купирования острого состояния при инфаркте миокарда:
- «Нитроглицерин» (антиангинальный, сосудорасширяющий эффект) под язык в таблетках по 0,5-1,0 мг или 1-2 дозы в аэрозоле. При необходимости действие повторяют (если давление (АД) не очень низкое) по истечении времени действия предыдущей таблетки (каждые 5-10 минут). При сильном болевом синдроме вводят 2,0 мл 1% раствора «Нитроглицерина», разведя его в 500 мл 0,9% NaCl или 5% глюкозы. Раствор вводят внутривенно капельно под контролем АД и пульса. Инфузию останавливают при систолическом давлении 90 кг.
Пациенту, которому назначен тромболизис, нужны антиагреганты: ацетилсалициловая кислота, «Брилинта» или «Клопидогрель», а также антикоагулянты: «Эноксапарин», нефракционированный гепарин. При необходимости врачи продолжают применять лекарства, используемые при инфаркте миокарда на догоспитальном этапе: нитраты, противоаритмические средства, бета-адреноблокаторы.
Что пить после инфаркта?
Лекарства после инфаркта миокарда, применяемые в качестве длительной или постоянной терапии:
- Антитромбоцитарная и/или антикоагулянтная терапия. Антиагреганты: «Аспирин» (АСК) должен приниматься ежедневно в дозе 75-100 мг/сутки; «Клопидогрель» – 75 мг/сутки на протяжении 12 месяцев.
- Если эти препараты противопоказаны, рекомендованы антикоагулянты: «Варфарин» (при условии постоянного контроля анализа на МНО), «Ривароксабан», «Дабигатран». В обязательном порядке их назначают при мерцательной аритмии, тромбе в левом желудочке, наличии искусственных клапанов.
- Иногда применяют комбинации антикоагулянтов и низких доз АСК, «Клопидогреля».
- β-адреноблокаторы и ингибиторы АПФ («Периндоприл», «Рамиприл») назначают независимо от уровня артериального давления и состояния левого желудочка.
- Обязательная гиполипидемическая терапия (снижающая фракции холестерина): «Аторвастатин», «Розувастатин». Лечение статинами начинают сразу при постановке диагноза, начиная с максимально допустимых доз, постепенно их снижая со временем.
- Мочегонные средства применяют при сердечной недостаточности: «Торасемид» в ежедневной дозе 10 мг.
Как долго пить таблетки
Медикаментозное лечение инфаркта миокарда необходимо продолжать и во время реабилитации после него. Это не дает прогрессировать ишемии, тем самым увеличивая выживаемость и уменьшая смертность. Прием лекарств профилактирует осложнения и повторное возникновение приступов, а такие препараты, как бета-блокаторы и ингибиторы АПФ, даже борются с возникшими последствиями болезни.
Фармакология постоянно движется вперед. Методики терапии и препараты при инфаркте совершенствуются, а выживаемость пациентов увеличивается. Правительство регулярно внедряет законопроекты, которые обеспечивают льготы на лечение острой ишемии, поскольку от факта постоянного употребления таблеток зависит риск повторного эпизода. Но следует помнить, что лучший способ борьбы с патологией – ее профилактика, которая включает в себя отказ от вредных привычек, правильное питание, спорт, полноценный сон и отдых, регулярные медицинские обследования.
Для подготовки материала использовались следующие источники информации.