Дебют сахарного диабета
Сахарный диабет 1-го типа: клинико-патогенетические сопоставления при сахарном диабете в разных возрастных группах
Статья из монографии «Сахарный диабет: от ребёнка до взрослого».
Сахарный диабет 1-го типа (СД 1) – заболевание, развивающееся преимущественно у детей и лиц молодого возраста, связанное с дефектом секреции инсулина и склонностью к кетоацидозу, требующее обязательной инсулинзаместительной терапии для достижения компенсации состояния углеводного обмена. Последнее положение явилось основой для возникновения термина инсулинзависимый сахарный диабет.
Поскольку при других клинических типах сахарного диабета также могут использоваться препараты инсулина при соответствующих показаниях, данный термин является некорректным.
Больные сахарным диабетом 1-го типа составляют 5-10% всех больных диабетом. Согласно международным данным, при сахарном диабете 1-го типа деструкция инсулинпродуцирующих β-клеток обычно является аутоиммунным процессом у лиц с соответствующей генетической предрасположенностью. Около 5% лиц, страдающих СД 1, имеют неаутоиммунную (идиопатическую) форму заболевания. Преимущественно это лица азиатского и африканского происхождения. Они склонны к развитию кетоацидоза, но, ни один из обычных маркеров аутоиммунного процесса у них не выявляется.
С точки зрения патологической физиологии формирования сахарного диабета 1-го типа, в 80-х годах ХХ века Дж. Эйзенбартом была сформулирована концепция его стадийности:
- Стадия генетической предрасположенности.
- Провоцирующее событие.
- Стадия явных иммунологических аномалий (развитие смешанной аутоиммунной реакции против панкреатических островков, опосредованной как аутореактивными CD8-лимфоцитами, так и циркулирующими антителами, с формированием прогрессирующего инсулита).
- Стадия латентного диабета (с нормальным уровнем глюкозы натощак и выявляемого нагрузочными пробами).
- Явный диабет (характерные клинические признаки заболевания).
- Терминальный диабет (с высокой потребностью в препаратах инсулина, признаками микроангиопатий, отрицательными или слабоположительными аутоиммунными тестами вследствие полной гибели β-клеток).
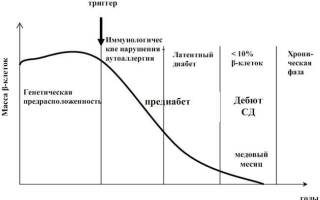
На рис. 2.1 представлена смена фаз заболевания в зависимости от состояния пула β-клеток по данным IDF (2007), основанным на вышеизложенной концепции Дж. Эйзенбарта.
Рис. 2.1. Зависимость фаз СД 1 от состояния пула β-клеток (IDF, 2007, согласно концепции Дж. Эйзенбарта)
В качестве триггерных факторов наиболее часто выступают различные инфекционные агенты, такие как вирусы Коксаки, ECHO, краснухи, простого герпеса, цитомегаловируса. Общепризнанным является факт дебютирования сахарного диабета при поражении около 90% клеток поджелудочной железы.
Таким образом, в клиническом течении сахарного диабета 1-го типа на современном этапе (IDF, ISPAD, 2007-2008) выделяют такие фазы:
- доклинический диабет;
- дебют СД;
- частичная ремиссия («медовый месяц»);
- хроническая фаза пожизненной зависимости от применения препаратов инсулина.
Очевидно, что доклинический диабет соответствует стадиям генетической предрасположенности, влияния провоцирующего события, стадии явных иммунологических аномалий и латентного СД на ранних фазах. Дебют сахарного диабета, частичная ремиссия и хроническая фаза соответствуют стадии явного диабета (в том числе и латентного на поздних стадиях). Длительное хроническое прогрессирующее течение заболевания соответствует стадии терминального диабета.
Доклинический сахарный диабет 1-го типа
Фаза доклинического СД может длиться месяцы или даже годы, предшествуя клиническому дебюту заболевания. В качестве маркеров аутоиммунного поражения β-клеток могут быть определены следующие показатели:
- Антитела к островковым клеткам.
- Антитела к глутаматдекарбоксилазе.
- Антитела к тирозинфосфатазе.
- Аутоантитела к инсулину.
- Генетические маркеры HLA-генотипа, INS-генотипа.
- Снижение скорости высвобождения инсулина в ответ на внутривенный (в/в) тест толерантности к глюкозе.
Риск прогрессирования сахарного диабета 1-го типа определяется наличием следующих HLA-генотипов:
- HLA DR3-DQA1*0501-DQB1* 0201 (поддерживающий генотип);
- HLA DR4-DQA1*0301-DQB1* 0302 (поддерживающий генотип);
- HLA DR2-DQA1*0102-DQB1* 0602 (протективный генотип).
Лица с позитивным результатом скрининга на СД должны регистрироваться в интернациональной сети исследования сахарного диабета и быть предупреждены о высоком риске дебютирования заболевания (ADA, 2006).
Дебют сахарного диабета 1-го типа
В результате формирования тотального инсулинодефицита наступает фаза дебюта сахарного диабета 1-го типа. Учитывая наличие доклинической фазы, корректнее говорить о клиническом дебюте заболевания.
Основы формирования нарушений представлены на рис. 2.2 и тезисно сводятся к следующему:
- дефицит инсулина;
- гипергликемия / низкое поступление глюкозы в клетку;
- снижение потребления глюкозы мышечными клетками с последующим протеолизом и захватом аминокислот печенью с целью превращения в глюкозу (глюконеогенез);
- липолиз с нарушением превращения триглицеридов, ведущий к повышению выброса свободных жирных кислот (СЖК) с ресинтезом липидов в печени и кетогенезом (через ацетил-КоА);
- редуцирование захвата глюкозы печенью, гликогенолиз, продукция кетоновых тел (через пировиноградную кислоту (ПВК)).
Рис. 2.2. Эффекты инсулинодефицита при СД 1
Таким образом, клиническая картина нарушений при явном (клинически значимом) сахарном диабете 1-го типа является следствием приведенных нарушений. Несмотря на классическое острое начало заболевания, сахарный диабет 1-го типа имеет длительный скрытый период, который может продолжаться в течение многих лет.
Согласно данным G. S. Eisenbarth (1989), выделяют шесть стадий этого процесса.
I стадия – генетическая предрасположенность, которая реализуется менее чем у половины однояйцевых близнецов и у 2-5% сибсов. Большое значение придается наличию антигенов HLA, особонно II класса (DR 3, DR 4, DQ). При этом риск развития сахарного диабета 1-го типа возрастает многократно.
II стадия – гипотетический триггерный фактор (вирусная инфекция, стресс, характер питания, химические факторы).
III стадия – иммунные нарушения при сохранении нормальной секреции инсулина. Определяют иммунологические маркеры СД 1: аутоантитела к антигенам β-клеток (ICA), инсулину (IAA), глутаматдекарбоксилазе (GAD), тирозинфосфатазе островковых клеток (IA2α, IA2β).
IV стадия – выраженные иммунные нарушения, прогрессирующее снижение секреции инсулина вследствие развивающегося инсулина при нормальном уровне глюкозы в крови.
V стадия – клиническая манифестация, которая развивается после гибели 80- 90% массы β-клеток. При этом сохраняется остаточная секреция С-пептида.
VI стадия – полная деструкция β-клеток.
Дебют сахарного диабета 1-го типа варьирует от неинтенсивных форм до тяжелой дегидратации и диабетического кетоацидоза. Достаточно часто первые симптомы заболевания ошибочно принимают за иную патологию, что ведет к диагностированию СД, когда пациент находится уже в крайне тяжелом состоянии.
Неинтенсивный дебют сахарного диабета 1-го типа характеризуется:
- дебютом энуреза, который может ошибочно расцениваться как проявление инфекции мочевыводящих путей;
- вагинальным кандидозом, особенно в пубертатном и препубертатном возрасте;
- рвотой, которая может быть ошибочно принята как симптом гастроэнтерит;
- хронической потерей массы тела или плохим ее набором;
- раздражительностью и снижением школьной успеваемости;
- рецидивирующими инфекциями кожи.
Интенсивный дебют заболевания характеризуется наличием тяжелых форм классических клинических проявлений СД:
- тяжелой дегидратации;
- частой рвоты;
- пролонгированной полиурии, усугубляющейся проявлениями дегидратации;
- потери массы тела вследствие потери жидкости, мышечной и жировой массы;
- наличием ацетона в выдыхаемом воздухе;
- диабетического рубеоза щек на фоне кетоацидоза;
- гипервентиляции на фоне диабетического кетоацидоза в виде высокой частоты и большой амплитуды дыханий (дыхание типа Куссмауля);
- нарушения сознания;
- шока (частый пульс, обедненная периферическая циркуляция с периферическим цианозом);
- артериальной гипотензии (поздний и редко встречающийся у детей признак).
Степень выраженности клинических проявлений заболевания зависит от возраста, дебюта и стадии в период выявления.
В семьях детей, больных сахарным диабетом 1-го типа, имеет место эффект накопления генов и отмечается «синдром упрежения»: сахарный диабет развивается в более молодом возрасте, чем у родителей, и протекает тяжелее. В последнее время число больных сахарным диабетом 1-го типа растет преимущественно за счет детей до 5 лет.
Так называемое омоложение СД 1, то есть тенденция к более высокой частоте заболевания детей в раннем возрасте, прослеживается и по данным эндокринологического отделения Областной детской клинической больницы г. Харькова. Так, за последние 7 лет заболеваемость СД возросла в 4 раза преимущественно за счет дебюта в раннем возрасте.
Особенностью дебюта заболевания у грудных детей и детей раннего возраста является интенсивное начало заболевания с формированием диабетического кетоацидоза и сопутствующего синдрома мальабсорбции.
У грудных детей имеет место краткосрочный продромальный период в виде прогрессирующей дистрофии на фоне сохраненного аппетита с последующим присоединением инфекции, формированием токсико-септического и коматозного состояния.
В дебюте заболевания у взрослых, когда диабет уже диагностирован, но сахарный диабет 2-го типа не исключен, в пользу подтверждения сахарного диабета 1-го типа служит выявление следующих симптомов:
- наличие кетонурии, или
- потеря массы тела, или
- отсутствие у пациента признаков метаболического синдрома или других родственных заболеваний.
Частичная ремиссия («медовый месяц»)
«Медовый месяц» – кратковременный период течения сахарного диабета 1-го типа в начале заболевания, когда снижается потребность в инсулине. Данная фаза СД 1 обусловлена тем, что повышенный уровень глюкозы в крови индуцирует последние резервы β-клеток с выделением субадекватного количества инсулина. На этом этапе течения заболевания около 80% детей и подростков, больных СД 1, нуждаются в существенном снижении дозы вводимых препаратов инсулина. Известны случаи, когда потребность в инсулине в этой фазе составляла 0,5-0,25 ЕД инсулина в сутки.
Критерии фазы частичной ремиссии неконкретны. Наиболее часто она диагностируется при снижении потребности в препаратах инсулина менее 0,5 ЕД/кг/сут при уровне HbA1c
Лечим диабет
27.03.2019 admin Комментарии Нет комментариев
Всего несколько десятков лет назад сахарный диабет считался возрастным заболеванием – в молодом возрасте им страдали единицы. К сожалению, в последнее время наметилась тенденция к развитию сахарного диабета в достаточно юном возрасте. Причины развития заболевания у пожилых людей и молодёжи разнятся: если с возрастом этому способствует общее увядание функций организма и том числе поджелудочной железы, то в молодом организме это связано с дефицитом инсулина. Ранее эта форма диабета носила название – «инсулинозависимый сахарный диабет». Сейчас более распространённым стало – сахарный диабет 1 типа. Он представляет собой обменное заболевание, для которого характерно гипергликемия.
Словарь терминов: гипергликемия – клинический симптом, обозначающий повышенное содержание глюкозы (сахара) в сыворотке крови.
Ключевое отличие диабета 1 типа от 2 типа в том, что во втором случае организм может самостоятельно производить инсулин и соответственно постепенно снижать уровень сахара в крови. При первом типе заболевания инсулин самостоятельно не вырабатывается и пациент напрямую зависит от приёма сахаропонижающих препаратов и инъекций инсулина.
Сахарный диабет 1 типа обычно начинается с настолько острого протекания заболевания, что больной в состоянии даже назвать день, когда появились первые признаки гипергликемии:
- Сухость во рту;
- Жажда;
- Учащённое мочеиспускание.
Резкое снижение веса, порой доходящее до 10–15 кг в месяц, также является одним из симптомов сахарного диабета 1 типа.
Для подтверждения диагноза назначают биохимический анализ крови и мочи. Если анализы показывает наличие повышенного содержания сахара в крови, а в моче присутствует ацетон и глюкоза – диагноз подтверждается.
Сд 1 типа– аутоиммунное заболевание, и часто сочетается с подобными болезнями – диффузный токсический зоб (болезнь Грейвса), аутоиммунный тиреоидит.
Течение болезни
Несмотря на очень острое начало, развивается инсулинозависимый диабет довольно медленно. Латентный, скрытый период порой длится по несколько лет. И только когда разрушение β–клеток достигает 80% начинают проявляться клинические симптомы.
Словарь терминов: β – клетки – одна из разновидностей клеток эндокринной части поджелудочной железы. Бета – клетки продуцируют гормон инсулин, понижающий уровень глюкозы крови.
В развитии сахарного диабета 1 типа выделяют шесть стадий:
- Стадия генетической предрасположенности. Следует отметить, что всего 2–5% людей, имеющих генетическую предрасположенность к сд 1 типа, действительно заболевают им. Для получения достоверных данных о предрасположенности к заболеванию необходимо провести исследование генетических маркеров заболевания. Наличие антигенов HLA свидетельствует о том, что риск развития инсулинозависимого диабета достаточно велик. В сыворотке крови этот маркер появляется за 5–10 лет до первых клинических проявлений болезни.
- Начало аутоиммунного процесса. Внешними факторами, способными спровоцировать начало болезни могут являться – вирусные заболевания (эпидемический паротит, краснуха, цитомегаловирус), лекарственные препараты, стрессы, питание – использование молочных смесей с животными белками в составе, продукты, содержащие нитрозамины. В 60% случаев именно внешние факторы стали кнопкой «Пуск» для развития сахарного диабета 1 типа. На этой стадии ещё не происходит нарушения секреции инсулина поджелудочной железой, но иммунологический тест уже определяет наличие антител.
- Развитие иммунологических нарушений. Иногда её называют хронический аутогенный инсулит. На этой стадии ещё отсутствуют метаболические сдвиги, но начинает происходить постепенное разрушение бетта–клеток. В крови присутствуют специфические аутоинтитела к различным структурам β–клеток – аутоинтитела к инсулину. Характерных симптомов стадия не имеет. При диагностике (как правило, это проведение внутривенного глюкозотолерантного теста) выявляется утрата первой фазы секреции инсулина.
- Выраженные иммунологические нарушения – латентный сахарный диабет. Несмотря на то что толерантность к глюкозе нарушена, клинических симптомов сахарного диабета ещё нет. Пероральный глюкозотолерантный тест показывает повышение уровня глюкозы натощак, что вызвано деструкцией почти половины β–клеток. Часто пациенты в этой стадии жалуются на недомогание, рецидивирующий фурункулёз, конъюнктивит.
- Явный сахарный диабет первого типа с остаточной секрецией инсулина. На этой стадии в полной мере проявляются все клинические симптомы заболевания. Протекает болезнь остро – без соответствующего лечения уже через 2 недели развивается смертельно опасное состояние – диабетический кетоацидоз. Разрушение β–клеток достигает 80–90%, однако, остаточная секреция инсулина ещё сохраняется. Если начата своевременная инсулинотерапия, у некоторых больных наступает период стабильного течения болезни – «медовый месяц», характеризующийся минимальной необходимостью в экзогенном инсулине.
- Явный сахарный диабет с абсолютной недостаточностью инсулина – тотальный диабет. Разрушение β–клеток достигло критического уровня, секреция инсулина полностью прекращена организмом. Нормальный метаболизм невозможен без регулярного введения доз инсулина.
Не во всех случаях заболевания сахарным диабетом 1 типа наблюдается именно такая стадийность развития болезни.
Лечение инсулинозависимого сахарного диабета
Лечение сахарного диабета 1 типа – строжайшее соблюдение диеты и регулярные инъекции инсулины или приём сахаропонижающих препаратов. К сожалению, лечение диабета не предполагает излечения. Цель терапии – поддержание нормального функционирования организма и предотвращение появления осложнений.
Если доза инсулина рассчитана верно – особых отличий от меню обычного человека нет. Существенное отличие – необходимость подсчёта количества потребляемых легкоусвояемых углеводов. Это позволяет как можно точнее рассчитать необходимое количество инсулина.
- Пища должна быть максимально разнообразной;
- Оптимальный режим приёма пищи – не менее 4 раз в день, небольшими порциями;
- Средняя порция на один приём пищи – 500–600 калорий, если есть необходимость снизить вес – то ещё меньше;
- Количество углеводов можно увеличить при физических нагрузках – поездках на дачу, тренировках;
- Отдавать предпочтение необходимо блюдам, приготовленным на пару. Жирное, жареное, острое, копчёное – только в ограниченном количестве.
Важно! Пропускать приёмы пищи при сахарном диабете нельзя ни в коем случае. Как и переедать.
Особое внимание необходимо уделять продуктам с сахарозаменителями – некоторые из них содержат ненамного меньше количество калорий, чем сахар. К низкокалорийным сахарозаменителям относятся аспартам, сахарид, стевиозид, цикламат. Фруктоза, ксилит и сорбит содержать достаточно много калорий. Не стоит забывать, что сахарозаменители учитываются при расчёте доз инсулина, плюс не все так однозначно, вред и польза фруктозы практически одинаковы!
Особенно сложно придерживаться диеты больным детям и подросткам. Со стороны родителей необходим постоянный контроль, чтоб ребёнок не наелся запрещённых продуктов и не спровоцировал этим тяжелейшие осложнения.
Продукты, строго запрещённые при сахарном диабете первого типа: шоколад, бисквиты, сахар, варенье, конфеты и тому подобные, содержащие большое количество быстроусвояемых углеводов. Из фруктов – виноград.
Дозу инсулина необходимо рассчитывать на каждый отдельный приём пищи и ежедневно, даже если вчерашнее меню несущественно отличается от сегодняшнего. Это связано в первую очередь с тем, что потребность в инсулине может меняться в течение суток.
Внимание! Алкоголь!
Небольшие дозы алкоголя при сахарном диабете 1 типа не возбраняются. Опасность приёма алкоголя в следующем – при опьянении человек не может контролировать своё состояние и не всегда вовремя замечают опасные признаки повышения сахара в крови и не успевают сделать инъекцию инсулина.
Кроме этого, гипогликемическое состояние и его признаки совпадают с признаками опьянения – сбивчивая речь, нарушение координации движений. И если это состояние началось в общественном месте, запах алкоголя не позволяет окружающим вовремя оценить опасность для жизни человека. Соответственно, время необходимое для спасения жизни бывает упущено.
Физические нагрузки
Физическая активность – непременное условие нормальной жизни любого человека. При сахарном диабете физические нагрузки не противопоказаны, но есть определённые правила, позволяющие сделать их максимально полезными для организма.
- Правило первое. Физические нагрузки можно проводить только на фоне длительной компенсации сахарного диабета. При уровне сахара в крови больше 15 ммоль/л занятия противопоказаны.
- Правило второе. При активных нагрузках – физкультура, плавание, даже дискотека – необходимо каждые полчаса съедать по 1 Х.Е. дополнительно. Это может быть кусочек хлеба, яблоко.
- Правило третье. Если физические нагрузки достаточно длительные необходимо уменьшить дозу инсулина на 20–50%. Если гипогликемия всё–таки дала о себе знать, то её лучше компенсировать приёмом легкоусвояемых углеводов – сок, сладкие напитки
- Правило четвёртое. Физические упражнения лучше делать через пару часов после основного приёма пищи. В это время вероятность развития гипогликемии низкая.
- Правило пятое. Физические нагрузки должны учитывать индивидуальные особенности больного – возраст, тренированность, общее состояние здоровья.
Обязательно нужно выпивать достаточное количество жидкости, ведь во время нагрузок усиливается потеря жидкости организмом. Заканчивать занятия нужно снижая интенсивность упражнений, переходя на более спокойные. Это позволит организму постепенно остыть и перейти в более спокойный режим работы.
Дебют сахарного диабета у детей: особенности развития заболевания
Среди всех случаев сахарного диабета первый тип болезни составляет до 10 %. Подвержены ему дети, подростки и молодые люди.
Ведущими причинами, по которым развивается диабет является наследственная предрасположенность и склонность к возникновению реакций аутоиммунного типа.
Проявления заболевания обычно заметны, когда в поджелудочной железе уже разрушены почти все клетки, вырабатывающие инсулин. Поэтому важно провести раннюю диагностику и назначить заместительную инсулинотерапию, чтобы поддерживать состояние здоровья пациента.
Как развивается инсулинозависимый диабет?
Для того, чтобы достичь компенсации обменных процессов при сахарном диабете 1 типа требуется введение инсулина для предотвращения развития тяжелого осложнения –кетоацидотической комы. Поэтому первый тип сахарного диабета был назван инсулинозависимым.
По данным последних исследований к гибели клеток, вырабатывающих инсулин, в 95 % случаях приводит аутоиммунная реакция. Она развивается при врожденных генетических нарушениях.
Вторым вариантом является идиопатический сахарный диабет, при котором есть склонность к кетоацидозу, но иммунитет не нарушен. Им чаще болеют лица африканского или азиатского происхождения.
Сахарный диабет развивается постепенно, в его течении есть скрытые и явные стадии. С учетом происходящих изменений в организме выделены следующие этапы развития инсулинозависимого варианта болезни:
- Генетическая предрасположенность.
- Провоцирующий фактор: вирусы Коксаки, цитомегаловирус, герпес, корь, краснуха, эпидемический паротит.
- Аутоиммунные реакции: антитела к панкреатическим островкам Лангерганса, прогрессирующее воспаление – инсулит.
- Скрытый сахарный диабет: уровень глюкозы натощак в пределах нормальных показателей, тест на толерантность к глюкозе выявляет пониженную секрецию инсулина.
- Явный диабет: жажда, повышенный аппетит, обильное мочевыделение и другие симптомы, характерные для сахарного диабета 1 типа. В этот момент разрушены 90% бета-клеток.
- Терминальная стадия: потребность в больших дозах инсулина, признаки ангиопатии и развитие осложнений сахарного диабета.
Таким образом, при постановке диагноза доклиническая фаза сахарного диабета соответствует действию провоцирующего фактора на фоне наследственных генетических аномалий. Также в нее входит развитие иммунологических нарушений и латентный (скрытый) сахарный диабет.
Проявления дебюта сахарного диабета у детей соответствуют явным проявлениям, к ним также относится «медовый месяц» (ремиссия) и хроническая стадия, при которых возникает пожизненная зависимость от инсулина.
При длительном тяжелом течении и прогрессировании болезни наступает терминальная стадия.
Доклиническая стадия и дебют диабета у детей
Стадия, при которой происходит разрушение клеток поджелудочной железы, но нет признаков сахарного диабета может длиться несколько месяцев или даже лет. При обычном обследовании у ребенка может не обнаруживаться отклонения от нормы.
Поставить диагноз доклинического сахарного диабета можно только при обнаружении антител или генетических маркеров аутоиммунного разрушения клеток, синтезирующих инсулин.
При выявлении склонности к развитию болезни дети берутся на учет и исследование углеводного обмена проводится чаще, чем в других группах. Диагностическую ценность имеет выявление и в дальнейшем нарастание титра таких антител:
- К панкреатическим островковым клеткам.
- К глутаматдекарбоксилазе и к тирозинфосфатазе.
- Аутоантитела к собственному инсулину.
Кроме этого, учитывается обнаружение генетических маркеров HLA- и INS-генотипа, а также понижение скорости выброса инсулина в ответ на внутривенный глюкозотолерантный тест.
Дебют первого типа сахарного диабета наступает при дефиците инсулина. В результате глюкоза почти не поступает в клетки, а в крови ее содержится избыточное количество. Мышечная ткань потребляет меньше глюкозы, что приводит к разрушению белка. Образовавшиеся при этом аминокислоты поглощаются из крови печенью и используются для синтеза глюкозы.
Расщепление жира приводит к повышению уровня жирных кислот в крови и образование из них в печени новых молекул липидов и кетоновых тел. Снижается образование гликогена, а его распад усиливается. Этими процессами объясняются клинические проявления диабета 1 типа.
Несмотря на то, что начало сахарного диабета у детей обычно острое, внезапное, ему предшествует скрытый период, длящийся до нескольких лет. В этот период под действием вирусной инфекции, неправильного питания, стресса происходят иммунные нарушения.
Затем понижается выработка инсулина, но еще долгое время за счет его остаточного синтеза глюкоза поддерживается в нормальных пределах.
После массивной гибели островковых клеток возникает симптоматика диабета, при этом остается секреция С-пептида.
Симптомы начала сахарного диабета
Проявления сахарного диабета в начальной стадии могут быть невыраженными, их часто принимают за другие болезни. В таких случаях диагностика затягивается и больной находится в крайне тяжелом состоянии, когда у него выявляют диабет.
В тех семьях, где родители больны сахарным диабетом 1 типа происходит накопление генетических патологий и развивается «эффект упрежения». Развитие диабета у детей происходит раньше, чем у их родителей, а течение болезни становится тяжелее. Рост числа больных сахарным диабетом 1 типа происходит чаще за счет детей от 2 месяцев до 5 лет.
В зависимости от проявлений дебют сахарного диабета может быть двух видов: неинтенсивный и интенсивный. Для неинтенсивного сахарного диабета характерно появление незначительных симптомов, требующих дифференциальной диагностики.
К ним относятся такие признаки:
- Энурез, который принимают за инфекционный процесс в мочевыводящих путях.
- Вагинальная кандидозная инфекция.
- Рвота, которую расценивают как симптом гастроэнтерита.
- Дети не набирают положенный вес или резко теряют массу тела.
- Хронические кожные болезни.
- Пониженная успеваемость, плохая концентрация внимания, раздражительность.
Интенсивное начало сахарного диабета проявляется в первую очередь симптомами выраженного обезвоживания, к которому приводит усиленное мочевыделение, частая рвота. При повышенном аппетите дети теряют массу тела за счет воды, жировой и мышечной ткани.
Если заболевание быстро прогрессирует, то в выдыхаемом воздухе слышен запах ацетона, на щеках у ребенка появляется диабетический рубеоз (румянец щек), дыхание становится глубоким и частым. Нарастание кетоацидоза ведет к нарушению сознания, симптомам шокового понижения давления, учащения сердцебиения, цианозу конечностей.
Грудные дети вначале отличаются хорошим аппетитом, но у них в течение короткого периода прогрессирует снижение веса, затем присоединяется кетоацидоз и нарушение усвоения пищи из кишечника. В дальнейшем клиническая картина связана с появлением инфекции, формированием коматозного или септического состояния.
Если диагноз диабета поставлен, но есть сомнения в типе заболевания, то в пользу инсулинозависимого говорят такие признаки:
- Кетонурия.
- Потеря веса тела.
- Отсутствие ожирения, метаболического синдрома, артериальной гипертонии.
Что такое «медовый месяц» при сахарном диабете?
В начале сахарного диабета 1 типа имеется короткий промежуток времени, когда необходимость введения инсулина исчезает или потребность в нем резко снижается. Такое время назвали «медовым месяцем». На этом этапе практически все дети получают инсулина меньше, вплоть до 0,5 ЕД в сутки.
Механизм возникновения такого мнимого улучшения связан с тем, что поджелудочная железа мобилизует последние резервы бета-клеток и инсулин выделяется, но его недостаточно для полной компенсации повышенного количества глюкозы в крови. Диагностическим критерием понижения дозы инсулина служит уровень гликированного гемоглобина ниже 7%.
Длительность медового месяца может быть несколько дней или месяцев. В этот период дети могут нарушать диету, не поддерживать нужный уровень физической нагрузки, но уровень гликемии остается в норме. Такое улучшение приводит к отказу от инсулина, так как ребенок чувствует себя хорошо.
Последствия самовольной отмены препаратов инсулина приводит к декомпенсации.
При этом имеется закономерность: при наличии кетоацидоза в дебюте сахарного диабета 1 типа стадия частичной ремиссии может не возникнуть или быть совсем краткой.
Хроническая зависимость от инсулина
При развернутой клинической картине сахарного диабета происходит постепенное снижение остаточной выработки инсулина в поджелудочной железе. Этот процесс ускоряется сопутствующими заболеваниями, инфекциями, стрессами, неправильным питанием.
Тесты на антитела показывают снижение проявлений аутоаллергии, так как гибнут бета-клетки. Полная гибель их происходит за 3 – 5 лет. В крови повышается уровень гликированных белков, а в сосудах формируются изменения, приводящие к осложнениям в виде нейропатии, нефропатии, ретинопатии.
Одной из особенностей течения сахарного диабета первого типа у детей или подростков является развитие лабильного диабета. Это связывают с тем, что антитела к клеткам поджелудочной железы имеют свойство стимулировать инсулиновые рецепторы в тканях мышц, жировой клетчатки и печени.
Взаимодействие антител и рецепторов приводит к снижению уровня глюкозы в крови. Это в свою очередь активирует симпатический отдел нервной системы и благодаря действию гормонов стресса возникает гипергликемия. Таким же эффектом обладает передозировка инсулина или пропуск приемов пищи. Опасно не соблюдать принципы питания при сахарном диабете 1 типа.
Подростковый сахарный диабет имеет такие отличия в течении:
- Нестабильный тонус нервной системы.
- Частое нарушение режима введения инсулина и приема пищи.
- Нарушение контроля за уровнем глюкозы.
- Лабильное течение с приступами гипогликемии и кетоацидоза.
- Психоэмоциональные и умственные нагрузки.
- Склонность к приему алкоголя и курению.
Вследствие суммарного действия таких факторов происходит выброс контринсулярных гормонов: адреналина, пролактина, андрогенов, катехоламинов, пролактина, адренокортикотропного гормона, хорионического гонадотропина и прогестерона.
Все гормоны повышают потребность в инсулине за счет роста уровня глюкозы в крови при их выделении в сосудистое русло. Этим же объясняется повышение гликемии утром без приступов ночного падения сахара – «феномен утренней зари», вязанный с ночным повышением соматотропина.
Особенности лечения сахарного диабета у детей
Лечение диабета у детей проводится обычно препаратами человеческого инсулина. Так как этот инсулин производится методом генной инженерии, то у него меньшие побочные действия и к нему у детей редко развивается аллергия.
Подбор дозы производится в зависимости от веса, возраста ребенка и показателя уровня глюкозы в крови. Схема применения инсулина у детей должна максимально приближаться к физиологическому ритму поступления инсулина из поджелудочной железы.
Для этого используют методику инсулинотерапии, которая называется базис-болюсной. Детям утром и вечером вводится инсулин пролонгированного действия для замещения базальной секреции, происходящей в норме.
Затем перед каждым приемом пищи вводится рассчитанная доза инсулина короткого действия для того, чтобы не допустить подъема сахара в крови после еды, а углеводы из пищи могли быть усвоены полностью.
Для контроля течения диабета и поддержания стабильной гликемии рекомендуется:
- Введение подобранной индивидуально дозы инсулина.
- Соблюдение режима питания.
- Исключение сахара и снижение углеводов и животных жиров.
- Регулярные занятия лфк при сахарном диабете каждый день.
В видео в этой статье Елена Малышева расскажет о детском диабете.
Патогенетическое лечение сахарного диабета 2 типа в дебюте
Для цитирования: Зилов А.В., Шмидт О.М. Патогенетическое лечение сахарного диабета 2 типа в дебюте // РМЖ. 2006. №6. С. 472
Сахарный диабет (СД) – группа обменных заболеваний, характеризующихся гипергликемией, возникающих в результате нарушения секреции инсулина, действия инсулина или обоих факторов (ВОЗ, 1999). Во всех без исключения странах катастрофически, приобретая масштабы всемирной эпидемии, растет заболеваемость сахарным диабетом (СД). В 2000 году в мире насчитывалось более 160 млн. больных, а к 2010 году их количество составит более 215 млн. человек [3].
В РФ на 2001 год зарегистрировано более 3 млн. больных СД, из них СД 2 типа болеют около 1 млн. 775 тыс. человек. Распространенность заболевания в РФ и в мире растет за счет СД 2 типа [2,4]. СД 2 типа представляет собой заболевание, в основе которого лежит как наличие резистентности к инсулину, так и нарушение его секреции. СД 2 типа (прежде всего инсулинорезистентность) является составной частью так называемого метаболического синдрома (МС), представляющего собой висцеральное ожирение, дислипидемию (повышение ТГ, ХС ЛПНП, снижение ХС ЛПВП), артериальную гипертензию. Типичными проявлениями МС являются также нарушения фибринолитических свойств крови – гиперфибриногенемия, повышение уровня ИАП 1 типа, микроальбуминурия и гиперурикемия. Метаболический синдром и СД 2 типа, как одно из его проявлений, являются ведущими причинами смертности в развитых странах Европы и Северной Америки. Более того, за 90–е годы прошлого века смертность от СД 2 типа неуклонно возрастала [2,3].
В основе развития клинических проявлений и осложнений СД лежат инсулинорезистентность, развивающаяся компенсаторная гиперинсулинемия и гипергликемия (в первую очередь, возникающая после приема пищи). Развитие СД 2 типа претерпевает ряд последовательных этапов, финалом которых является стойкое снижение секреции инсулина (рис. 1). В этой связи, одной из основных задач терапии СД 2 типа является поддержание не только нормогликемии, но и сохранение резервных возможностей b–клеток ПЖ. Поскольку нарушения углеводного обмена не являются единственными проявлениями СД, а гипергликемия и инсулинорезистентность приводят к нарушению всех видов обмена веществ, компенсация СД осуществляется в нескольких направлениях.
Первоочередной и важнейшей задачей в лечении СД является нормализация гликемии (табл. 1). Данное обстоятельство, безусловно, относится и к СД 2 типа. Крупнейшее проспективное клиническое исследование UKPDS (United Kingdom Prospective Diabetes Study) убедительно показало, что снижение гликемии предупреждает или задерживает развитие всех осложнений СД 2 типа. Так, уменьшение уровня HbA1c на 0,9% приводит к снижению общей смертности на 21%, сердечно–сосудистой смертности на 14%, нарушений микроциркуляторного русла на 37%. Вместе с тем, риск смерти при СД 2 типа уменьшается на 42 и 63% при снижении HbA1c на 2 и 3% соответственно. Следует отметить, что в группе пациентов с избыточным весом и ожирением, получавших монотерапию метформином, смертность от сердечно–сосудистых заболеваний (ИБС, инсульт) снизилась на 39 и 41% соответственно. Данное обстоятельство чрезвычайно важно, поскольку СД 2 типа представляет собой классическое сердечно–сосудистое заболевание. Риск развития сердечно–сосудистых катастроф или смерти от них при СД 2 сходен с таковым у лиц с коронарным атеросклерозом или уже перенесенным инфарктом миокарда. Поэтому, подбирая терапию при СД 2, следует учитывать и возможное прогностическое влияние на полиэтиологичность развития атеросклероза. Предпочтение в лекарственной терапии должно отдаваться препаратам, влияющим на факторы риска прогрессирования атеросклероза [9].
На начальных этапах заболевания, при отсутствии клинических симптомов и умеренном (до 8–10 ммоль/л) повышении гликемии, в качестве основного лечения СД 2 типа может выступать диетотерапия. Однако спустя уже несколько месяцев от дебюта заболевания фармакологическое лечение требуется большинству больных. Показанием к назначению лекарственных препаратов при СД 2 типа являются недостижение целевых показателей гликемии, в частности, гликемия натощак более 7 ммоль/л, HbA1c > 7,0% (табл. 2). Необходимо добавить, что спустя 3–4 года от начала СД 2 типа практически все больные нуждаются в медикаментозном лечении синдрома гипергликемии.
На сегодняшний день в арсенале врача есть все возможности воздействия на механизмы развития гипергликемии при СД 2 типа (рис. 2). Принятые в 2005 году новые рекомендации Всемирной Федерации по лечению сахарного диабета (IDF) дают четкие указания по началу инициации и виду фармакотерапии при СД 2 типа [8].
Первой линией медикаментозного лечения СД 2 типа являются бигуаниды. Из всех бигуанидов метформин остался единственным препаратом данной группы в лечении СД 2 типа. Безопасность метформина в сравнении с другими бигуанидами объясняется иной химической структурой, снижающей блокирование переноса электронов через мембраны клеток и уменьшающей риск развития лактатацидоза.
Метформин используется в лечении СД 2 типа с 1957 года, в настоящее время по данному препарату накоплен колоссальный клинический и научный опыт. Основное действие метформина можно определить как антигипергликемическое, а не сахароснижающее. В настоящее время доказано, что метформин снижает продукцию глюкозы клетками печени, увеличивает утилизацию глюкозы периферическими тканями (прежде всего мышцами) и уменьшает гликемию после приема пищи за счет активации анаэробного гликолиза в тонком кишечнике, замедляя кишечную абсорбцию [6].
Одним из важнейших механизмов развития гипергликемии при СД 2 типа является повышение продукции глюкозы печенью в ночное и раннее утреннее время, что приводит к повышению гликемии натощак. Основу этого процесса составляют инсулинорезистентность гепатоцитов, относительные портальные гипоинсулинемия и гиперглюкагонемия. Назначение метформина приводит к блокаде ключевых ферментов глюконеогенеза и гликогенолиза (пируват–карбоксилазы, глюкозо–6–фосфатазы и др.), увеличению синтеза гликогена. Все вышеперечисленное приводит к снижению гликемии натощак.
До появления глитазонов бигуаниды являлись основными препаратами, воздействующими на инсулинорезистентность. Основу инсулинорезистентности при СД 2 типа составляют нарушения механизмов пострецепторного действия инсулина. Это приводит к снижению транслокации внутриклеточных транспортеров глюкозы, снижению ее поступления в клетку и нарастанию уровня гликемии. Метформин оказывает действие как на рецепторы инсулина, повышая их аффинность, так и усиливает киназную активность и фосфорилирование b–субъединиц рецептора. Усиливается также синтез ключевых ферментов, ответственных за транслокацию транспортеров глюкозы, что приводит к увеличению ее поглощения клетками печени, мышечной и жировой тканями. Снижение периферической инсулинорезистентности приводит к нормализации метаболизма и поглощения глюкозы мышцами, печенью и жировой тканью, предотвращает развитие гипергликемии и поздних осложнений СД 2 типа.
Антигипергликемический эффект метформина проявляется также за счет его действия в ЖКТ. Препарат действует в слизистой тонкого кишечника, способствует активации анаэробного гликолиза. Поступившая с пищей глюкоза активно превращается в лактат, который поступает в печень и включается в дальнейшие метаболические процессы. Очень важно, что такое превращение в лактат не имеет системного действия, риск развития лактатацидоза не увеличивается. Другим механизмом воздействия метформина на прандиальную гликемию является его действие на глюкозные транспортеры и замедление скорости всасывания глюкозы.
Мы уже отмечали эффективность метформина в отношении инсулинорезистентности. Метформин снижает уровень ТГ (до 30–45%), СЖК (на 10–17%), замедляет процессы липолиза [5].
Клинические и метаболические действия метформина нашли выраженное подтверждение в период проведения UKPDS и других исследований. Процент снижения риска сосудистой патологии при использовании основных лекарственных препаратов при СД 2 типа представлен в таблице 3 [2,9].
Особое место принадлежит метформину в профилактике СД 2 типа. Исследование DPP (программа профилактики диабета) по профилактике СД 2 типа выявило снижение развития заболевания на 31% в группе лиц, получавших метформин в дозе 850 мг 2 раза в сутки. Эффективность метформина в профилактике перехода НТГ СД 2 типа существенно повышается с увеличением массы тела и в более молодой возрастной группе (рис. 3) [7].
Метформин является препаратом выбора при СД 2 типа у лиц с избыточной массой тела или абдоминальным ожирением (ОТ/ОБ >1 у мужчин и > 0,85 у женщин). Лечение препарата начинают с дозы 500 мг в ужин или н/ночь, максимальная доза может составлять до 2,5–3 грамм в сутки (в несколько приемов). В связи с накоплением лактата на фоне приема метформина препарат не рекомендуют назначать при тяжелой сердечно–сосудистой патологии, у лиц с гипоксией любой этиологии и при нарушениях функции печени. Вместе с тем, за последние годы не отмечалось случаев фатального лактатацидоза. Частота лактатацидоза на метформине составляет в среднем 0,03 случая на 1000 пациенто–лет. Все случаи лактатацидоза за последние 10 лет на метформине связаны с нарушением приема препарата. Не отмечалось корреляции между дозой препарата и развитием лактатацидоза. Следует помнить, что у пожилых пациентов возможно снижение терапевтической дозы препарата в связи со снижением функции почек.
Итак, метформин является препаратом выбора для нормализации гликемии натощак. Монотерапию метформином можно с хорошей эффективностью использовать и при незначительном (до 7,5–9,0 ммоль/л) превышении постпрандиальной (2–х часовой) гликемии у пациентов на диетотерапии [1,8]. При больших значениях гликемии целевые показатели, как правило, не достигаются и целесообразно использование препаратов, повышающих секрецию инсулина (секретагогов).
При отсутствии его эффективности в плане достижения целевых значений гликемии целесообразно как можно раньше переводить пациентов на комбинированную пероральную терапию. Наиболее распространенной и эффективной комбинацией является сочетание ПСМ, в частности, глибенкламида, с метформином (табл. 2). Данное сочетание является оптимальным с точки зрения патогенетического подхода к терапии пациентов с СД 2 типа. Метформин контролирует гликемию натощак, глибенкламид – после еды. Для сохранения комплайнса, лучше использовать препараты с фиксированными комбинациями (например, Глибомет).
Как правило, данный вид лечения вызывает меньше осложнений, чем монотерапия высокими дозами ПССП, позволяет улучшить контроль гликемии и отсрочить необходимость присоединения инсулинотерапии. Более того, интересным представляется и тот факт, что комбинированная терапия глибенкламидом и метформином в одном препарате достоверно улучшала эффективность лечения не только по сравнению с монотерапией, но и раздельным приемом этих препаратов в эквивалентных дозах.
В случае недостаточной эффективности комбинированной пероральной терапии, при сохраненной функции b–клеток, можно добавить базальную инсулинотерапию. Для поддержания гликемии натощак назначаются инсулины средней продолжительности действия или аналоги инсулина пролонгированного действия на ночь в дозе 0,1–0,15 ЕД/кг с последующей коррекцией.
СД 2 типа – неуклонно прогрессирующее заболевание, которое в дальнейшем требует усиления фармакотерапии. В этой связи, важной задачей лечения является своевременная патогенетически обоснованная терапия препаратами разных классов, воздействующих на основные звенья патогенеза гипергликемии. Вовремя начатая терапия на ранних стадиях нарушений углеводного обмена может предотвратить или отсрочить развитие СД 2 типа, а при его манифестации длительно поддерживать компенсацию и профилактику осложнений.
Литература
1. Дедов И.И., Шестакова М.В., Максимова М.А. «Федеральная целевая программа сахарный диабет», М, 2002
2. Дедов И.И., Шестакова М.В. Сахарный диабет. –М., 2003
3. Сахарный диабет. Доклад исследовательской группы ВОЗ. Серия технических докладов 947: пер. с англ. – Москва, 1999.
4. Сунцов Ю.И. ИНСД: эпидемиология, профилактика, прогноз./ Автореферат на соискание ученой степени доктора медицинских наук, 1997.
5. Bell P.M., Hadden D.R. “Metformin” Endocrinol Metab Clin North Am 1997; 26:523–537
6. De Fronzo R. “Pharmacologic treatment of type 2 diabetes mellitus.” Ann Inter Med 1999; 131:281–303
7. Diabetes Prevention Program Research Group “Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin” N Engl J Med 2002, 346:393–403
8. IDF Global Guideline for Type 2 Diabetes, 2005б www.idf.org
9. UKPDS Study Organisation “Intensive Blood Glucose control with Sulphoniylureas or Insulin compared with Conventionakl treatment and risk complications in patients with Type 2 Diabetes (UKPDS 33)” Lancet 1998; 352:837–853
Сахарный диабет (СД) 2 типа представляет собой серьезную медико–социальную проблему. В нас.
Клинический пример манифеста сахарного диабета 1 типа с развитием множественных осложнений у детей дошкольного возраста
- КЛЮЧЕВЫЕ СЛОВА: сахарный диабет, сахарный диабет 1 типа, кетоацидотическая кома, детская эндокринология, эндокринология
В происхождении СД 1 типа, удельный вес которого в общей структуре заболеваемости СД не превышает 10–15%, ведущую роль играют аутоиммунные механизмы повреждения эндокринной ткани поджелудочной железы, индуцированные вирусной инфекцией на фоне нарушений иммунитета, которые приводят к гибели бета-клеток, абсолютному дефициту инсулина и нарушению утилизации глюкозы. Представление о СД 1 типа как об аутоиммунном заболевании сформировалось в 1970-е гг., когда были обнаружены антитела к антигенам бета-клеток и открыто явление аутоиммунной агрессии против клеток поджелудочной железы, в котором участвуют как клеточные, так и гуморальные звенья иммунитета. Несколько позже были получены данные об ассоциации СД 1 типа с антигенами системы HLA (human leukocyte antigens – лейкоцитарные антигены человека), которые участвуют в регуляции иммунного ответа. Трансплантация поджелудочной железы больному СД от здорового монозиготного близнеца привела к 6–7-месячной полной ремиссии заболевания, которая затем вновь сменилась рецидивом диабета. При биопсии трансплантата была обнаружена селективная деструкция островковых клеток. Все это позволило сделать вывод об аутоиммунной природе СД 1 типа [1].
Несмотря на большое число исследований, патогенез СД 1 типа во многом неясен. В настоящее время преобладает концепция об участии триггеров, которые индуцируют аутоиммунные процессы (табл.).
Клинические проявления заболевания зависят от возраста ребенка и длительности течения СД 1 типа. Для детей младшего возраста характерно острое начало, с быстрым нарастанием симптоматики до развития кетоацидоза и, в отсутствие своевременной диагностики, кетоацидотической комы. У детей среднего и старшего возраста заподозрить СД 1 типа можно по основным симптомам: полиурии, полидипсии, полифагии, снижению массы тела, запаху ацетона в выдыхаемом воздухе. При развитии симптоматики СД 1 типа отмечаются повышение уровня гликемии крови выше 11,1 ммоль/л, глюкозурия, кетонурия. Определение уровня С-пептида в сыворотке крови позволяет оценить функциональное состояние бета-клеток. Базальный уровень С-пептида у здоровых детей составляет 0,28–1,32 пг/мл. При СД 1 типа его уровень значительно снижен. Определение гликированного гемоглобина является одним из основных методов диагностики степени компенсации углеводного обмена.
Препараты инсулина по длительности действия можно разделить на три группы – инсулины короткого действия, пролонгированные препараты инсулина и комбинированные препараты, состоящие из инсулина короткого и пролонгированного действия. Инсулины короткого действия имитируют эндогенную быструю секрецию инсулина в ответ на прием пищи. Пролонгированные инсулины замещают базальную секрецию инсулина и обеспечивают поддержание стабильной гликемии ночью и в периоды между приемами пищи. Комбинированные препараты, соответственно, обладают свойствами обоих типов.
В современной диабетологии, за более чем 90-летний период применения, достигнут большой прогресс в понимании особенностей и механизмов действия инсулина. Однако отличный от физиологического путь введения экзогенного инсулина порождает целый ряд проблем. Это несвоевременное поступление в организм и дефицит инсулина в печени, периферическая гиперинсулинемия, дефицит гликогена в печени, активация липолиза, глюконеогенеза, жировой гепатоз и высокий риск развития гипогликемий. Препараты инсулина отличаются по своим характеристикам – времени начала, пика и окончания действия, не соответствующим физиологическому ритму секреции этого гормона. Короткие инсулины действуют дольше необходимого времени и требуют «перекуса» между основными приемами пищи [4].
- инсулинотерапию;
- диету;
- физические нагрузки;
- самоконтроль;
- психологическую помощь (для достижения комплаентности пациента) [5].
Каждый из этих факторов является важной составляющей реабилитационных мероприятий. При нестабильном течении СД могут развиваться осложнения: диабетический кетоацидоз и кетоацидотическая кома, диабетическая полинейропатия, прогрессирующие ангиопатии (ретино-, нефропатия). В дебюте СД 1 типа на фоне гипергликемии и инсулиновой недостаточности прогрессируют явления кетоацидоза, сопровождающиеся дегидратацией, гиповолемией и электролитными нарушениями. Это приводит к снижению системного артериального давления и уменьшению перфузии в жизненно важных органах (головной мозг, сердце, почки). Критическое снижение почечного кровотока вызывает развитие острой почечной недостаточности. В патогенезе поражения центральной нервной системы при диабетическом кетоацидозе ведущую роль играет дегидратация нейронов головного мозга на фоне гиперосмолярности плазмы. Клинически это проявляется разнообразными неврологическими нарушениями, как общемозговыми (сопор, кома), так и очаговыми.
Ниже представлены два клинических случая развития ранних и поздних осложнений сахарного диабета 1 типа в дебюте заболевания. Ранний возраст детей, тяжесть течения, наличие множественных осложнений обусловливали необходимость назначения индивидуальных схем инсулинотерапии на всех этапах наблюдения за детьми (реанимационное отделение, педиатрическое отделение, поликлиника).
Клинический случай 1
Больная П., 2007 г.р., поступила по экстренным показаниям в детское реанимационное отделение Московского областного научно-исследовательского клинического института им. М.Ф. Владимирского (МОНИКИ) 3 октября 2012 г. в крайне тяжелом состоянии с манифестом СД 1 типа. Больна с сентября 2012 г., когда на фоне острой вирусной инфекции появились жажда, полиурия, потеря массы тела, боли в животе. Была осмотрена участковым педиатром, назначено симптоматическое лечение. Состояние ребенка ухудшалось, и 24 сентября 2012 г. ребенок госпитализирован в детское соматическое отделение по месту жительства с диагнозом «острый фаринготрахеит, гастрит». Однако 26 сентября 2012 г. при обследовании выявлена гипергликемия до 12,3 ммоль/л. Состояние ребенка на фоне лечения (антибактериальная терапия, симптоматическая терапия, инфузионная терапия) – с отрицательной динамикой. С 30 сентября 2012 г. отмечено резкое ухудшение состояния: бледность, вялость, заторможенность, сопор. В этот же день девочка в тяжелом состоянии (уровень гликемии 16–19 ммоль/л) переводится в реанимационное отделение по месту жительства, где установлен диагноз сахарного диабета 1 типа, начата инсулинотерапия. На фоне проводимой терапии 2 октября 2012 г. отмечалась остановка сердечной деятельности и дыхания, судорожный синдром. Уровень гликемии колебался в пределах 3,7–36 ммоль/л, а 3 октября 2012 г. в крайне тяжелом состоянии с диагнозом «сахарный диабет, 1 тип, впервые выявленный, стадия декомпенсации, тяжелое течение; кетоацидотическая кома» девочка переведена в детское реанимационное отделение МОНИКИ для дальнейшего лечения.
На 7-е сутки пребывания в отделении на фоне стабилизации состояния у девочки отмечалась полная потеря зрения. В экстренном порядке проведено обследование: транскраниальное дуплексное сканирование сосудов головного мозга – без патологии. По данным рентгеновской компьютерной томографии (РКТ) и магнитно-резонансной томографии (МРТ) головного мозга отек и абсцесс головного мозга не выявлены, но в левой лобной доле обнаружен небольшой участок накопления контрастного вещества (очаг ишемии). Консультирована неврологом, диагностирована дисциркуляторно-дисметаболическая полинейропатия с хиазмальным синдромом, окулистом – амавроз на фоне гипоксического поражения центральной нервной системы, кардиологом – миокардиодистрофия, детским хирургом – желчнокаменная болезнь.
- Инсулинотерапия: внутривенное капельное, далее подкожное введение инсулина ультракороткого действия НовоРапид (0,65 Ед/кг) и пролонгированного действия Левемир (0,3 Ед/кг).
- Массивная антибактериальная терапия (Зивокс, Цефтриаксон, Амикацин).
- Противовирусная и противогрибковая терапия.
- Симптоматическая терапия: внутривенные инфузии, Урсосан, ферменты, биопрепараты, Панангин, иммуномодуляторы, антидепрессанты, физиолечение, гипербарическая оксигенация.
Состояние девочки значительно улучшилось: стабилизировался уровень гликемии, нормализовались лабораторные показатели, восстановилось зрение. С рекомендациями по дальнейшему лечению пациентка была выписана домой под наблюдение детского эндокринолога по месту жительства.
Больная М., 2007 г.р., поступила по экстренным показаниям в детское реанимационное отделение МОНИКИ 7 ноября 2012 г. в крайне тяжелом состоянии с диагнозом «сахарный диабет 1 типа, впервые выявленный; кетоацидотическая кома; отек головного мозга; острая почечная недостаточность». Больна с октября 2012 г., когда появились жажда, полиурия, потеря массы тела, боли в животе, одышка. Участковым педиатром госпитализирована в соматическое отделение по месту жительства с манифестом СД 1 типа. В связи с прогрессирующим ухудшением состояния переведена сначала в реанимационное отделение по месту жительства, а затем в детское реанимационное отделение МОНИКИ.
Клинический диагноз – «Сахарный диабет, 1 тип, впервые выявленный, стадия декомпенсации, тяжелое течение. Кетоацидотическая кома. Энцефалопатия смешанного генеза (дисметаболическая, дисциркуляторная). Геморрагический инсульт в бассейне задних мозговых артерий. Правосторонний гемипарез. Отек головного мозга. Задняя ишемическая нейропатия обоих глаз. Острая почечная недостаточность. Двусторонняя пневмония. Двусторонний пневмоторакс, дыхательная недостаточность III ст. Желчнокаменная болезнь (конкременты желчного пузыря). Вторичные реактивные изменения поджелудочной железы. Трофические нарушения мягких тканей головы и нижних конечностей. Множественный кариес. Герпетическая инфекция».
Ребенку на фоне инсулинотерапии проводилось внутривенное капельное введение инсулина, а далее подкожное введение инсулина ультракороткого действия НовоРапид (0,7 Ед/кг) и пролонгированного действия Левемир (0,5 Ед/кг), проводилась массивная антибактериальная терапия, включающая такие препараты, как Зивокс, Цефтриаксон, Амикацин, Меронем, Метрогил; противовирусная, противогрибковая, инфузионная терапия, симптоматическая терапия Урсосаном, препаратами ферментов, биопрепаратами, Панангином, иммуномодуляторами, физиолечение. Проведено 5 сеансов заместительной почечной терапии (ультрафильтрация). Состояние девочки улучшилось, восстановилось зрение, стабилизировался уровень гликемии, разрешилась пневмония, на контрольном МРТ-исследовании головного мозга отмечалась положительная динамика.