Инфаркт первого типа
Виды инфаркта миокарда: ангинозная, атипичные и другие формы
Виды инфаркта миокарда – какие бывают и что положено в основу классификации болезни? Инфарктом называется размягчение тканей вследствие некроза, т. е. их гибели из-за отсутствия поступления к ним кислорода.
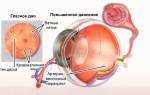
Инфаркт может происходить в разных внутренних органах, но наиболее частым является инфаркт миокарда. Что это такое, и почему происходит? Из-за функциональной значимости сердца и большой потребности сердечной мышцы в кислороде, инфаркт миокарда развивается очень быстро и сопровождается необратимыми последствиями. Созданы несколько разновидностей классификаций инфаркта миокарда, каждая из которых имеет значение в клинике.
5 типов инфаркта по классификации Всемирной кардиологической федерации
Основной классификацией инфаркта миокарда в настоящее время является подготовленная совместной группой ученых Всемирной кардиологической федерации классификация, где в основу положен принцип комплексного подхода к причине, патогенезу и клиническим проявлениям патологии. Таким образом, инфаркт миокарда делят на 5 типов:
- тип 1 – спонтанный инфаркт миокарда, причиной которого является первичное нарушение коронарного кровообращения, например разрушение стенки коронарной артерии, эрозия атеросклеротической бляшки в ее просвете, расслоение сосуда, т. е. повреждается непосредственно питающий сосуд, что и ведет к недостаточной трофике;
- тип 2 – вторичный инфаркт миокарда, который обусловлен недостаточным кровообращением по причине коронарного спазма или тромбоэмболии коронарной артерии. Кроме того, возможными причинами второго типа являются анемия, нарушение адекватной перфузии (прокачки) крови, нарушения артериального давления, аритмии;
- тип 3, или внезапная коронарная смерть, вызванная острой ишемией в сочетании с нарушениями проводимой системы сердца – блокадой левой ножки пучка Гиса с характерными признаками на ЭКГ;
- тип 4 делится на 4а – осложнение чрезкожного коронарного вмешательства (баллонная ангиопластика, стентирование) и 4б – осложнение коронарного вмешательства, связанное с тромбозом стента;
- тип 5 – инфаркт миокарда, связанный с аортокоронарным шунтированием. Может возникать как во время операции, так и в виде позднего осложнения.
4 и 5 типы указывают на ятрогенное, т. е. спровоцированное действиями врачей нарушение сердечного кровообращения.
Арбитражными методами при постановке диагноза являются ЭКГ (электрокардиография), эхокардиография (ультразвуковое обследование сердца), а также определение в крови специфических маркеров воспаления.
Классификация инфаркта миокарда по стадиям развития
Большая часть всех органических изменений в сердечной мышце при инфаркте происходит в первые несколько часов после начала приступа. В протекании инфаркта сердечной мышцы выделяют несколько периодов.
- Острейший период – первые шесть часов от начала приступа. В это время отмечается максимальная ишемия, начинается гибель клеток, активируются компенсаторные механизмы. Важным моментом в лечении инфаркта является помощь именно в этом периоде – расширив сосуды и дав миокарду больше кислорода, можно предотвратить массированную гибель клеток.
- Острый период – начинается через шесть часов после приступа и длится до двух недель. В этот период необходимо пристальное наблюдение за жизненными показателями больного, так как высок риск повторного инфаркта. Кроме того, на фоне терапии фибринолитиками может развиться опасное осложнение – реперфузионный синдром. Он характеризуется еще большим повреждением сердечной мышцы и ее некрозом после резкого возобновления кровообращения в поврежденной области. Из этого следует, что возобновлять кровоток следует медленно, чтобы избежать повреждения тканей свободными радикалами свежей крови.
- Подострый период – от двух недель до двух месяцев. В это время формируется сердечная недостаточность, так как насосная функция резко снижена из-за выпадения из работы области некроза. У 35% пациентов в этом периоде развивается синдром Дресслера – аутоиммунная реакция организма по отношению к некротизированным тканям, ведущая к резкому ухудшению состояния пациента. Купируется такое состояние препаратами, подавляющими выработку специфичных к миокарду антител.
- Период рубцевания – начинается с окончания подострого периода и длится до формирования рубца на месте очага некроза. Свойства рубцовой ткани совсем не похожи на свойства сердечной мышцы, выполнять свою функцию в полном объеме сердце уже не сможет – последствием будет формирование стойкой сердечной недостаточности, которая сохранится пожизненно. Есть вероятность утончения стенки сердца в области рубца, разрыва сердца при значительных физических нагрузках.
Большая часть всех органических изменений в сердечной мышце при инфаркте происходит в первые несколько часов после начала приступа. Читайте также:
Ангинозная и атипичные формы инфаркта миокарда
Деление на формы происходит по основным симптомам заболевания. Характерными признаками типичной формы инфаркта миокарда является интенсивная жгучая загрудинная боль (медицинское определение – ангинозная), которая иррадиирует между лопаток, в руку, ребра или челюсть и не снимается анальгетическими препаратами. Это состояние сопровождается аритмией, слабостью, тахикардией, тошнотой, повышенной потливостью. Инфаркт, имеющий такие типичные проявления, называется ангинозной формой – по названию болевого синдрома.
Существуют и другие формы, при которых клинические проявления вовсе не совпадают с классической книжной картиной заболевания. К ним относятся:
- абдоминальная форма инфаркта миокарда – симптомокомплекс напоминает острый панкреатит. Пациент жалуется на боли в животе, вздутие, тошноту, икоту, рвоту. Сильная боль при этом так же, как и при типичном инфаркте, не снимается спазмолитиками и анальгетиками;
- астматическая – из-за быстро прогрессирующей сердечной недостаточности развиваются симптомы, схожие с бронхиальной астмой, основной из которых одышка;
- безболевая форма характерна для больных с сахарным диабетом – из-за высокого показателя глюкозы крови приглушается болевая чувствительность. Это одна из наиболее опасных форм, так как малосимптомное течение способствует позднему обращению за медицинской помощью;
- церебральная, или мозговая форма – для нее характерны утрата сознания, головокружение, когнитивные расстройства, расстройства восприятия. В этом случае инфаркт миокарда может быть легко принят за инсульт;
- коллаптоидная форма – как следствие кардиогенного шока и резкого падения артериального давления возникает коллапс, больной ощущает головокружение, потемнение в глазах, сильную слабость, может потерять сознание;
- периферическая – характеризируется особенной иррадиацией боли в область горла, конечности или пальцы рук, позвоночник, при этом боль в сердце слабо выражена или вообще отсутствует;
- аритмическая – основным симптомом является ярко выраженная аритмия;
- отечная – быстрое развитие сердечной недостаточности ведет к появлению внесердечных проявлений: отеки на ногах и руках, одышка, асцит (жидкость в полости живота).
Атипичные формы могут сочетаться друг с другом, а также с ангинозной формой инфаркта.
По данным ЭКГ можно определить степень некроза миокарда, его вид и примерную глубину образовавшегося дефекта, оценить сохранившуюся проводимость, возбудимость и другие свойства сердечной мышцы.
Анатомические классификации
Так как разные отделы сердца имеют разное кровенаполнение, их поражение будет иметь различные проявления и прогноз. По анатомии поражения выделяют следующие виды инфаркта:
- трансмуральный – некрозом задета вся толщина сердечной мышцы;
- интрамуральный – очаг расположен в толще стенки, чаще всего левого желудочка, при этом эндокард и эпикард не поражаются;
- субэндокардиальный – очаг некроза расположен узкой полоской под эндокардом, часто на передней стенке левого желудочка;
- субэпикардиальный – не затрагивает глубокие слои сердца, развивается сразу под внешней его оболочкой – эпикардом.
Исходя из анатомического расположения и размера очага некроза, выделяют крупноочаговый инфаркт миокарда, он же трансмуральный, также именуемый Q-инфарктом. Название происходит из-за специфических ЭКГ признаков такого вида инфаркта миокарда – при нем сохранен зубец Q.
Остальные три варианта относятся к мелкоочаговому поражению, не обладают зубцом Q на кардиограмме, поэтому называются не-Q-инфарктами.
Еще одна классификация учитывает локализацию очага некроза в анатомических отделах сердца:
- инфаркт миокарда левого желудочка – встречается наиболее часто. В зависимости от пораженной стенки различают еще переднее, боковое, нижнее и заднее расположение;
- изолированный инфаркт верхушки сердца;
- септальный инфаркт – областью поражения является межжелудочковая перегородка;
- инфаркт миокарда правого желудочка – встречается крайне редко, как и поражение задней стенки сердца.
Возможны смешанные локализации.
Диагностика заболевания
Арбитражными методами при постановке диагноза являются ЭКГ (электрокардиография), эхокардиография (ультразвуковое обследование сердца), а также определение в крови специфических маркеров воспаления.
Исходя из анатомического расположения и размера очага некроза, выделяют крупноочаговый инфаркт миокарда, он же трансмуральный, также именуемый Q-инфарктом. Название происходит из-за специфических ЭКГ признаков такого вида инфаркта миокарда – при нем сохранен зубец Q.
По данным ЭКГ можно определить степень некроза миокарда, его вид и примерную глубину образовавшегося дефекта, оценить сохранившуюся проводимость, возбудимость и другие свойства сердечной мышцы.
Эхокардиография соединяет классическую ЭКГ с ультразвуковым исследованием сердца и применением эффекта Доплера для визуализации движения кровяных потоков внутри сердца. Такой режим позволяет увидеть необходимую для оценки последствий инфаркта гемодинамику, клапанную недостаточность, регургитацию масс крови. ЭхоКГ позволяет также определить точную локализацию очага некроза.
Биохимический анализ крови служит окончательным подтверждением диагноза. После разрушения клеток миокарда выделяются белки и ферменты (тропонин, КФК-МВ и др.). Они свидетельствуют о высокой специфичности некроза, т. е. расположении очага именно в миокарде.
Все перечисленные классификации помогают точно определить вид инфаркта миокарда, выработать принципы подхода к каждому из них, оценить требуемый объем лечения и последующей реабилитации, а иногда и с высокой долей достоверности дать прогноз.
Предлагаем к просмотру видеоролик по теме статьи.
Виды инфаркта — типичные и атипичные формы
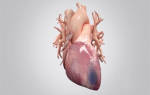
Инфаркт миокарда (ИМ) – это ишемический некроз тканей миокарда, возникающий в результате нарушения коронарного кровоснабжения. Виды инфаркта классифицируются в зависимости от места расположения некроза, величины поражения сердечных тканей, причин возникновения поражения.
Универсальная классификация
Согласно универсальной классификации существуют следующие типы:
- Спонтанный. Возникает из-за разрыва, эрозирования или расслоения бляшки, что приводит к тромбозу коронарного сосуда. Происходит нарушение кровотока и последующий некроз.
- Вследствие ишемического дисбаланса. Причиной некроза миокарда становится состояние, не относящееся к ишемической болезни сердца.
- 3 тип или фатальный. Это состояние внезапной сердечной смерти.
- Полученный в результате реваскуляризации. Причина: тромбоз ранее установленного стента или операция по коронарному шунтированию.
Универсальная классификация определяет типы инфаркта миокарда в зависимости от причин и последствий.
5 типов по классификации Всемирной Кардиологической федерации
Это основной вид классификации, которая используется в кардиологии. Разработана группой ученых Всемирной кардиологической федерации. В основе лежит комплексное разделение по причинам, симптомам, патогенезу. Всего выделено 5 видов:
- Спонтанный. Связан с первичным нарушением коронарного кровообращения, повреждение питающего сосуда, значительное сужение просвета в коронарных артериях.
- Вторичный. Причиной становится коронарный спазм или тромбоэмболия. Также частыми причинами вторичных инфарктов является аритмия, повышенное артериальное давление.
- Тип 3 — это внезапная коронарная смерть. Возникает при одновременном нарушении проводимости системы сердца и острой ишемии.
- Тип 4 имеет две разновидности: 4а, которая связана с осложнениями чрезкожного коронарного вмешательства и 4б, связанное с тромбозом стента.
- Проблемы при аортокоронарном шунтировании. Возникают как непосредственно на операции, так и в виде поздних осложнений.
Последние 2 типа имеют ятрогенное происхождение, поскольку спровоцированы действием врачей.
Анатомические классификации
По анатомии поражения классификация следующая:
- трансмуральный;
- субэндокардиальный;
- интрамуральный;
- субэпикардиальный.
Данное разделение основано на том, что каждый из отделов сердца имеет свой объем кровенаполнения.
Стадия развития и клиника типичных форм
Типичные виды ИМ все проходят аналогичные стадии развития. Все этапы прогрессирования инфаркта можно увидеть по характерным клиническим признакам. Каждый срок имеет свою длительность.
Период повреждения (начальная)
Это предынфарктное состояние, которое может длиться от нескольких часов до нескольких суток. Именно на этой стадии уменьшается кровоснабжение миокарда. Появляются кратковременные боли за грудиной и в области сердца.
В итоге учащаются приступы стенокардии, а боль во время этих приступов усиливается. Такое состояние является серьезным поводом для обращения к врачу. Специалист направит на ЭКГ и по его результатам сделает прогноз развития ситуации.
Острая стадия инфаркта миокарда может длиться от нескольких дней до двух недель. Часть тканей в этот период отмирает, другая часть — восстанавливается. В это время происходит некроз и размягчение тканей. В самом начале развивается острейшая стадия, характерными клиническими признаками которой являются: боль, холодный пот, чувство приближающейся смерти, одышка. В острый период боль проходит и становится не столь интенсивной. Клинические признаки острой стадии:
- одышка;
- головные боли;
- температура 37-38;
- снижается артериальное давление;
- нарушается сердечный ритм.
Температура возникает из-за интоксикации организма продуктами распада. В этот период начинает формироваться рубец. Именно на острой и острейшей стадии возникает большинство осложнений, которые способны привести к смерти пациента.
Стадия длится около двух месяцев. Риски осложнений значительно уменьшаются. Боль возвращается в случае, если формируются новые участки ишемии. Но в целом самочувствие пациента улучшается, а рубец формируется и становится более плотным. Пониженное артериальное давление может сохраняться, в то время, как пульс нормализуется. Если до инфаркта у пациента наблюдалась гипертония, то давление постепенно снова будет повышаться.
На месте клеток, которые погибли появляется соединительная ткань. Если болезнь не осложнена дополнительными патологиями, то подострый период будет длиться 6-8 недель. В остальных случаях восстановление может затянуться. Это процесс индивидуальный.
Рубцовая (конечная)
В большинстве случаев длится по несколько лет, но фактически до конца жизни. Очаг некроза полностью зарастает соединительной тканью, а сердце привыкает работать в новых условиях.
Клинических признаков мало. Есть некоторые изменения на ЭКГ, но сам пациент симптомов не ощущает. В некоторых случаях могут возвращаться приступы стенокардии. Наиболее тяжелым осложнением на этой стадии считается хроническая сердечная недостаточность.
Деление по анатомии поражения
Оценивая, насколько глубоко поражена сердечная ткань и где расположен очаг, можно перечислить, какие еще бывают виды инфарктов.
- Трансмуральный. Проникающий вид, характеризуется поражением всей толщины сердечной ткани. Это острая разновидность, чаще всего бывает крупноочаговой.
- Интрамуральный. Некроз возникает в толщине миокарда. Патологические изменения не задевают непосредственно эпикард или эндокард. Патологический зубец Q на ЭКГ чаще всего в такой ситуации отсутствует.
- Субэндокардиальный. При этом виде ИМ задеты слои сердечной мышцы, прилегающие к эндокарду.
- Субэпикардиальный. Этот тип инфаркта отличается тем, что задеты слои сердечной мышцы, прилегающие к эпикарду.
Объем пораженной области
Это еще один вид классификации. Оценивается по размеру очага отмирающей ткани. Известно два вида инфарктов по объему очагов.
Крупноочаговый
Крупноочаговый инфаркт миокарда чаще всего проще распознать, поскольку при нем более яркая клиническая картина и выражено больше симптомов. Этот классический инфаркт с крупным очагом некроза в сердечной мышце, который проходит все 5 стадий развития.
Мелкоочаговый
В таком случае объем поражения миокарда значительно меньше. Отличается от крупноочагового отсутствием ярких и многочисленных симптомов в остром и подостром периодах. Болезнь имеет нечеткую периодичность течения и все клинические признаки выражены не так ярко. Не у всех больных развивается тахикардия, ангинозная боль также выражена гораздо меньше. Во многих случаях мелкоочаговый инфаркт является предшественником более серьезного – крупноочагового.
Мелкоочаговая форма составляет около 20% всех клинических случаев. А в крупноочаговый он перерастает в 30% случаев.
Локализация
Локализация пораженной области очень широка и охватывает практически весь орган. По этому признаку есть следующие виды ИМ:
- передний — локализуется строго на передней стенке органа;
- переднеперегородочный – помимо передней стенки захватывает и часть перегородки;
- септальный или перегородочный — расположен в толщине межжелудочковой перегородки;
- в области верхушки сердца;
- передневерхушечный – расположен на верхушке сердца с захватом передней стенки;
- переднебоковой – расположен на передней стенки и переходит на левую;
- переднебазальный – верхняя часть передней стенки неподалеку от предсердия;
- боковой расположен в левой стенке;
- задний – на середине задней стенки;
- заднебоковой;
- заднебазальный.
Также есть инфаркт левого и правого желудочков, отдельно межжелудочковой перегородки.
При диагностики точное место расположение некроза указывать не обязательно. Достаточно обозначить примерную область поражения.
Атипичные типы болезни
Атипичные формы болезни чаще всего встречаются у пожилых пациентов с разными хроническими заболеваниями. Особенно часто на фоне сердечной недостаточности или при наличии инфаркта в анамнезе. Существуют следующие атипичные формы поражения миокарда:
- Периферический инфаркт с атипичным расположением болевых ощущений. В таких ситуациях боль может быть в горле, под лопаткой, в шейно-грудном отделе позвоночника. Чтобы диагностировать обращают внимание на прочие симптомы: головокружение, слабость, потливость, страх смерти, проблемы с сердцебиением.
- Абдоминальная форма. Является признаком заднего инфаркта и проявляется болями в в эпигастрии, в правом подреберье или во всей право половине живота. Симптомами патологии являются: холодный пот, падение артериального давления, возможно кишечное или желудочное кровотечение.
- Астматическая форма. Основной симптом в таких случаях – резкий и сильный приступ удушья. Может выделяться пенистая розовая мокрота, холодный пот. Развивается при обширных трансмуральных инфарктах, а также при недостаточности митрального клапана.
- Коллаптоидная форма. Боли отсутствуют, внезапно случается обморок, потемнение в глазах, падение артериального давления.
- Отечная. Резкое появление одышки, слабость. Ощущение нестабильной работы сердца.
- Аритмическая форма. В таком случае отсутствует болевой синдром и остальные признаки инфаркта могут быть слабо выражены. Основной симптом – аритмия разного типа и внезапности.
Диагностика проводится в клинических условиях и под наблюдением специалиста. Атипичные формы опасны тем, что большинство пациентов, не подозревая у себя инфаркта, не обращаются за квалифицированной помощью.
После первого ишемического инфаркта во многих случаях состояние повторяется. Статистика такова:
- 8-10% пациентов перенесших ИМ в течение первого года снова переживают его;
- 30% смертей от инфаркта – пациенты трудоспособного возраста;
- на 60% снижается риск смерти, если пациента доставляют в срочном порядке в больницу;
- каждый третий инфаркт протекает бессимптомно.
Чтобы не возникало риска повторной проблемы с сердцем необходимо применять меры профилактики:
- бросить вредные привычки;
- наладить питание;
- следить за холестерином;
- обеспечить организму адекватную, но регулярную физическую нагрузку.
Инфаркт миокарда является одной из самых распространенных причин смерти во всем мире. У этого состояния несколько классификаций в зависимости от места расположения, глубины поражения сердечной мышцы, локализации. Но практически во всех формах болезнь проходит 5 характерных стадий, а восстановление, по факту, длится в течение всей жизни.
Классификация инфарктов миокарда и различия видов
Инфарктом миокарда называют поражение сердечной мышцы из-за нарушения ее кровоснабжения. В той части, где развилось кислородное голодание, отмирают клетки, первые погибают уже через 20 минут после прекращения поступления крови.
Инфаркт входит в топ заболеваний, которые вызывают смертность населения. Ежегодно только в Европе по этой причине умирает 4,3 млн жителей.
Стадии развития и клиника типичных форм
Классификация инфарктов миокарда подразумевает под собой четыре стадии развития заболевания по времени и клинической картине – повреждения, острая, подострая, рубцовая.
Период повреждения (начальная)
Симптомы возникают в период от нескольких часов до 3 дней. При этой стадии наблюдается трансмуральное повреждение волокон в результате нарушения кровообращения. Чем длительнее скрытая фаза, тем серьезнее протекает заболевание.
Распознать болезнь позволяет ЭКГ. Ионы калия, выходя за пределы погибших клеток, образуют токи повреждения. Тогда возникает патологический зубец Q, который фиксируют уже на вторые сутки.
Если в сердце появились некротические нарушения, то сегмент ST намного выше изолинии, выпуклость направлена вверх, повторяет форму монофазной кривой. Одновременно фиксируется слияние этого сегмента с положительным Т-зубцом.
Примечательно, что если зубца Q нет, то все клетки сердечной мышцы пока живы. Этот зубец может появиться даже на 6-е сутки.
Длительность второй стадии — от 1 дня до 3 недель.
Постепенно ионы калия вымываются из зоны повреждения, ослабляя силу токов. При этом поврежденная зона уменьшается, поскольку некоторый участок волокон погибает, а уцелевшая часть пытается восстановиться и переходит в ишемию (местное снижение кровообращения).
Сегмент ST опускается к изолинии, а отрицательный зубец Т приобретает выразительный контур. Однако при инфаркте передней стенки левого желудочка миокарда вероятно сохранение подъема ST в течение некоторого временного периода.
Если произошел обширный трансмуральный инфаркт, рост сегмента ST длится дольше всего, что указывает на тяжелую клиническую картину и плохой прогноз.
Если в первой стадии зубца Q не было, то теперь он появляется в виде QS при трансмуральном и QR при нетрансмуральном типе.
Стадия длится около 3 месяцев, иногда — до года.
На этом этапе глубоко поврежденные волокна переходят в зону некроза, которая стабилизируется. Другие волокна частично восстанавливаются и формируют зону ишемии. В этом периоде врач определяет размер поражения. В будущем зона ишемии сокращается, волокна в ней продолжают восстанавливаться.
Рубцовая (конечная)
Рубцевание волокон длится всю жизнь больного. На месте некроза ткани соседних здоровых участков соединяются. Процесс сопровождается компенсаторной гипертрофией волокон, зоны поражения уменьшаются, трансмуральный тип иногда превращается в не трансмуральный.
В конечной стадии кардиограмма не всегда показывает зубец Q, поэтому ЭКГ не сообщает о перенесенной болезни. Отсутствует зона повреждений, сегмент ST совпадает с изолинией (инфаркт миокарда протекает без его подъема). Из-за отсутствия зоны ишемии ЭКГ показывает положительный зубец Т, характеризующийся сглаженностью или меньшей высотой.
Деление по анатомии поражения
По анатомии поражения различают заболевание:
- трансмуральное;
- интрамуральное;
- субэндокардиальное;
- субэпикардиальное.
Трансмуральный
При трансмуральном инфаркте происходит ишемическое поражение всего мышечного слоя органа. Заболевание имеет множество симптомов, которые свойственны и для других болезней. Это существенно затрудняет лечение.
По симптоматике недуг напоминает стенокардию с той разницей, что в последнем случае ишемия — временное явление, а при инфаркте она приобретает необратимый характер.
Интрамуральный
Поражение сосредоточено в толще стенки левого желудочка, не затрагивает эндокард или эпикард. Размер поражения может быть разным.
Субэндокардиальный
Так называют инфаркт в виде узкой полоски у эндокарда левого желудочка. Тогда зону поражения окружает субэндокардиальное повреждение, вследствие чего сегмент ST опускается под изолинию.
При нормальном течении болезни возбуждение стремительно проходит субэндокардиальные отделы миокарда. Поэтому над зоной инфаркта не успевает появиться патологический зубец Q. Основным признаком субэндокардиальной формы является то, что над областью поражения горизонтально смещается сегмент ST ниже электрической линии больше чем на 0,2 mV.
Субэпикардиальный
Поражение возникает вблизи эпикарда. На кардиограмме субэпикардиальная форма выражается в уменьшенной амплитуде зубца R, в отведениях над областью инфаркта просматривается патологический зубец Q, а также над изолинией поднимается сегмент ST. Отрицательный зубец T появляется в начальной стадии.
Больше подробностей об определении заболевания на ЭКГ смотрите на видео:
Объем пораженной области
Различают крупноочаговый, или Q-инфаркт миокарда, и мелкоочаговый, который еще называют не Q-инфарктом.
Крупноочаговый
Вызывает крупноочаговый инфаркт тромбоз или длительный спазм коронарной артерии. Как правило, он трансмуральный.
На развитие Q-инфаркта указывают следующие симптомы:
- боль за грудиной, отдает в правую верхнюю часть туловища, под левую лопатку, в нижнюю челюсть, в другие участки тела – плечо, руку с правой стороны, надчревную область;
- неэффективность нитроглицерина;
- продолжительность боли разная – кратковременная или более суток, возможно несколько приступов;
- слабость;
- подавленность, страх;
- часто — затрудненное дыхание;
- более низкие показатели артериального давления у больных гипертензией;
- бледность кожи, цианоз (синюшность) слизистых;
- обильное потоотделение;
- иногда – брадикардия, в ряде случаев переходящая в тахикардию;
- аритмия.
При обследовании органа обнаруживаются признаки атеросклеротического кардиосклероза, расширение сердца в поперечнике. Над верхушкой и в точке Боткина 1-й тон ослаблен, иногда расщеплен, доминирует 2-й тон, слышны систолические шумы. Оба тона сердца становятся приглушенными. Но если некроз развился не на фоне патологических изменений органа, то превалирует 1-й тон.
При крупноочаговом инфаркте прослушивается шум трения перикарда, ритм сердца становится галопирующим, что говорит об ослабленном сокращении сердечной мышцы.
Лабораторные исследования обнаруживают в организме высокий уровень лейкоцитов, увеличение СОЭ (через 2 суток), наблюдается эффект «ножниц» в соотношении между этими двумя показателями. Крупноочаговая форма сопровождается другими биохимическими аномалиями, главным из которых является гиперферментемия, возникающая в первые часы и дни.
При крупноочаговой форме показана госпитализация. В остром периоде больному предписан постельный режим, психический покой. Питание — дробное, ограниченной калорийности.
Целью медикаментозной терапии является предупреждение и устранение осложнений — сердечной недостаточности, кардиогенного шока, аритмий. Для купирования болевого синдрома применяют наркотические анальгетики, нейролептики и нитроглицерин (внутривенно). Больному назначают спазмолитические средства, тромболитики, антиаритмические средства, ß-адреноблокаторы, антагонисты кальция, магнезию и т. д.
Мелкоочаговый
При этой форме у больного возникают мелкие очаги поражения сердечной мышцы. Заболевание характеризуется более легким течением в сравнении с крупноочаговым поражением.
Звучность тонов остается прежней, отсутствует галопирующий ритм и шум трения перикарда. Температура поднимается до 37,5 градуса, но не выше.
Уровень лейкоцитов составляет около 10000–12000, высокий СОЭ выявляют не всегда, в большинстве случаев не возникает эозинофилии и палочкоядерного сдвига. Ферменты активизируются кратковременно и малозначительно.
На электрокардиограмме сегмент RS — Т смещается, чаще всего опускается под изолинию. Наблюдаются также патологические изменения зубца Т: как правило, он становится отрицательным, симметричным и принимает заостренную форму.
Мелкоочаговый инфаркт тоже является поводом для госпитализации больного. Лечение проводится с использованием тех же средств и методов, что при крупноочаговой форме.
Прогноз при этой форме благоприятный, летальность невысокая – 2–4 случая на 100 больных. Аневризма, разрыв сердца, сердечная недостаточность, асистолия, тромбоэмболии и другие последствия мелкоочагового инфаркта миокарда возникают редко, однако такая очаговая форма заболевания у 30% больных перерастает в крупноочаговую.
Локализация
В зависимости от локализации инфаркт миокарда бывает в следующих клинических вариантах:
- левого и правого желудочка — чаще прекращается кровоток к левому желудочку, при этом может поражаться сразу несколько стенок.
- перегородочный, когда страдает межжелудочковая перегородка;
- верхушечный — некроз происходит в верхушке сердца;
- базальный — повреждение высоких отделов задней стенки.
Атипичные типы болезни
Кроме вышеуказанных, различают и другие формы этой болезни — атипичные. Развиваются они при наличии хронических заболеваний и вредных привычек, из-за атеросклероза.
Атипичные формы существенно затрудняют диагностику.
Существуют гастралгическая, астматическая, бессимптомная и многие другие вариации инфарктов. Более подробно об атипичных формах инфаркта миокарда мы рассказывали в другой статье.
По этому признаку различают следующие виды инфаркта миокарда:
- первичный — возникает впервые;
- рецидивирующий — поражение фиксируют на протяжении двух месяцев после предыдущего, причем в той же зоне;
- продолженный — то же, что и рецидивирующий, но зона поражения другая;
- повторный — диагностируется через два месяца и позже, поражается любая зона.
Поэтому при первых симптомах, которые могут указывать на инфаркт, следует немедленно обратиться за медицинской помощью.
Инфаркт первого типа
«Универсальное определение инфаркта миокарда», подготовленное объединенной рабочей группой Европейского Кардиологического общества, Американской Коллегии Кардиологов, Американской Ассоциации Сердца и Всемирной Федерации Сердца [1]
Критерии острого инфаркта миокарда
Термин инфаркт миокарда должен быть использован, когда есть свидетельства некроза миокарда в клинической ситуации, соответствующей ишемии миокарда. При этом условии наличие любого одного (хотя бы одного) из перечисленных ниже критериев достаточно для диагностики инфаркта миокарда:
- Выявление повышения и/или снижения сердечных биомаркеров (предпочтителен сердечный тропонин) с хотя бы одним значением, превышающим 99-й персентиль верхнего референсного уровня (ВРУ) в сочетании с хотя бы с одним из перечисленных свидетельств ишемии:
- симптомы ишемии;
- изменения ЭКГ, свидетельствующие о новой ишемии (новые изменения ST-T или полная блокада левой ножки пучка Гиса (БЛНПГ);
- появление (развитие – development) патологических зубцов Q на ЭКГ;
- визуализационные свидетельства новой утраты участка жизнеспособного миокарда или новых нарушений локальной сократимости миокарда.
- Внезапная, неожиданная сердечная смерть, включая остановку сердца, часто с симптомами, свидетельствующими об ишемии миокарда, и сопровождающаяся предположительно новыми подъемами сегмента ST или новой БЛНПГ и/или признаками свежего тромба при коронарной ангиографии и/или аутопсии, если она (смерть) наступила до того как могли быть взяты пробы крови или в то время, когда биомаркеры еще не могли появиться в крови.
- В случае выполнения чрескожного коронарного вмешательства (ЧКВ) у больных с нормальным исходным уровнем тропонинов повышение сердечных биомаркеров, превышающее 99-й перцентиль ВРУ, указывает на пери-процедурный (связанный с процедурой) некроз миокарда. По соглашению повышение биомаркеров, превышающее 3 х 99-й персентиль ВРУ (более чем в 3 раза превышающее 99-й персентиль ВРУ) обозначили как определение инфаркта миокарда, связанного с ЧКВ [критерием инфаркта миокарда после ЧКВ условились считать повышение биомаркеров более чем в 3 раза превышающее 99-й персентиль ВРУ]. Признан отдельный подтип, связанный с документированным тромбозом стента.
- В случае выполнения коронарного шунтирования (КШ) у больных с нормальными исходными величинами тропонинов повышение сердечных биомаркеров, превышающее 99-й перцентиль ВРУ указывает на пери-процедурный (связанный с процедурой) некроз миокарда. По соглашению повышение биомаркеров, превышающее 5 ? 99-й персентиль ВРУ (более чем в 5 раз превышающее 99-й персентиль ВРУ) плюс или новые патологические зубцы Q, или новая БЛНП, или ангиографически документированная новая окклюзия шунта или коронарной артерии, или визуализационные свидетельства утраты жизнеспособного миокарда обозначено как определение инфаркта миокарда, связанного с КШ [критерием инфаркта миокарда cвязанного с КШ условились считать повышение биомаркеров более чем в 5 раз превышающее 99-й персентиль ВРУ].
- Признаки инфаркта миокарда при аутопсии.
Критерии перенесенного инфаркта миокарда
Один из перечисленных критериев считается достаточным для диагноза перенесенного инфаркта:
· Развитие новых патологических зубцов Q c симптомами или без них.
· Визуализационные свидетельства участка миокарда, утратившего жизнеспособность, т.е. истонченного и не сокращающегося, при отсутствии не ишемической причины.
· Обнаружение зажившего или заживающего (рубца или рубцующегося) инфаркта миокарда при патологическом исследовании инфаркта.
Таблица 1. Клиническая классификация различных типов инфаркта миокарда
Спонтанный инфаркт миокарда, обусловленный (связанный с) ишемией из-за (вследствие) первичного коронарного события, такого как эрозия и/или разрыв, трещина или расслоение бляшки.
Инфаркт миокарда, вторичный по отношению к ишемии, возникшей или из-за повышения потребности в кислороде, или из-за снижения его доставки, например, из-за спазма коронарной артерии, коронарной эмболии, анемии, гипертонии или гипотонии.
Внезапная неожиданная смерть, включая остановку сердца, часто с симптомами, заставляющими предполагать наличие ишемии миокарда, сопровождающимися вероятно новыми подъемами сегмента ST, или новой БЛНПГ, или признаками свежего тромба в коронарной артерии по данным ангиографии и/или аутопсии, и наступившая или до того, как могло быть осуществлено взятие проб крови, или в период времени до появления сердечных биомаркеров в крови.
Инфаркт миокарда, связанный (ассоциируемый) с ЧКВ.
Инфаркт миокарда, связанный с тромбозом стента, что документированно ангиографией или аутопсией.
Инфаркт миокарда, связанный (ассоциируемый) с операцией коронарного шунтирования.
Таблица 2. Электрокардиографические проявления острой ишемии миокарда
(при отсутствии гипертрофии левого желудочка и БЛНПГ).
Новые подъемы сегмента ST в точке J в двух смежных отведениях ? 0.2 мВ у мужчин и ? 0.15 мВ у женщин в отведениях V2-V3 и/или ? 0,1 мВ в других отведениях.
Депрессии ST и изменения зубца T
Новые горизонтальные или нисходящие депрессии сегмента ST ? 0.05 мВ в двух смежных отведениях; и/или инверсия зубца T ? 0,1 мВ в двух смежных отведениях с выраженным зубцом R или с соотношением R/S > 1
Таблица 3. ЭКГ изменения связанные с перенесенным инфарктом миокарда
· Любой зубец Q в отведениях V2-V3 ? 0.02 сек или комплекс QS в отведениях V2 и V3
· Зубeц Q продолжительностью ? 0.03 сек и глубиной ? 0,1 мВ или комплекс QS в отведениях I, II, aVL, aVF или V4-V6 в любых двух отведениях из групп смежных отведений (группы смежных отведений — I, aVL, V6; V4-V6; II, III, aVF).
· Зубец R продолжительностью ? 0.04 сек в отведениях V1-V2 и с соотношением R/S > 1 в сочетании с конкордантным позитивным зубцом T при условии отсутствия дефекта проводимости.
Фазы (стадии) инфаркта миокарда
Патологически [морфологически] инфаркт миокарда может быть определен как острый, заживающий [очевидно близко к отечественному термину «рубцующийся»], и заживший (в Российской терминологии «рубец») .
Острый инфаркт мио карда характеризуется наличием полиморфоядерных лейкоцитов. Если временной интервал между началом инфаркта и смертью довольно короток, например, 6 часов, число видимых полиморфоядерных лейкоцитов мо жет быть минимальн ым , или они вообще еще не видны (не обнаруживаются) . Наличие мононуклеарных клеток и фибробластов , отсутствие полиморфоядерных лейкоцитов характеризует заживающий инфаркт. Заживший инфаркт проявляется как рубцовая ткань без клеточной инфильтрации. Весь процесс заживления инфаркта обычно занимает не менее 5-6 недель.
Реперфузия может изменить макроскопичесий и микроскопичесий вид некротической зоны, способствуя образованию миоцитов с полосками сокращения (contraction bands) и большим количеством внесосудистых эритроцитов (эритроцитарных экстравазатов).
Инфаркт миокарда может быть классифицирован как по времени (прошедшему после начала заболевания), так и в соответствии с патологической [морфологическ ой ] картиной как развивающийся (до 6 часов), острый (6 час – 7 суток), заживающий (7 суток-28 суток), и заживший рубец (29 сут и больше).
Следует подчеркнуть, что время начала острого инфаркта, определенное по клиническим и электрокардиографическим признакам, может не совпадать в точности с временем, определенным по патологическим [морфологическим] данным. Например, ЭКГ все еще может демонстрировать черты развивающихся изменений ST — T и сердечные биомаркеры могут быть все еще повышенными (подразумевая недавний инфаркт), в то время, когда патологически [морфологически] инфаркт находится уже в фазе заживания (рубцевания).
Сердечные биомаркеры для выявления инфаркта миокарда
Выявление повышения и/или снижения тропонина (I или T), хотя бы однократно превышающего 99-й персентиль контрольной группы, измеренного с коэффициентом вариации ? 10%.
Когда тропонин недоступен
Выявление повышения и/или снижения массы МВ КФК, хотя бы однократно превышающего 99-й персентиль контрольной группы, измеренного с коэффициентом вариации ? 10%.
Реинфаркт (рецидив инфаркта миокарда, повторный инфаркт миокарда).
У больных, у которых на основании клинических признаков или симптомов, появившихся после возникновения исходного (начального) инфаркта подозревается повторяющийся инфаркт, рекомендуется немедленное измерение уровня сердечного тропонина. Второе взятие крови должно быть осуществлено 3-6 часов спустя. Рецидив инфаркта (повторный инфаркт) диагностируется при 20% или более увеличении значения во второй пробе, если нарастание содержания маркера во втором образце составляет 20 и более %. Это содержание так же должно превышать 99-й персентиль контрольной группы.
Визуализационные методики и выявление инфаркта миокарда
При повышении биомаркеров визуализационные методики могут быть полезны при диагностике инфаркта миокарда из-за их способности выявить нарушения локальной сократимости. Если по некоторым причинам биомаркеры не измерены или их уровень нормализовался, выявление нового участка миокарда, утратившего жизнеспособность, при условии отсутствия не ишемической причины соответствует критериям диагностики инфаркта миокарда. Однако если биомаркеры были измерены в нужное время и их уровень нормальный, результат их определения превалирует над визуализационными критериями.
Эхокардиография и радионуклидные методики в сочетании нагрузочными и фармакологическими стресс-тестами могут выявить ишемию и оценить жизнеспособность миокарда. Неинвазивные визуализационные методики могут выявить, при отсутствии других причин, рубцующийся инфаркт или рубец путем оценки нарушений локальной сократимости, истончения или наличия рубца.
Инфаркт миокарда связанный с чрескожными вмешательствами
Диагностические критерии инфаркта миокарда, связанного с ЧКВ.
В случае ЧКВ наличие некроза клеток миокарда вследствие процедуры может быть выявлено с помощью измерения биомаркеров непосредственно перед процедурой или сразу после нее, а затем через 6-12 и 18-24 часа после первого определения. Повышение биомаркеров после ЧКВ, превышающее 99-го персентиль контрольной группы, при нормальном исходном уровне тропонина указывает на наличие некроза миокарда, связанного с процедурой. В настоящее время нет серьезного научного основания для выбора диагностического в отношении инфаркта миокарда уровня биомаркеров.
По соглашению экспертов решено оценивать повышение биомаркеров >3-х уровней, равных 99-му персентилю эталонной контрольной группы, как инфаркт, связанный с ЧКВ (тип 4а). Если сердечный тропонин повышен до процедуры и его содержание остается нестабильным в двух образцах в последующие 6 часов, то нет оснований рекомендовать использовать биомаркер как критерий инфаркта связанного с процедурой. Если его содержание стабильно, то для диагностики повторного инфаркта следует применить последующее измерение биомаркеров в совокупности с оценкой изменений ЭКГ или визуализационными методиками.
Отдельная группа инфарктов миокарда (тип 4 b ) связана с тромбозом стента и документируется результатами ангиографии и/или аутопсии.
- Thygesen K., Alpert J.S., White H.D. on behalf of the Joint ESC/ACCF/AHA/WHF Task Force for the Redefinition of Myocardial Infarction. Universal definition of myocardial infarction. Eur Heart J 2007; 28 (20):2525-2538.
Дополнение. Ответ на вопрос .
Вопрос. Убедительная просьба, объясните по простому, как это понимать лечащему врачу … и врачам — лаборантам: «Выявление повышения и/или снижения сердечных биомаркеров (предпочтителен сердечный тропонин) с хотя бы одним значением, превышающим 99-й персентиль верхнего референсного уровня (ВРУ) в сочетании с хотя бы с одним из перечисленных свидетельств ишемии «. Мы привыкли к определенным нормам, а это что-то совсем непонятное».
Ответ. В том то и заключается вся сложность проблемы внедрения нового определения в практику в России. Дело в том, что (как впрочем, и раньше) согласно международным рекомендациям использование тропонинов для диагностики инфаркта миокарда подразумевает обследование в каждой конкретной лаборатории «рефренсной» группы здоровых людей), т.е. выведение собственной нормы. Верхней границей нормы для этой лаборатории и будет 99% отрезная точка (или 99-ти персентильный верхний рефренсный уровень — т.е. если обследованы 100 человек и все значения выстроены в порядке возрастания, то этой точкой будет 99-е значение). Т.о., определенная норма, к которой вы привыкли, должна быть — но индивидуальная, для вашей лаборатории. В публикации И.Р.Трифонова дано изложение документа международных организаций, там есть такое положение, и с этим ничего не поделаешь.
Острые коронарные синдромы
Справочник болезней
Инфаркт миокарда 1–2 типов
Острое повреждение миокарда с клиникой миокардиальной ишемии и повышением и/или снижением сердечного тропопнина, если хотя бы одно значение выше порогового уровня (99 перцентиля) и присутствует хотя бы один признак:
• симптомы ишемии миокарда;
• новые ишемические изменения ЭКГ;
• формирование патологических зубцов Q на ЭКГ;
• визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии;
• внутрикоронарный тромб при ангиографии или аутопсии (не для 2 типа).
Инфаркт миокарда 3 типа
Сердечная смерть с симптомами, возможно связанными с ишемией миокарда, сопровождающаяся предположительно новыми ишемическими изменениями ЭКГ или фибрилляцией желудочков, если смерть наступила до получения образцов крови или до повышения уровня биомаркеров или инфаркт миокарда выявлен при аутопсии.
Инфаркт миокарда 4 типа
В период до 48 ч после чрескожного коронарного вмешательства уровень тропонина повысился >5 раз от порогового уровня при исходно нормальном уровне или >20% при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: симптомы ишемии миокарда, новые ишемические изменения или патологический зубец Q на ЭКГ, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии, ангиографические признаки снижения кровотока вследствие процедуры, тромбоз стента или рестеноз.
Инфаркт миокарда 5 типа
В период до 48 ч после коронарного шунтирования уровень тропонина повысился >10 раз от порогового уровня при исходно нормальном уровне или >20 % и >10 раз от порогового уровня при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: патологический зубей Q на ЭКГ, ангиографические признаки окклюзии шунта или нативной коронарной артерии, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии.
Типичная
• Дискомфорт или боли в грудной клетке, более 20 мин, отсутствие связи с положением тела, кашлем и дыханием, нет эффекта нитроглицерина.
Атипичная
• Дискомфорт в шее, челюсти, руках, между лопаток, эпигастрии.
• Одышка.
• Общая слабость.
• Обморок.
• Острое нарушение мозгового кровообращения.
• Тошнота, рвота.
• Без симптомов.