Аритмии сердца определение
Аритмия сердца (от др.-греч. ἀρρυθμία — «несогласованность, нескладность») — патологическое состояние, при котором происходит нарушения частоты, ритмичности и последовательности возбуждения и сокращения сердца. Аритмия — любой ритм сердца, отличающийся от нормального синусового (ВОЗ, 1978). То есть при таком патологическом состоянии нарушается нормальная сократительная активность сердца, что может привести к целому ряду серьёзных осложнений. Термин «аритмия» объединяет различные по механизму, клиническим проявлениям и прогностическому значению нарушения образования и проведения электрического импульса. В обычной жизни, когда с сердцем все в порядке, человек, как правило, не ощущает его биения, не воспринимает его ритма. А при появлении аритмии явно чувствуются перебои, замирание сердца либо резкое хаотическое сердцебиение.
Содержание
Наиболее частые причины нарушений сердечного ритма и проводимости:
1. Кардиальные причины:
2. Лекарственные воздействия:
3. Электролитные нарушения:
4. Токсические воздействия:
5. Идиопатические аритмии
Под влиянием одного или нескольких этиологических факторов нарушается одна или несколько функций сердца:
- автоматизм (автоматическая генерация импульсов кардиомиоцитами водителем ритма)
- возбудимость (способность кардиомиоцитов генерировать потенциал действия в ответ на раздражение)
- проводимость (проведение импульса по проводящей системе сердца)
- сократимость (сокращение сократительных кардиомиоцитов)
- рефрактерность (электрическая инертность КМЦ некоторое время после проведения импульса, не допускающая возврат проведенного импульса и наложение последующего)
- абберантность (возможность проведения импульса по дополнительным путям проводящей системы сердца)
Так, наиболее известными механизмами нарушений возбудимости (экстрасистолий, пароксизмальных тахикардий)являются:
- механизм повторного обратного входа импульса (re-entry): macro-re-entry (циркуляция вокруг полых вен, при синдроме Вольфа-Паркинсона-Уайта: из предсердий через пучок Кента в миокард желудочков, затем через волокна Пуркинье, ножки и ствол пучка Гиса атриовентрикулярный узел — обратно в предсердия; рис. 1), micro-re-entry (при дострофических и некротических изменениях возникает неполный однонаправленный блок проведения возбуждения к миофибрилле рабочего миокарда предсердий или желудочков (рис. 3). Но в этом же месте сохраняется способность антидромного проведения импульса. Если импульс зацикливается один-два раза — возникает экстрасистолия, если три и более — пароксизмальная тахикардия; рис 2.)
- неравномерная реполяризация миокарда
- увеличение амплитуды следовых потенциалов
- увеличение автоматизма гетеротопных очагов
В основе аритмии лежит изменение условий формирования возбуждения сердечной мышцы или аномалия путей его распространения. Аритмии могут быть вызваны как функциональными нарушениями, так и тяжёлыми органическими поражениями сердца. В некоторых случаях причиной нарушений сердечного ритма являются врождённые особенности проводящей системы сердца. Определённую роль в возникновении аритмии играет состояние нервной системы. Например, психическое, эмоциональное напряжение вызывает изменения в темпе, а зачастую — и в ритме сердечных сокращений, в том числе, и здоровых людей. Аритмия нередко возникает у людей с заболеваниями центральной и вегетативной нервной системы.
Разные заболевания, сопровождающиеся нарушением анатомической структуры сердца или происходящих в нем обменных процессов, вызывают различные по продолжительности и характеру виды аритмии, и установить диагноз может только врач, выводы которого основываются на клинико-электрокардиографических данных.
Классификация
В зависимости от нарушенной функции сердца выделяют следующие группы аритмий:
- Нарушения автоматизма
- Номотопные (водитель ритма — в синусовом узле)
- синусовая тахикардия (СТ)
- синусовая брадикардия (СБ)
- синусовая аритмия (СА)
- синдром слабости синусового узла (СССУ)
- Гетеротопные (водитель ритма — вне синусового узла)
- нижнепредсердный ритм
- атриовентрикулярный ритм
- идиовентрикулярный ритм
- Номотопные (водитель ритма — в синусовом узле)
- Нарушения возбудимости
- Экстрасистолии
- По источнику: предсердные, атриовентрикулярные, желудочковые
- По количеству источников: монотопные, политопные
- По времени возникновения: ранние, интерполированные, поздние
- По частоте: единичные (до 5 в минуту), множественные (более 5 в минуту), парные, групповые
- По упорядоченности: неупорядоченные, аллоаритмии (бигеминия, тригеминия, квадригеминия)
- Пароксизмальные тахикардии (предсердная, АВ, желудочковая)
- Экстрасистолии
- Нарушения проводимости
- Увеличение проводимости (WPW синдром)
- Уменьшение проводимости (блокады: синоаурикулярная, внутрипредсердная, АВ, блокада ножек пучка Гисса)
- Смешанные (трепетание/мерцание предсердий/желудочков)
Характеристика отдельных нарушений сердечного ритма
Синусовая тахикардия — учащение частоты сердечных сокращений до 120—220 в минуту при сохранении правильного синусового ритма. Диагностическое и прогностическое значение синусовой тахикардии определяется конкретной ситуацией, при которой она возникает. Так, синусовая тахикардия является нормальным ответом сердечно-сосудистой системы на физическую нагрузку, психоэмоциональный стресс, употребление крепкого кофе и т. п. В этих случаях синусовая тахикардия носит временный характер и, как правило, не сопровождается неприятными ощущениями. Восстановление нормальной частоты сердечных сокращений происходит вскоре после прекращения действия факторов, вызывающих тахикардию.
Клиническое значение имеет синусовая тахикардия, сохраняющаяся в покое. Нередко она сопровождается неприятными ощущениями «сердцебиения», чувством нехватки воздуха, хотя некоторые больные могут не замечать увеличения ЧСС. Причинами такой тахикардии могут быть как экстракардиальные факторы, так и собственно заболевания сердца.
К числу экстракардиальных факторов, вызывающих синусовую тахикардию, относятся:
- гипертиреоз;
- лихорадка;
- острая сосудистая недостаточность;
- дыхательная недостаточность;
- анемии;
- некоторые варианты нейроциркуляторной дистонии, сопровождающиеся активацией симпатоадреналовой системы;
- применение некоторых лекарственных препаратов (симпатомиметиков, эуфиллина, кофеина, периферических вазодилататоров, блокаторов медленных кальциевых каналов и т. д.).
Интракардиальные факторы. Возникновение синусовой тахикардии у больных с заболеваниями сердца в большинстве случаев (хотя и не всегда) свидетельствует о наличии сердечной недостаточности или дисфункции левого желудочка. В этих случаях прогностическое значение синусовой тахикардии может быть достаточно серьёзным, поскольку она отражает реакцию сердечно-сосудистой системы на снижение фракции выброса или клинически значимые нарушения внутрисердечной гемодинамики.
Наиболее частыми причинами интракардиальной формы синусовой тахикардии являются:
- хроническая сердечная недостаточность;
- инфаркт миокарда;
- тяжелый приступ стенокардии у больных ИБС;
- острый миокардит;
- кардиомиопатии и др.
Пароксизмальная желудочковая тахикардия — в большинстве случаев это внезапно начинающийся и так же внезапно заканчивающийся приступ учащенных желудочковых сокращений до 150—180 сокращений в минуту, обычно при сохранении правильного регулярного сердечного ритма. Практически во всех случаях желудочковая тахикардия возникает у лиц с кардиальной патологией (инфаркт миокарда, постинфарктная аневризма сердца, дилатационная и гипертрофическая кардиомиопатия, пороки сердца). Чаще всего (около 85 %) желудочковая тахикардия развивается у больных ишемической болезнью сердца, причем у мужчин в 2 раза чаще, чем у женщин. Только в 2 % случаев приступы регистрируется у пациентов, не имеющих достоверных клинических и инструментальных признаков органического поражения сердца («идиопатическая» форма желудочковой тахикардии). Пароксизмальная желудочковая тахикардия очень часто вызывает гемодинамические нарушения (артериальную гипотонию, потерю сознания), ишемию миокарда. Высокая частота сердечных сокращений, отсутствие предсердной «подкачки», нарушение нормальной последовательности возбуждения желудочков — основные факторы, приводящие к снижению сердечного выброса. В большинстве случаев фибрилляция желудочков начинается именно с желудочковой тахикардии.
Синусовая брадикардия — это урежение ЧСС меньше 60 в минуту при сохранении правильного синусового ритма. Синусовая брадикардия обусловлена понижением автоматизма синоатриального узла. У здоровых людей синусовая брадикардия обычно свидетельствует о хорошей тренированности сердечно-сосудистой системы и часто встречается у спортсменов.
Причинами экстракардиальной формы синусовой брадикардии, обусловленной токсическими воздействиями на синоатриальный узел или преобладанием активности парасимпатической нервной системы (вагусные воздействия), являются:
- гипотиреоз;
- повышение внутричерепного давления;
- передозировка лекарственных средств (β-адреноблокаторов, сердечных гликозидов, верапамила и др.);
- некоторые инфекции (вирусный гепатит, грипп, брюшной тиф, сепсис);
- гиперкальциемия или выраженная гиперкалиемия;
- метаболический алкалоз;
- обтурационная желтуха;
- гипотермия и др.
Интракардиальная форма синусовой брадикардии возникает при органическом или функциональном повреждении синоатриального узла и встречается при инфаркте миокарда, атеросклеротическом и постинфарктном кардиосклерозе и других заболеваниях сердца.
- Экстрасистолия (преждевременное сокращение сердца или его отделов). Может протекать бессимптомно, в ряде случаев больной ощущает «толчок» в груди, «остановку» сердца или пульсацию в подложечной области. При неврозах и рефлекторных экстрасистолиях у людей с заболеваниями внутренних органов наиболее важное значение имеет коррекция питания и образа жизни, а также лечение основной и сопутствующей патологии.
- Мерцательная аритмия (сокращения сердца, чаще всего неправильные, беспорядочные, от 50 до 480 ударов в минуту).
- Трепетание желудочков — частое (200—300 в 1 мин) ритмичное сокращение желудочков, обусловленное устойчивым круговым движением локализованного в них импульса. Трепетание обычно быстро переходит в фибрилляцию желудочков.
- Фибрилляция желудочков характеризуется хаотичным сокращением волокон миокарда счастотой 250—480 в 1 мин, отсутствие координированного сокращения желудочков, по существу, остановкой сердца с выключением жизненных функций организма. Она, как правило, выступает осложнением обширного трансмурального инфаркта миокарда.
Принято различать первичную, вторичную и позднюю фибрилляцию желудочков (ФЖ).
Первичная ФЖ развивается в первые 24-48 часов инфаркта миокарда (до появления левожелудочковой недостаточности и других осложнений) и отражает электрическую нестабильность миокарда, обусловленную острой ишемией. Первичная ФЖ является основной причиной внезапной смерти у больных инфарктом миокарда. 60 % всех эпизодов первичной ФЖ развивается в первые 4 часа, а 80 % — в течение 12 ч от начала инфаркта миокарда.
Вторичная ФЖ развивается на фоне левожелудочковой недостаточности кровообращения и кардиогенного шока у больных инфарктом миокарда.
Поздняя ФЖ возникает позже 48 ч от начала инфаркта, обычно на 2-6 неделе заболевания. Она чаще развивается у больных инфарктом миокарда передней стенки. Смертность от поздней ФЖ составляет 40-60 %.
Фибрилляция желудочков всегда наступает внезапно. Через 3-5 с после начала фибрилляции появляется головокружение, слабость, через 15-20 с больной теряет сознание, через 40 с развиваются характерные судороги — однократное тоническое сокращение скелетных мышц. Одновременно, как правило, наблюдается непроизвольное мочеиспускание и дефекация. Через 40-45 с начинают расширяться зрачки и достигают максимального размера через 1,5 мин. Максимальное расширение зрачков указывает на то, что прошла половина времени, в течение которого возможно восстановление клеток головного мозга. Шумное (хрипящее), частое дыхание постепенно урежается и прекращается на 2 мин (Клиническая смерть).
Диагноз клинической смерти ставится на основании: отсутствия сознания, отсутствия дыхания или появление дыхания агонального типа, отсутствия пульса на сонных артериях, расширения зрачков, бледно-серой окраски цвета лица. Фибрилляция желудочков на ЭКГ характеризуется хаотичными, нерегулярными, резко деформированными волнами различной высоты, ширины и формы. В начале фибрилляции обычно высокоамплитудные, с частотой 600 в мин — крупноволновая фибрилляция (на этом этапе прогноз при проведении дефибрилляции более благоприятен по сравнению с прогнозом на следующем этапе). Далее волны становятся низкоамплитудными, продолжительность волн нарастает, снижается их амплитуда и частота — мелковолновая фибрилляция (на этой стадии дефибрилляция не всегда эффективна).
Аритмия сердца (от др.-греч. ἀρρυθμία — «несогласованность, нескладность») — патологическое состояние, при котором происходит нарушения частоты, ритмичности и последовательности возбуждения и сокращения сердца. Аритмия — любой ритм сердца, отличающийся от нормального синусового (ВОЗ, 1978). То есть при таком патологическом состоянии нарушается нормальная сократительная активность сердца, что может привести к целому ряду серьёзных осложнений. Термин «аритмия» объединяет различные по механизму, клиническим проявлениям и прогностическому значению нарушения образования и проведения электрического импульса. В обычной жизни, когда с сердцем все в порядке, человек, как правило, не ощущает его биения, не воспринимает его ритма. А при появлении аритмии явно чувствуются перебои, замирание сердца либо резкое хаотическое сердцебиение.
Содержание
Наиболее частые причины нарушений сердечного ритма и проводимости:
1. Кардиальные причины:
2. Лекарственные воздействия:
3. Электролитные нарушения:
4. Токсические воздействия:
5. Идиопатические аритмии
Под влиянием одного или нескольких этиологических факторов нарушается одна или несколько функций сердца:
- автоматизм (автоматическая генерация импульсов кардиомиоцитами водителем ритма)
- возбудимость (способность кардиомиоцитов генерировать потенциал действия в ответ на раздражение)
- проводимость (проведение импульса по проводящей системе сердца)
- сократимость (сокращение сократительных кардиомиоцитов)
- рефрактерность (электрическая инертность КМЦ некоторое время после проведения импульса, не допускающая возврат проведенного импульса и наложение последующего)
- абберантность (возможность проведения импульса по дополнительным путям проводящей системы сердца)
Так, наиболее известными механизмами нарушений возбудимости (экстрасистолий, пароксизмальных тахикардий)являются:
- механизм повторного обратного входа импульса (re-entry): macro-re-entry (циркуляция вокруг полых вен, при синдроме Вольфа-Паркинсона-Уайта: из предсердий через пучок Кента в миокард желудочков, затем через волокна Пуркинье, ножки и ствол пучка Гиса атриовентрикулярный узел — обратно в предсердия; рис. 1), micro-re-entry (при дострофических и некротических изменениях возникает неполный однонаправленный блок проведения возбуждения к миофибрилле рабочего миокарда предсердий или желудочков (рис. 3). Но в этом же месте сохраняется способность антидромного проведения импульса. Если импульс зацикливается один-два раза — возникает экстрасистолия, если три и более — пароксизмальная тахикардия; рис 2.)
- неравномерная реполяризация миокарда
- увеличение амплитуды следовых потенциалов
- увеличение автоматизма гетеротопных очагов
В основе аритмии лежит изменение условий формирования возбуждения сердечной мышцы или аномалия путей его распространения. Аритмии могут быть вызваны как функциональными нарушениями, так и тяжёлыми органическими поражениями сердца. В некоторых случаях причиной нарушений сердечного ритма являются врождённые особенности проводящей системы сердца. Определённую роль в возникновении аритмии играет состояние нервной системы. Например, психическое, эмоциональное напряжение вызывает изменения в темпе, а зачастую — и в ритме сердечных сокращений, в том числе, и здоровых людей. Аритмия нередко возникает у людей с заболеваниями центральной и вегетативной нервной системы.
Разные заболевания, сопровождающиеся нарушением анатомической структуры сердца или происходящих в нем обменных процессов, вызывают различные по продолжительности и характеру виды аритмии, и установить диагноз может только врач, выводы которого основываются на клинико-электрокардиографических данных.
Классификация
В зависимости от нарушенной функции сердца выделяют следующие группы аритмий:
- Нарушения автоматизма
- Номотопные (водитель ритма — в синусовом узле)
- синусовая тахикардия (СТ)
- синусовая брадикардия (СБ)
- синусовая аритмия (СА)
- синдром слабости синусового узла (СССУ)
- Гетеротопные (водитель ритма — вне синусового узла)
- нижнепредсердный ритм
- атриовентрикулярный ритм
- идиовентрикулярный ритм
- Номотопные (водитель ритма — в синусовом узле)
- Нарушения возбудимости
- Экстрасистолии
- По источнику: предсердные, атриовентрикулярные, желудочковые
- По количеству источников: монотопные, политопные
- По времени возникновения: ранние, интерполированные, поздние
- По частоте: единичные (до 5 в минуту), множественные (более 5 в минуту), парные, групповые
- По упорядоченности: неупорядоченные, аллоаритмии (бигеминия, тригеминия, квадригеминия)
- Пароксизмальные тахикардии (предсердная, АВ, желудочковая)
- Экстрасистолии
- Нарушения проводимости
- Увеличение проводимости (WPW синдром)
- Уменьшение проводимости (блокады: синоаурикулярная, внутрипредсердная, АВ, блокада ножек пучка Гисса)
- Смешанные (трепетание/мерцание предсердий/желудочков)
Характеристика отдельных нарушений сердечного ритма
Синусовая тахикардия — учащение частоты сердечных сокращений до 120—220 в минуту при сохранении правильного синусового ритма. Диагностическое и прогностическое значение синусовой тахикардии определяется конкретной ситуацией, при которой она возникает. Так, синусовая тахикардия является нормальным ответом сердечно-сосудистой системы на физическую нагрузку, психоэмоциональный стресс, употребление крепкого кофе и т. п. В этих случаях синусовая тахикардия носит временный характер и, как правило, не сопровождается неприятными ощущениями. Восстановление нормальной частоты сердечных сокращений происходит вскоре после прекращения действия факторов, вызывающих тахикардию.
Клиническое значение имеет синусовая тахикардия, сохраняющаяся в покое. Нередко она сопровождается неприятными ощущениями «сердцебиения», чувством нехватки воздуха, хотя некоторые больные могут не замечать увеличения ЧСС. Причинами такой тахикардии могут быть как экстракардиальные факторы, так и собственно заболевания сердца.
К числу экстракардиальных факторов, вызывающих синусовую тахикардию, относятся:
- гипертиреоз;
- лихорадка;
- острая сосудистая недостаточность;
- дыхательная недостаточность;
- анемии;
- некоторые варианты нейроциркуляторной дистонии, сопровождающиеся активацией симпатоадреналовой системы;
- применение некоторых лекарственных препаратов (симпатомиметиков, эуфиллина, кофеина, периферических вазодилататоров, блокаторов медленных кальциевых каналов и т. д.).
Интракардиальные факторы. Возникновение синусовой тахикардии у больных с заболеваниями сердца в большинстве случаев (хотя и не всегда) свидетельствует о наличии сердечной недостаточности или дисфункции левого желудочка. В этих случаях прогностическое значение синусовой тахикардии может быть достаточно серьёзным, поскольку она отражает реакцию сердечно-сосудистой системы на снижение фракции выброса или клинически значимые нарушения внутрисердечной гемодинамики.
Наиболее частыми причинами интракардиальной формы синусовой тахикардии являются:
- хроническая сердечная недостаточность;
- инфаркт миокарда;
- тяжелый приступ стенокардии у больных ИБС;
- острый миокардит;
- кардиомиопатии и др.
Пароксизмальная желудочковая тахикардия — в большинстве случаев это внезапно начинающийся и так же внезапно заканчивающийся приступ учащенных желудочковых сокращений до 150—180 сокращений в минуту, обычно при сохранении правильного регулярного сердечного ритма. Практически во всех случаях желудочковая тахикардия возникает у лиц с кардиальной патологией (инфаркт миокарда, постинфарктная аневризма сердца, дилатационная и гипертрофическая кардиомиопатия, пороки сердца). Чаще всего (около 85 %) желудочковая тахикардия развивается у больных ишемической болезнью сердца, причем у мужчин в 2 раза чаще, чем у женщин. Только в 2 % случаев приступы регистрируется у пациентов, не имеющих достоверных клинических и инструментальных признаков органического поражения сердца («идиопатическая» форма желудочковой тахикардии). Пароксизмальная желудочковая тахикардия очень часто вызывает гемодинамические нарушения (артериальную гипотонию, потерю сознания), ишемию миокарда. Высокая частота сердечных сокращений, отсутствие предсердной «подкачки», нарушение нормальной последовательности возбуждения желудочков — основные факторы, приводящие к снижению сердечного выброса. В большинстве случаев фибрилляция желудочков начинается именно с желудочковой тахикардии.
Синусовая брадикардия — это урежение ЧСС меньше 60 в минуту при сохранении правильного синусового ритма. Синусовая брадикардия обусловлена понижением автоматизма синоатриального узла. У здоровых людей синусовая брадикардия обычно свидетельствует о хорошей тренированности сердечно-сосудистой системы и часто встречается у спортсменов.
Причинами экстракардиальной формы синусовой брадикардии, обусловленной токсическими воздействиями на синоатриальный узел или преобладанием активности парасимпатической нервной системы (вагусные воздействия), являются:
- гипотиреоз;
- повышение внутричерепного давления;
- передозировка лекарственных средств (β-адреноблокаторов, сердечных гликозидов, верапамила и др.);
- некоторые инфекции (вирусный гепатит, грипп, брюшной тиф, сепсис);
- гиперкальциемия или выраженная гиперкалиемия;
- метаболический алкалоз;
- обтурационная желтуха;
- гипотермия и др.
Интракардиальная форма синусовой брадикардии возникает при органическом или функциональном повреждении синоатриального узла и встречается при инфаркте миокарда, атеросклеротическом и постинфарктном кардиосклерозе и других заболеваниях сердца.
- Экстрасистолия (преждевременное сокращение сердца или его отделов). Может протекать бессимптомно, в ряде случаев больной ощущает «толчок» в груди, «остановку» сердца или пульсацию в подложечной области. При неврозах и рефлекторных экстрасистолиях у людей с заболеваниями внутренних органов наиболее важное значение имеет коррекция питания и образа жизни, а также лечение основной и сопутствующей патологии.
- Мерцательная аритмия (сокращения сердца, чаще всего неправильные, беспорядочные, от 50 до 480 ударов в минуту).
- Трепетание желудочков — частое (200—300 в 1 мин) ритмичное сокращение желудочков, обусловленное устойчивым круговым движением локализованного в них импульса. Трепетание обычно быстро переходит в фибрилляцию желудочков.
- Фибрилляция желудочков характеризуется хаотичным сокращением волокон миокарда счастотой 250—480 в 1 мин, отсутствие координированного сокращения желудочков, по существу, остановкой сердца с выключением жизненных функций организма. Она, как правило, выступает осложнением обширного трансмурального инфаркта миокарда.
Принято различать первичную, вторичную и позднюю фибрилляцию желудочков (ФЖ).
Первичная ФЖ развивается в первые 24-48 часов инфаркта миокарда (до появления левожелудочковой недостаточности и других осложнений) и отражает электрическую нестабильность миокарда, обусловленную острой ишемией. Первичная ФЖ является основной причиной внезапной смерти у больных инфарктом миокарда. 60 % всех эпизодов первичной ФЖ развивается в первые 4 часа, а 80 % — в течение 12 ч от начала инфаркта миокарда.
Вторичная ФЖ развивается на фоне левожелудочковой недостаточности кровообращения и кардиогенного шока у больных инфарктом миокарда.
Поздняя ФЖ возникает позже 48 ч от начала инфаркта, обычно на 2-6 неделе заболевания. Она чаще развивается у больных инфарктом миокарда передней стенки. Смертность от поздней ФЖ составляет 40-60 %.
Фибрилляция желудочков всегда наступает внезапно. Через 3-5 с после начала фибрилляции появляется головокружение, слабость, через 15-20 с больной теряет сознание, через 40 с развиваются характерные судороги — однократное тоническое сокращение скелетных мышц. Одновременно, как правило, наблюдается непроизвольное мочеиспускание и дефекация. Через 40-45 с начинают расширяться зрачки и достигают максимального размера через 1,5 мин. Максимальное расширение зрачков указывает на то, что прошла половина времени, в течение которого возможно восстановление клеток головного мозга. Шумное (хрипящее), частое дыхание постепенно урежается и прекращается на 2 мин (Клиническая смерть).
Диагноз клинической смерти ставится на основании: отсутствия сознания, отсутствия дыхания или появление дыхания агонального типа, отсутствия пульса на сонных артериях, расширения зрачков, бледно-серой окраски цвета лица. Фибрилляция желудочков на ЭКГ характеризуется хаотичными, нерегулярными, резко деформированными волнами различной высоты, ширины и формы. В начале фибрилляции обычно высокоамплитудные, с частотой 600 в мин — крупноволновая фибрилляция (на этом этапе прогноз при проведении дефибрилляции более благоприятен по сравнению с прогнозом на следующем этапе). Далее волны становятся низкоамплитудными, продолжительность волн нарастает, снижается их амплитуда и частота — мелковолновая фибрилляция (на этой стадии дефибрилляция не всегда эффективна).
Диагностика аритмий
Существуют основные и дополнительные методы диагностические методы аритмий.
Основные диагностические методы
- Электрокардиография (ЭКГ)
- Эхокардиография (ЭХО-КГ)
- Суточное или многодневное мониторирование ЭКГ
- Ультразвуковое исследование щитовидной железы
- Общий анализ крови
- Липидный профиль
- Анализ крови на международное нормализованное отношение
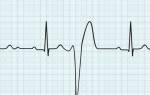
Электрокардиография (ЭКГ) является самым доступным методом, позволяющим получать ценную информацию о ритме сердца, перенесенных заболеваниях, наличии у больного болевой и безболевой ишемии и др. изменениях. Расшифровка ЭКГ позволяет выявить фибрилляцию предсердий
Запись производится с поверхности тела пациента. На руки, ноги и грудную клетку наклеивают 10 электродов или используются специальные «груши» и манжеты. Снятие ЭКГ занимает 5-10 минут.
Нормальная ЭКГ (а)
ЭКГ при фибрилляции предсердий (б)
Зубцы Р отражают нормальное сокращение предсердий
— наличие зубцов Р
— отсутствие зубцов Р
Регулярность зубцов R отражает нормальное сокращение желудочков
— одинаковое расстояние между зубцами R
— разное расстояние между
зубцами R
Наличие f-волны говорит о несогласованных сокращениях предсердий
— отсутствие волны фибрилляции (f-волны)
— наличие волны фибрилляции
(f-волны)
При фибрилляции предсердий на ЭКГ вместо зубцов Р, свидетельствующих о нормальных сокращениях предсердий, регистрируются волны фибрилляции (f-волны). Нерегулярность зубцов R говорит о том, что не каждому сокращению предсердий соответствуют сокращения желудочков.
Зачем нужна электрокардиография?
- Только с помощью ЭКГ, можно уточнить диагноз фибрилляции предсердий и назначить соответствующее лечение аритмии.
- Восстановление синусового ритма также надо обязательно записывать на ЭКГ, так как существует опасность принять просто урежение пульса за отсутствие фибрилляции предсердий.
- Для контроля частоты желудочковых сокращений при фибрилляции предсердий.
- Для определения возможных причин, вызывающих приступы аритмии, в том числе синусовую тахикардию и брадикардию или других аритмий с переходом в фибрилляцию предсердий, ишемию миокарда
Эхокардиография
Эхокардиография — это современный метод, предоставляющий возможность с помощью ультразвука оценить структуры сердца и их работу.
Эхокардиография представляет собой метод диагностики заболеваний сердца, основанный на способности ультразвукового луча проникать через ткани и отражаться от них. Ультразвук генерируется датчиком, который помещается на кожу пациента в прекардиальной области или у верхушки сердца. Отраженный ультразвуковой сигнал затем принимается датчиком.
Зачем нужна эхокардиография?
Современные ультразвуковые приборы, имеющие программы для диагностики сердечно-сосудистых заболеваний, способны дать четкое изображение структур сердца.
- Для определения размеров полостей сердца (особенно важен размер левого предсердия, в норме — до 4см) и для определения толщины миокарда.
- Для выявления патологии сердца: пороки; поражения клапанного аппарата, перикарда, сердечной мышцы (в том числе после перенесенного инфаркта миокарда).
- Для оценки показателей сократительной функции левого желудочка.
Суточное или многодневное мониторирование ЭКГ
Метод длительной регистрации ЭКГ впервые применил Н.Холтер в 1961 году, поэтому это исследование еще называют Холтеровским.
Кратковременная запись ЭКГ, несмотря на важность и информативность, имеет ограниченные возможности, особенно если нарушение ритма носит короткий и преходящий характер. В таких случаях требуется длительная регистрация ЭКГ.
Суточное или многодневное мониторирование ЭКГ используют для регистрации нарушений ритма и проводимости сердца, а также для выявления преходящей ишемии сердечной мышцы.
На грудную клетку накладывают несколько электродов и соединяют их проводами с записывающим устройством. Пациент выполняет обычную физическую нагрузку и ведет дневник, в котором отмечает свои действия и ощущения.
Запись ЭКГ производится в течение 24 часов (возможно 2-7 суток) на кассету или ЧИП. После записи данные расшифровывают на компьютере при помощи специальных программ.
Зачем проводят суточное или многодневное мониторирование ЭКГ?
- Для регистрации приступов фибрилляции предсердий в течение суток, в том числе выявление пробежек аритмии длительностью несколько секунд или минут, которые человек может не ощущать.
- Для определения возможных причин, вызывающих приступы аритмии, в том числе синусовую тахикардию и брадикардию или других аритмий с переходом в фибрилляцию предсердий, ишемию миокарда
- Для оценки восстановления синусового ритма.
- Для определения средней частоты сердечных сокращений за сутки.
- Для оценки эффективности проводимого лечения и выявления побочных эффектов лекарств, решения вопроса о дальнейшей терапии, возможной замене антиаритмического препарата.
Обследование щитовидной железы
Тиреотоксикоз может дебютировать фибрилляцией предсердий или сочетаться с другими заболеваниями сердечно-сосудистой системы. Поэтому всем больным необходимо проводить обследование щитовидной железы (УЗИ щитовидной железы в сочетании с лабораторным исследованием уровня гормонов щитовидной железы). Заболевания щитовидной железы, приводящие к уменьшению выработки гормонов (гипотиреоз), чаще вызывают брадикардию, а к увеличению (тиреотоксикоз) — тахикардию. В этой ситуации лечение фибрилляции предсердий необходимо обязательно сочетать с лечением патологии щитовидной железы.
Для чего проводят ультразвуковое исследование щитовидной железы
- Для выявления патологии щитовидной железы.
- Для выбора антиаритмического лекарства. Если на УЗИ выявлены изменения щитовидной железы, некоторые антиаритмические препараты ( амиодарон ) могут быть противопоказаны пациенту даже при нормальном гормональном профиле. Этот вопрос необходимо предварительно обсудить с эндокринологом.
Ультразвуковое исследование щитовидной железы и определение гормонального профиля имеет принципиальное значение в диагностике причин фибрилляции предсердий и выборе тактики ее лечения.
Определение клинического и биохимических анализов крови
1. Общий анализ крови позволяет выявить наличие инфекционно-воспалительных изменений и проводить дальнейшее обследование больных для выявления миокардита, перикардита, пневмонии и др., которые могут провоцировать приступы фибрилляции предсердий.
2. Биохимические анализы крови выявляет гиперлипидемию: повышение холестерина и др. липидов, повышение креатинина, печеночных ферментов (КФК, АЛТ, ACT, ЛДГ), электролитов крови (натрия, калия и магния). Изменения этих показателей учитывают при назначении других лекарственных препаратов больным с фибрилляцией предсердий.
3. Анализ крови на MHO (международное нормализованное отношение) — это показатель свертываемости крови, определяется для назначения и проведения антитромботической терапии Варфарином. В норме MHO 2,5-3,5. При лечении Варфарина анализ MHO проводится регулярно по назначению врача.
Дополнительные диагностические методы исследования
Чреспищеводная эхокардиография
Этот метод исследования выполняется с помощью специального датчика, который вводится в пищевод. Чреспищеводную эхокардиографию обязательно назначают перед восстановлением ритма при фибрилляции предсердий, которая длится более 2 суток.
Основная задача чреспищеводной эхокардиографии — выявление тромбов и точная оценка размеров левого предсердия.
Чреспищеводное и внутрисердечное электрофизиологическое исследование
Чреспищеводное и внутрисердечное электрофизиологическое исследование сердца выполняется у больных с приступообразной фибрилляцией предсердий для выявления наличия других форм аритмии, которые провоцируют и усугубляют мерцание предсердий. Они позволяют проводить тестирование антиаритмических препаратов, а также подбирать наиболее эффективную и безопасную лекарственную терапию, в том числе проводить самое эффективное лечение мерцательной аритмии — радиочастотную аблацию при фибрилляции предсердий.
Тест с физической нагрузкой
Тредмил-тест или велоэргометрия — это диагностические пробы, проводимые с физической нагрузкой (велоэргометр, тредмил — «бегущая дорожка») под контролем ЭКГ, пульса, АД и самочувствия пациента.
Тест с физической нагрузкой проводят строго по назначению врача и вне приступа фибрилляции предсердий для определения переносимости физической нагрузки, выявления стенокардии напряжения и безболевой ишемии миокарда. Также могут быть зарегистрированы и блокады сердца. Определяется реакция АД и ЧСС на физическую нагрузку.
Тесты с физической нагрузкой используют для оценки эффективности лечебных мероприятий и решения вопроса о необходимости коррекции или изменения тактики лечения.
Подозрение на аритмию: анализы для постановки диагноза
Нарушения нормальной очередности сокращений сердца может сопровождаться неспецифическими жалобами или протекать без симптомов, поэтому для диагностики аритмии требуется подтверждение лабораторными и инструментальными методами исследования. Наиболее информативным является ЭКГ. При необходимости может проводиться мониторирование или нагрузочные тесты.
Читайте в этой статье
Какие анализы сдать при аритмии минимально
Аритмия не является самостоятельным заболеванием, а возникает при ишемии, воспалении, травме миокарда, а также в результате дисбаланса электролитов, эндокринных, нейрогенных или токсических патологий. Чтобы правильно определить вид нарушения ритма и проведения сердечного импульса, а также узнать причину болезни, используется такой набор анализов:
- анализ крови, в том числе и биохимический – липидный спектр, с–реактивный протеин;
- ЭКГ в обычном режиме и по Холтеру;
- ЭхоКГ при подозрении на порок сердца.
Если пациенту требуется более углубленное обследование, могут назначить инвазивные (с проникновением в сосуды, сердце, пищевод) способы: внутрисердечное или чреспищеводное электрофизиологическое исследование.
Для определения резервных возможностей миокарда или выявления аритмии при физической нагрузке применяют стресс-тесты: пробы на тредмиле, степ-платформе, с приседаниями, изменением положения тела или фармакологические (вводятся препараты, провоцирующие нарушение ритма).
Что покажут результаты анализов при аритмии
Объем и очередность исследований зависит от предположительного диагноза, который ставится врачом во время первичного осмотра пациента. Универсальной методикой является только ЭКГ (обычная или Холтеровский мониторинг).
Анализы крови
Могут быть назначены для определения наличия и степени воспалительного процесса, изменений показателей содержания лейкоцитов, сдвига лейкоцитарной формулы влево, повышения СОЭ. При изучении электролитного состава крови особое внимание обращают на содержание калия и магния, при их дисбалансе возникает нарушение нормального ритма сокращений и распространение электрического импульса по миокарду.
Липидный профиль
Материалом для исследования является венозная кровь пациента. Анализ проводится для исключения или подтверждения атеросклероза как причины аритмии. Характерными изменениями являются:
- Высокие показатели триглицеридов, холестерина.
- Дислипопротеинемия – низкий уровень липидов высокой плотности с повышенным содержанием фракций низкой и очень низкой плотности.
- Аполипропротеин А1 снижен, В – превышает норму.
Липидный профиль
Это наиболее важный метод диагностики аритмии. По полученной записи электрических колебаний сердца можно установить:
- расположение источника ритма, в норме – синусовый узел;
- частоту сердечных сокращений в минуту – тахикардия (больше 90), нормокардия (от 60 до 90), брадикардия (ниже 60);
- наличие и место возникновения внеочередных возбуждений миокарда – экстрасистол;
- нарушенную проводимость от синусового узла, предсердий или внутри желудочков;
- трепетание и фибрилляцию предсердий или желудочков.
 Желудочковая экстрасистолия
Желудочковая экстрасистолия  Трепетание предсердий
Трепетание предсердий
По обычной ЭКГ возможно поставить диагноз только при постоянном нарушении ритма, так как запись осуществляется на протяжении 10 — 15 минут в состоянии покоя.
ЭКГ по Холтеру
Для того чтобы обнаружить редкие или скрытые варианты аритмии, проводится запись ЭКГ в непрерывном режиме на протяжении суток или более длительного периода времени. При этом датчики располагаются на теле пациента постоянно, а регистрирующее устройство фиксируется при помощи ремешка.
Образ жизни при исследовании должен быть максимально приближен к обычному, во время процедуры больной фиксирует все изменения физической активности в дневник. Расшифровка данных проводится при помощи компьютерной обработки.
Событийный мониторинг
 Одной из разновидностей мониторирования ЭКГ является регистрация кардиограммы при возникновении боли, перебоев в работе сердца, приступов головокружения или предобморочного состояния.
Одной из разновидностей мониторирования ЭКГ является регистрация кардиограммы при возникновении боли, перебоев в работе сердца, приступов головокружения или предобморочного состояния.
Пациент включает прибор только по необходимости, а полученную запись можно при помощи звукового передатчика транслировать врачу по телефону.
Тредмил-тест
Физическая активность пациента может привести к аритмии. Чтобы изучить уровень нагрузки, при котором возникает приступ тахикардии или неритмичного пульса, проводится нагрузочная проба – ходьба по беговой дорожке с записью ЭКГ. Врач каждые 2 — 3 минуты увеличивает темп движений и угол наклона. При появлении боли в сердце или значительной одышки тест прекращается.
Это разновидность ортостатической нагрузки, которая провоцирует нарушения ритма. Для проведения исследования пациент ложится на специальный стол, его фиксируют ремнями, а затем переводят в вертикальное положение. Все время записывается ЭКГ, уровень артериального давления и показатели мозговой гемодинамики. Назначается при приступах головокружения с обморочными состояниями для определения их причины.

ЭхоКГ, стресс-ЭхоКГ
Для того, чтобы изучить структурные особенности строения сердца и выявить пороки развития, ишемические изменения, перенесенные инфаркты или другие анатомические причины развития аритмии, проводится эхографическое исследование. Современные приборы позволяют одновременно провести УЗИ и ЭКГ сердца, а затем обработать данные при помощи компьютера.
Если при исследовании возникает подозрение на нарушение внутрисердечной гемодинамики или сокращения стенок сердца, а также при определении показаний к кардиохирургическим операциям, то дополнительно назначаются стресс–тесты. Нагрузка может быть таких видов:
- велоэргометр;
- беговая дорожка;
- стимуляция электротоками через пищевод;
- фармакологические препараты.
Электрофизиологическое исследование
Для регистрации ЭКГ один электрод может быть введен через носовой ход в пищевод или при катетеризации вены в полость сердца. После этого подается слабый импульс на миокард, который провоцирует аритмию. Таким образом можно выявить скрытые нарушения ритма или проводимости, которые не обнаруживаются при других методах диагностики.
УЗИ щитовидки
Одной из причин дизритмии является нарушение выработки гормонов щитовидной  железы: при пониженной функции снижается возбудимость и проводимость миокарда, что проявляется в брадикардии или блокадах.
железы: при пониженной функции снижается возбудимость и проводимость миокарда, что проявляется в брадикардии или блокадах.
Тиреотоксикоз провоцирует тахикардию, экстрасистолию, мерцательную аритмию. Поэтому, как вспомогательный метод, назначается ультразвуковая диагностика щитовидной железы. Этот метод помогает определить размеры, структуру, наличие узлов, кист или опухолей органа.
Для диагностики аритмии используются лабораторные методы – анализ крови, липидный спектр, по которым можно предположить причину болезни – атеросклероз, миокардит, нарушение электролитного баланса. Но для верификации диагноза обязательно изучают показания ЭКГ. При скрытых аритмиях проводят нагрузочные тесты или электрофизиологическое исследование. Редкие эпизоды нарушений ритма обнаруживают при помощи мониторирования – постоянного или событийного.
Полезное видео
О диагностике аритмии сердца смотрите в этом видео:

Если возникает аритмия ночью, по утрам человек себя чувствует полностью разбитым, сонным. Также часто в целом аритмия дополняется бессонницей, страхом. Почему происходят приступы во время сна, лежа, у женщин? В чем кроются причины? Почему возникают приступы тахикардии, замирания сердца, внезапного сердцебиения? Каково лечение?

Тренировать сердце нужно. Однако не все физические нагрузки при аритмии допустимы. Какие допустимые нагрузки при синусовой и мерцательной аритмии? Можно ли вообще заниматься спортом? Если выявлена аритмия у детей, спорт — табу? Почему аритмия возникает после занятий?

Если выявлен тиреотоксикоз, и сердце начинает шалить, стоит пройти обследование. Учащенное сердцебиение, аритмия, кардиомиопатия при щитовидке — частое явление. Почему возникает поражение сердца?

Сбои в работе сердца не всегда требуют вмешательства врача. Чем опасна синусовая аритмия? Как проявляется умеренная дыхательная аритмия на ЭКГ? Как сочетается с брадикардией и тахикардией? Каковы эпизоды патологии и как ее лечить?

Изменения ритма работы сердца могут проходить незаметно, однако последствия бывают печальными. Чем опасна мерцательная аритмия? Какие могут возникнуть осложнения?

Иногда аритмия и брадикардия возникают одновременно. Или же аритмия (в том числе мерцательная) на фоне брадикардии, с тенденцией к ней. Какие лекарства и антиаритмики пить? Как проходит лечение?

При проблемах с сердечным ритмом просто необходимо лечение мерцательной аритмии, препараты при этом подбираются в зависимости от формы (пароксизмальная, постоянная), а также индивидуальных особенностей. Какое медикаментозное лечение предложит врач?

Само по себе трепетание предсердий не несет угрозы лишь при постоянном лечении и контроле состояния. Фибрилляция и трепетание сопровождаются высоким сокращением сердца. Важно знать формы (постоянная или пароксизмальная) и признаки патологии.

Патология предсердий и желудочков диагностируется с помощью ЭКГ, описание которого понятно только врачу. Как проявляется пароксизмальная мерцательная аритмия на ЭКГ? Какие признаки при диагностике укажут на наличие патологии? Как по симптомам определить аритмию?
Аритмия. Причины, симптомы, виды и лечение аритмии
Доброго времени суток, дорогие читатели!
В сегодняшней статье мы рассмотрим с вами такое состояние сердца, как – аритмия, ее причины, симптомы, виды, диагностику, профилактику и лечение, традиционными и народными средствами. Итак…
Что такое аритмия?
Аритмия – патологическое состояние, нарушения частоты, ритмичности и последовательности возбуждения и сокращения сердца.
В нормальном состоянии сердце сокращается через равные промежутки времени с частотой от 60 до 80 ударов в минуту. При потребностях организма сердце может замедлять или ускорять свою работу. Аритмией называется любой ритм сердечной деятельности, который отличается от обычного нормального синусового ритма.
Аритмия. МКБ
МКБ-10: I47—I49
МКБ-9: 427
Причины аритмии
Каждый вид аритмии имеет свою причину, у некоторых видов причины могут быть схожи.
Причины различных видов аритмии:
— употребление алкоголя, курение;
— употребление энергетических и других кофеиносодержащих напитков;
— прием некоторых лекарственных препаратов;
— стресс;
— чрезмерные физические нагрузки, перенапряжения;
— заболевания щитовидной железы;
— заболевания надпочечников;
— заболевания сердечно-сосудистой системы (ишемическая болезнь сердца, болезни клапанов сердца, сердечная недостаточность, порок сердца, миокардиты и др.);
— гипертония;
— сахарный диабет;
— опухоли мозга;
— черепно-мозговые травмы;
— ожирение;
— климакс;
— нарушение соотношения калия, натрия и кальция внутри клеток миокарда и во внеклеточной среде.
Симптомы аритмии
Нарушения ритма могут протекать абсолютно бессимптомно. Аритмия может обнаружиться врачом во время профилактической ЭКГ. Но, чаще всего, нарушения сердечного ритма вызывают ощутимые симптомы:
— ускоренное биение сердца;
— замедленное биение сердца;
— чувство сердцебиения и перебоев в груди;
— боль или давление в груди;
— одышка;
— головокружение;
— потеря сознания (или состояние близкое к этому).
Осложнения (последствия) аритмии
Если аритмию не лечить, то нарушения сердечного ритма могут повысить риск развития таких заболеваний и осложнений как:
— инсульт;
— инфаркт миокарда;
— застойная сердечная недостаточность;
— образование тромбов;
— внезапная остановка сердца (с наступлением клинической смерти).
Виды аритмии
Брадикардия
При синусовой брадикардии частота сердечных сокращений снижается до 59 и меньше ударов в минуту. В среднем — 40-50 уд./мин. Может ощущаться в виде дискомфорта в области сердца, слабости и головокружения. Данный вид аритмии также может быть у здоровых людей в покое или во сне.
Её возникновение может быть вызвано гипотонией (артериальной гипотензией), также сопутствовать заболеваниям сердца и при снижении функции щитовидной железы.
Синусовая тахикардия
При синусовой тахикардии частота сердечных сокращений превышает 90 ударов в минуту, ощущается человеком как сердцебиение в груди.
Возникновение данного вида аритмии, зачастую, может быть вызвано чрезмерными физическими нагрузками, эмоциональным перенапряжением, повышением температуры тела (при простудных и инфекционных заболеваниях), а также заболеваниями сердца и других причин возникновения аритмии.
Пароксизмальная тахикардия
Это правильный ритм работы сердца, но частый. При данном виде аритмии частота сердечных сокращений 140-240 ударов в минуту. При этом человек ощущает слабость, сердцебиение, повышенное потоотделение.
Она может начаться внезапно и так же внезапно исчезнуть. Причинами данного вида аритмии являются такие же причины, как и других видов аритмии.
Мерцательная аритмия
Мерцательная аритмия — это беспорядочное сокращение отдельных мышечных волокон, при этом предсердия полностью не сокращаются, а желудочки сокращаются неритмично, с частотой 100-150 ударов в минуту. При трепетании предсердий они сокращаются регулярно с частотой 250-300 ударов в минуту. Человек при этом не всегда чувствует сердцебиение и не наблюдает изменений в самочувствии. Но, чаще, люди с мерцательной аритмией жалуются на трепетание в груди, боли в сердце и одышку.
Данный вид аритмии возникает при заболеваниях и пороках сердца, щитовидной железы, алкоголизме.
Самое опасное нарушение ритма – это мерцание и трепетание желудочков. Оно может возникнуть при любом тяжелом заболевании сердца, электротравмах, передозировке некоторых лекарственных средств. Характеризуется внезапным прекращением работы сердца, отсутствием пульса, потерей сознания, хриплым дыханием, судорогами, расширением зрачков. В таком случае необходима неотложная медицинская помощь: искусственное дыхание и наружный непрямой массаж сердца.
Дыхательная аритмия
Дыхательная аритмия — это неправильное чередование сердечных сокращений. Обычно встречается у детей и подростков.
Дыхательная аритмия в большинстве случаев не требует лечения и не влияет на самочувствие.
Экстрасистолии
Экстрасистолия характеризуется внеочередным сокращением сердечной мышцы, после которого человек ощущает как бы остановку (замирание) сердца, дискомфорт, возможно нехватку воздуха, после чего сильный удар миокарда и восстановления нормального ритма сердечных сокращений. При груповых экстрасистолах подобный сбой происходит по несколько к ряду, друг за другом.
Могут наблюдаться у здоровых людей, также могут быть вызваны различными заболеваниями и вредными привычками. Наиболее частая же причина — стресс, эмоциональное перенапряжение, страх или злоупотребление кофеин-содержащими напитками и алкоголем.
Блокады сердца
Данный вид аритмии связан с замедлением и прекращением проведения импульсов по структурам миокарда. Признаком блокад является периодическое исчезновение пульса. Блокады могут быть полными или неполными.
Такие состояния могут сопровождаться обмороком и судорогами. При полной поперечной блокаде может возникнуть сердечная недостаточность и внезапная смерть.
Диагностика аритмии
Некоторые виды аритмии абсолютно не ощутимы человеком, поэтому выявить их возможно с помощью таких видов диагностики, как:
— электрокардиография (ЭКГ);
— эхокардиография;
— суточное или многодневное мониторирование ЭКГ;
— УЗИ.
Самым главным методом диагностики аритмии является, конечно же, ЭКГ. Но она не всегда может показать аритмию, так как она показывает сердечный ритм только за промежуток времени, в который пишется, а приступы аритмии могут возникать внезапно и быть непродолжительными.
Лечение аритмии
Важно! Для эффективного лечения аритмии необходимо посетить врача, выяснить является ли аритмия сопутствующим заболеванием основной болезни или самостоятельной. Также, необходимо определить тип аритмии. После этого нужно следовать назначениям врача.
Аритмия может быть как отдельным заболеванием, так и симптомом сопутствующего заболевания. Если она является отдельным заболеванием, то лечение производится с помощью лекарств, которые нормализуют ритм работы сердца. Если же аритмия является осложнением сопутствующего заболевания, которое и стало причиной её появления, то после лечения основного заболевания, аритмия может пройти самостоятельно, но, в большинстве случаев все же назначаются аритмические препараты.
Что делать при аритмии? Специалисты рекомендуют:
1. Занятие спортом.
2. Диета.
3. Витамины и микроэлементы.
4. Лекарственные препараты.
5. Процедуры.
Занятие спортом
Умеренные физические нагрузки разрабатывают сердечную мышцу, укрепляют ее и способствуют ускорению кислородного обмена. Серьезные нагрузки, конечно же, запрещены, а вот легкая ежедневная утренняя зарядка – будет самым лучшим выбором. Также полезны ежедневные прогулки на свежем воздухе.
Диета при аритмии
Необходимо насыщать свой организм витаминами, отказаться от жирного и жаренного. Употребляйте в пищу: овощи, фрукты, сухофрукты, зелень, семечки, орехи, рыбу, печень и молочные продукты. Готовьте блюда на пару или запекайте, сократите количество соли и сладостей.
Витамины и микроэлементы
Полноценное лечение аритмии должно включать не только прием блокаторов, но и прием препаратов на основе витаминов и макро- микроэлементов (минералов), а также продуктов с повышенным их содержанием.
При дефиците калия – «Смектовит», «Аспаркам», «Медивит», фрукты (особенно бананы), сухофрукты и зелень.
При дефиците магния – «Магне В6», «Аспаркам», «Магнистад», «Медивит», семечки и орехи.
Лекарственные препараты при аритмии
Все используемые препараты от аритмии являются блокаторами, действие которых направлено на укрепление клеток и защиту сердца от негативного влияния различных факторов.
Лекарства от аритмии делятся на 4 группы блокаторов:
Бета-блокаторы — защита миокарда от симпатического влияния: «Атенолол», «Бисопролол», «Метопролол», «Пропранолол», «Целипролол», «Эгилок».
Калиевые каналы — дают клеткам отдохнуть и восстановиться: «Амиодарон», «Бретилий», «Дофетилид», «Ибутилид», «Кордарон», «Орнид».
Кальциевые каналы — ионы необходимы для сердечного сокращения, поэтому препараты препятствуют его прохождению внутрь клеток: «Амлодак», «Амлодипин», «Брокальцин», «Верапамин», «Диокардин», «Изоптин», «Нимотоп».
Натриевые каналы — делают клетки устойчивыми к посторонним влияниям и внезапной стимуляции: «Дифенин», «Ксикаин», «Мексилетин», «Новокаинамид», «Лидокаин», «Пропафенон», «Ритмилен», «Фенитоин», «Хинидин».
Лечение аритмии народными средствами
Важно! Нельзя назначать лечение себе самостоятельно. Перед лечением обязательно проконсультируйтесь с врачом, т.к. даже народными средствами можно навредить организму.
Настой валерианы. 1 ст. ложку измельченного корня валерианы залейте 1 стаканом кипяченой воды (комнатной температуры). Настаивайте в закрытой посуде 8-12 часов, процедите и принимайте по 1 ст. ложке 3-4 раза в день.
Отвар валерианы. 2 ч. ложки залейте 100 мл воды, прокипятите в течение 15 минут и принимайте по 1 ст. ложке 3-4 раза в день перед едой.
Настой календулы. 2 ч. ложки соцветий календулы залейте 2 стаканами кипятка, дайте постоять 1 час и процедите. Пейте по 0,5 стакана 4 раза в день.
Настой мелиссы. 1 ст. ложку залейте 2,5 стакана кипятка, дайте постоять пару часов (укутав) и процедите. Пейте по 0,5 стакана 3-4 раза в день. 1 раз в 2 месяца делайте недельные перерывы.
Настойка боярышника. Залейте 10 г сухих плодов боярышника 100 мл водки и оставьте настояться 10 дней. Процедите и принимайте по 10 капель с водой 3 раза в день до еды.
Отвар цветков боярышника. 5 г цветков боярышника залейте 1 стаканом кипятка, накройте крышкой, нагрейте на водяной бане 15 минут, охладите и процедите. Пейте по 0,5 стакана 2-3 раза в день за 30 минут до еды.
Сок редьки с мёдом. Смешайте в пропорции 1:1 свежий сок посевной редьки черной и мёд. Принимайте по 1 ст. ложке 2-3 раза в день.
Настой хвоща. 1 ст. ложку сухой измельченной травы хвоща полевого залейте 400 мл кипятка, дайте настоятся 2 часа и процедите. Принимайте по 1 ст. ложке 5-6 раз в день.
Закуска от аритмии. Натрите сельдерей, добавьте петрушку, укроп, майонез и чуток соли. Ешьте полученную смесь 1 раз в день, перед ужином. Такое вкусное лекарство можно кушать отдельно, а можно намазывать на хлеб.
Лук с яблоком. Измельчите небольшую головку репчатого лука и 1 яблоко. Смешайте и принимайте в перерывах между приемами пищи 2 раза в день в течение 1 месяца.
Профилактика аритмии
Для профилактики аритмии специалисты рекомендуют придерживаться следующих правил и рекомендаций:
— следить за своим здоровьем, лечить любые заболевания (инфекционные, гипертоническую болезнь, патологии щитовидной железы, сердечно-сосудистые расстройства).
— правильно питаться (меньше сладкого, жаренного и жирного, больше фруктов, овощей, зелени);
— умеренно заниматься физическими нагрузками (например, каждый день гулять на свежем воздухе и делать утреннюю зарядку);
— соблюдать режим дня (здоровый сон – очень важный элемент для здоровья);
— отказаться от вредных привычек (употребление алкоголя, курение, прием энергетиков и наркотиков);
— контролировать массу тела, не допускать ожирения (если оно уже допущено, то постараться правильно похудеть);
— при сахарном диабете контролировать сахар в крови, а при гипертонии давление;
— избегать стрессов (радоваться, любить, улыбаться и т.д.).