Инфаркт это вид некроза
I
Инфаркт (лат infarctus, от infarcire набивать, наполнять)
участок органа или ткани, подвергшийся некрозу вследствие прекращения его кровоснабжения. В связи с этим инфаркт называют также сосудистым, или ишемическим, некрозом. Непосредственными причинами развития И. являются длительный спазм, тромбоз или эмболия артерии, а также функциональное напряжение органа в условиях его недостаточного кровоснабжения. Большое влияние на возникновение И. оказывает недостаточность анастомозов и коллатералей, которая зависит от степени поражения стенок артерий и сужения их просветов, степени нарушения кровообращения и уровня обтурации артерии тромбом или эмболом. Поэтому И. обычно развивается при заболеваниях, характеризующихся тяжелыми изменениями артерий и общими расстройствами кровообращения (атеросклероз, гипертоническая болезнь, ревматизм, пороки сердца, затяжной септический эндокардит).
Возникают белый (ишемический) И., красный (геморрагический) И. и белый И. с геморрагическим ободком. Инфаркт любого типа может быть либо конической, либо неправильной формы. Коническую форму имеет обычно И., развивающийся в бассейне артерий с магистральным типом ветвления, неправильную — с рассыпным типом.
Белый И. возникает в результате запустевания сосудистого русла в его зоне при непроходимости магистрального артериального ствола и недостаточной функции коллатералей. Особенно часто встречается в селезенке, реже в почках. Сформированный белый И. определяется макроскопически примерно через 1 сут. Микроскопически в зоне И. обнаруживается некроз, чаще коагуляционного, реже колликвационного типа (см. Некроз). По периферии зона некроза отграничена воспалительным демаркационным валом.
При красном И. зона некроза пропитана кровью темно-красного цвета. Этот тип И. отмечается чаще в легких, головном мозге, кишечнике. Развитию красного И. способствуют венозный застой и двойное кровоснабжение органа (из сосудов разных сосудистых систем). При венозном застое ретроградное проникновение крови из вен ведет к излиянию крови в некротизированный участок. При значительной степени выраженности венозный застой может сам по себе вызвать геморрагический И. Особой формой геморрагического И. является венозный И., причиной которого служит окклюзия вен в результате тромбоза или других патологических процессов. Двойное кровоснабжение (например, легких, печени) способствует тому, что в бассейн сосуда с нарушенной проходимостью через анастомозы проникает кровь из другой системы кровоснабжения, пропитывая некротизированную ткань. Особенностью перифокальной реакции при геморрагическом И. является присутствие большого количества сидерофагов и глыбок гемосидерина.
Белый И. с геморрагическим ободком развивается в тех случаях, когда в ходе формирования ишемического некроза происходит запоздалое включение коллатералей и сосудов краевой зоны инфаркта после их длительного спазма. При этом сосуды краевой зоны паралитически расширены, в них отмечаются резкое полнокровие и стаз, излияние крови в некротизированную ткань. Таким образом, этот тип инфаркта представляет собой комбинацию красного и белого инфаркта: центр его образован И. белого типа, периферия — И. красного типа. Такой И. часто встречается в сердце и почках.
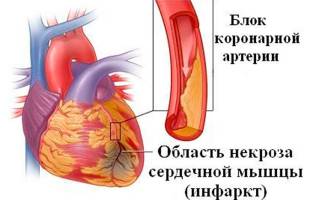
Наибольшее клиническое значение имеют И. сердца (миокарда), головного мозга, легких, почек, селезенки, кишечника. И. сердца наиболее распространен. Его обычно называют инфарктом миокарда (Инфаркт миокарда), т.к. в клинико-анатомических проявлениях ведущую роль играет поражение сердечной мышцы. И. миокарда возникает при непроходимости венечной артерии сердца в условиях недостаточной функции коллатералей, а также при несоответствии повышенной функциональной нагрузки уровню кровоснабжения органа. В большинстве случаев он связан с атеросклеротическим поражением венечных артерий, являясь одной из форм ишемической болезни сердца (Ишемическая болезнь сердца). Локализация И. миокарда обычно соответствует бассейну обструкислотивно измененной венечной артерии. И. может располагаться под эндокардом (субэндокардиальный инфаркт), эпикардом (субэпикардиальный инфаркт), в толще миокарда (интрамуральный инфаркт) или охватывать всю толщу миокарда (трансмуральный инфаркт). На эндокарде в области И. нередко образуются тромботические наложения, а на эпикарде — фибринозные, что связано с развитием реактивного воспаления вокруг участков некроза. Особо выделяют мелкоочаговую форму И. миокарда, имеющую чаще субэндокардиальную локализацию. Сформированный участок И. миокарда на разрезе желто-серого цвета, глинистого вида, окружен темно-красной полосой. Очаги некроза миокарда подвергаются размягчению — миомаляции, ведущей в ряде случаев к разрыву сердца и кровоизлиянию в полость перикарда (тампонаде сердца (Тампонада сердца)).
Инфаркт головного мозга — очаг некроза нервной ткани, развившийся в результате стойкого прекращения притока крови к этому участку. По внешнему виду и способу образования И. головного мозга различают ишемический (белый) и геморрагический (красный); некоторые авторы выделяют смешанную форму И. головного мозга, при которой сочетаются элементы как геморрагического, так и ишемического инфаркта (см. Инсульт).
В легких в подавляющем большинстве случаев формируется геморрагический И. Он отграничен, имеет форму конуса, основание которого обращено к плевре, на разрезе темно-красного цвета с синюшным оттенком. На плевре в области И. нередко отмечаются наложения фибрина (реактивный плеврит). У острия конуса, обращенного к корню легкого, в ветви легочной артерии часто обнаруживается тромб или эмбол. Вокруг И. нередко развивается воспалительный процесс — периинфарктная пневмония. Течение И. легкого может осложниться абсцессом легкого, эмпиемой плевры, пневмотораксом, гангреной легкого.
В почках встречается, как правило, белый И. с геморрагическим ободком конической формы (основанием обращен к капсуле, вершиной — к лоханке). Множественные И. почек наблюдаются в 2 раза чаще, чем единичные, а двусторонние — в 3 раза чаще, чем односторонние. Развитие И. почек связано обычно с тромбоэмболией, реже — с тромбозом ветвей почечной артерии, осложняющим ревматизм, затяжной септический эндокардит, гипертоническую болезнь, ишемическую болезнь сердца. Своеобразной разновидностью И. почек являются симметричные некрозы коркового вещества почек, ведущие к острой почечной недостаточности (Почечная недостаточность). Редкой формой И. почек служит венозный инфаркт, который развивается при закупорке просвета почечной вены.
В селезенке встречаются белые клиновидные И., нередко с реактивным воспалением капсулы и последующим образованием спаек с диафрагмой, брюшиной, петлями кишечника. Чаще возникает на фоне затяжного септического эндокардита, ревматизма, лейкоза и гипертонической болезни.
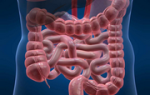
В кишечнике И. чаще вызван нарушением кровообращения в бассейне верхней брыжеечной артерии, поэтому располагается преимущественно в тонкой кишке. И. кишечника обычно относят к геморрагическому типу. Он имеет вид темно-красного участка, захватывающего отдельный сегмент кишечной стенки. В зоне И. стенка кишки утолщена, серозная оболочка тусклая, с фибринозными наложениями, слизистая оболочка набухшая, синюшная. Микроскопически отмечаются резкое полнокровие венозных сосудов, стаз крови в капиллярах, кровоизлияния, отек всех слоев стенки. Уже через 30 мин после нарушения кровообращения наблюдается инфильтрация стромы слизистой оболочки нейтрофильными лейкоцитами, лимфоцитами, макрофагами и другими клетками. Через 50 мин наступает поверхностное изъязвление слизистой оболочки, которая через 60—90 мин полностью некротизируется. В далеко зашедших стадиях И. трансформируется в гангрену, нередко с перфорацией кишки и развитием Перитонита. Редким осложнением может быть кишечное кровотечение. Самопроизвольного заживления И. кишки путем рубцевания не происходит.
Исходами других И. могут быть его аутолиз с последующей регенерацией, организация с образованием рубца. На месте И., развившегося по типу колликвационного некроза (например, в головном мозге), образуется Киста. Неблагоприятный исход И. — его гнойное расплавление, которое обычно связано с тромбобактериальной эмболией при Сепсисе. Такие И. называют септическими.
Библиогр.: Струков А.И. и Серов В.В. Патологическая анатомия, с. 86, М., 1985.
II
Инфаркт (infarctus; лат. начиненный, набитый, от infarcio, infarctum начинять, набивать)
участок органа или ткани, подвергшийся некрозу вследствие внезапного нарушения его кровоснабжения.
Инфаркт анемический (i. anaemicus; син.: И. белый, И. ишемический, И. серый) — И. бледно-желтого или светло-серого цвета, обусловленный полным прекращением кровоснабжения.
Инфаркт белый (i. albus) — см. Инфаркт анемический.
Инфаркт венозный (устар.; i. venosus) — см. Инфаркт застойный.
Инфаркт геморрагический (i. haemorrhagicus; син. И. красный) — И. темно-красного цвета, пропитанный кровью, поступившей из вен и (или) коллатеральных артерий.
Инфаркт застойный (i. congestivus; син. И. венозный — устар.) — геморрагический И., возникающий на фоне нарушения венозного оттока (обычно при тромбозе внутриорганных вен).
Инфаркт ишемический (i. ischaemicus) — см. Инфаркт анемический.
Инфаркт кишечника (i. intestini) — геморрагический или смешанный И., возникающий в кишечнике при закупорке одной из ветвей брыжеечной артерии и проявляющийся симптомами странгуляционной непроходимости кишечника и (или) перитонита.
Инфаркт костный (i. ossis) — анемический И. в костной ткани, обусловленный спазмом или закупоркой мелких артериальных ветвей, питающих кость, например при кессонной болезни.
Инфаркт красный (i. ruber) — см. Инфаркт геморрагический.
Инфаркт лёгкого (i. pulmonis) — геморрагический И. в легочной ткани, имеющий форму треугольника с широким основанием, обращенным к плевре; возникает, как правило, при закупорке ветвей легочной артерии; проявляется кровохарканьем, болью в груди.
Инфаркт мозга (i. cerebri) — И. в тканях головного мозга, быстро подвергающийся аутолизу и размягчению.
Инфаркт мозга белый (i. cerebri albus; син. И. мозга серый) — И. м. без выраженных геморрагий, вследствие чего пораженный участок мозга имеет светлую (белую или серую) окраску.
Инфаркт мозга красный (i. cerebri ruber) — И. м., при котором имеется кровоизлияние в пораженный участок, вследствие чего он окрашен в красный цвет.
Инфаркт мозга серый (i. cerebri griseus) — см. Инфаркт мозга белый.
Инфаркт плаценты (i. placentae) — анемический (реже геморрагический) И., возникающий в плаценте при некоторых заболеваниях матери (например, болезнях почек), приводящий к гибели плода или преждевременным родам.
Инфаркт почки (i. renis) — смешанный И., возникающий в почке при закупорке одной из ветвей почечной артерии и проявляющийся болями в поясничной области, протеинурией, гематурией.
Инфаркт селезёнки (i. lienis) — смешанный И. в селезенке, проявляющийся болями в левом подреберье.
Инфаркт серый (i. griseus) — см. Инфаркт анемический.
Инфаркт смешанный (i. mixtus) — анемический И., окруженный темно-красным поясом гиперемии и кровоизлияний.
Некрозы миокарда: виды, этиология, патогенез
Некротические повреждения сердечной мышцы, т. е. гибель участков миокарда, бывают связаны или не связаны с нарушением коронарного кровообращения. В зависимости от этого они подразделяются на коронарогеннш и некоронарогенные некрозы.
Коронарогенные (ишемические) некрозы миокарда
Некроз миокарда, возникающий вследствие ухудшения коронарного кровотока (ишемии), называется инфарктом миокарда.
Некроз инфаркт миокарда
представляет собой одну из острых форм ИБС, при которой доставка к сердцу кислорода и питательных веществ не удовлетворяет потребности сердца в этих веществах.
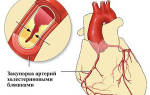
В этиологии инфаркта миокарда играют важную роль атеросклероз коронарных артерий, их тромбоз, спазм и (достаточно редко) эмболия коронарных артерий. К факторам риска инфаркта миокарда можно отнести все те, которые указаны как факторы риска ИБС (см. начало данного раздела). Сочетание двух или трех факторов риска увеличивает вероятность возникновения инфаркта миокарда.
Выделяют следующие последовательно развивающиеся стадии в патогенезе инфаркта миокарда.
1. Выключение дыхательной цепи митохондрий и активация гликолиза как следствие начавшейся ишемии. Накопление недоокисленных продуктов метаболизма (прежде всего молочной кислоты) обусловливает появление боли.
2. Ингибирование основных метаболических путей, подавление гликолиза (из-за слишком большого снижения pH в ткани миокарда) и цикла Кребса, вследствие чего развивается дефицит аденозинтрифосфата. Наблюдается накопление жирных кислот вследствие угнетения их р. окисления, а также нарушение ионного равновесия в кардиомиоцитах
3. Разрушение мембран кардиомиоцитов в результате включения в патогенез инфаркта так называемой липидной триады. В нее входят активация липаз и фосфолипаз, активация свободнорадикального перекисного окисления липидов и детергентное действие на миокард избытка жирных кислот. Все указанные изменения происходят в мембранах сарколеммы, лизосом, саркоплазматического ретикулума и митохондрий и приводят к их повреждению и повышению проницаемости. Следствием этого является выход аутолитических ферментов лизосом в клетки миокарда, а также накопление в них избытка свободного Са++. Избыток Са++ вызывает контрактуру миофибрилл и приводит к дальнейшей активации липаз и фосфолипаз.
4. Заключительная стадия необратимых повреждений кардиомио-цитов и некроз ишемического участка миокарда.
Клинические проявления
Основными клиническими симптомами инфаркта миокарда являются:
1. Локализующаяся за грудиной сильнейшая боль, иррадиирующая в левое плечо, левую руку и межлопаточную область. Эта боль может возникать в покое днем или в ночное время.
В отличие от приступа стенокардии болевой синдром при инфаркте миокарда длится дольше и не купируется повторным приемом нитроглицерина. Следует отметить, что в тех случаях, когда болевой приступ длится более 15 мин, а принимаемые меры неэффективны, необходимо немедленно вызвать бригаду скорой медицинской помощи.
Встречаются и атипичные формы инфаркта миокарда, при которых характерные симптомы, в частности болевой синдром, могут отсутствовать (безболевая форма инфаркта миокарда).
2. Ослабление сократительной способности миокарда вследствие выпадения из акта сокращения поврежденного участка миокарда ведет к уменьшению сердечного выброса. При этом в зоне некроза с помощью эхокардиографии могут выявляться различные нарушения движения стенки поврежденного желудочка: акинезия, гипокинезия, дискинезия (выбухание участка инфаркта в момент систолы). Последнее может свидетельствовать о формировании острой аневризмы сердца-
3. Аритмии. В связи с изменением в зоне инфаркта биоэлектрических свойств кардиомиоцитов возникают нарушения сердечного ритма (вплоть до развития фибрилляции сердца), что приводит к значительным расстройствам системной гемодинамики и усугубляет нарушение контрактильной функции сердца. Источником эктопической активности на ранних стадиях развития инфаркта служит, как правило, окржающая зону некроза так называемая паранекротическая зона.
4. Появление типичных изменений ЭКГ. К ним относятся смещение сегмента ST выше или ниже относительно изоэлектрической линии, появление патологического комплекса QS (свидетельствует о наличии в миокарде очага глубокой ишемии или некроза), а также появление гигантского зубца Т. Он может быть положительным или отрицательным. Если подобный зубец Т появляется в раннем периоде инфаркта миокарда, его трактуют (как и смещение сегмента ST) как проявление острой ишемии миокарда. Если же он появляется на поздних стадиях, его связывают с формированием в миокарде рубцовых изменений.
В зависимости от особенностей изменений ЭКГ различают следующие формы инфаркта миокарда:
• Q-образующий инфаркт, или Q-инфаркт (с формированием патологического глубокого зубца Q, что может свидетельствовать о крупноочаговом трансмуральном инфаркте);
• Q-необразующий инфаркт, или He-Q-инфаркт (сопровождается не появлением зубца Q, а появлением отрицательного зубца Т, что свидетельствует о мелкоочаговом инфаркте миокарда).
5. В крови повышается содержание так называемых маркеров инфаркта миокарда: миокардиальной фракции креатинфосфокиназы, миоглобина, а также тропонина-Т, который имеет на сегодняшний день наиболее важное значение в диагностике инфаркта миокарда.
6. Одно из важных проявлений инфаркта миокарда – ухудшение реологических свойств крови, что способствует тромбообразованию. При инфаркте миокарда венозный тромбоз диагностируется у 10-15 % больных.
7. Кроме описанных выше изменений могут наблюдаться расстройства мозгового кровообращения, нарушения функции желудочно-кишечного тракта. Через несколько часов от начала инфаркта миокарда развивается лейкоцитоз. Весьма характерно для инфаркта появление так называемого симптома перекреста между числом лейкоцитов в крови и СОЭ, когда в конце 1-й недели выраженность лейкоцитоза снижается, а СОЭ увеличивается.
Осложнения
К ранним осложнениям относят острую сердечную недостаточность, кардиогенный шок, отек легких, механические осложнения (разрыв папиллярных мышц, перегородки и стенок миокарда), тампонаду сердца, перикардит, тромбоэмболию легочной артерии, являющуюся одной из наиболее частых причин внезапной смерти.
К поздним осложнениям (возникают через 2-3 нед. и более от начала инфаркта) относят постинфарктный синдром Дресслера, хроническую недостаточность кровообращения, развитие аневризм сердца, тромбоэмболию легочной артерии и повторные инфаркты миокарда. Что касается синдрома Дресслера, то он возникает через 2-6 нед. от начала инфаркта и проявляется перикардитом, плевритом и пневмонией. В его патогенезе играет роль образование аутоантител к деструктивно измененным при инфаркте белкам миокарда — миокардиальным аутоантигенам.
Принципы патогенетической терапии
1. Ликвидация болевого приступа с помощью сильнодействующих анальгетиков и наркотических средств.
2. Использование антиагрегантов и тромболитических препаратов. В качестве доврачебной помощи рекомендуется использовать аспирин.
3. Уменьшение потребности сердца в кислороде, улучшение его доставки и снижение риска возникновения аритмий ф-адреноблокаторы).
Рекомендуется также использовать:
• ингибиторы ангиотензинпревращающего фермента;
• седативные и снотворные препараты;
4. Важное значение имеют и хирургические методы лечения, в частности аортокоронарное шунтирование и баллонная ангиопластика со стентированием коронарных артерий.
Некоронарогенные (неишемические) некрозы миокарда
Поражения сердца этого типа возникают как результат нарушения метаболизма в сердечной мышце в связи с действием на сердце избытка электролитов, гормонов, токсических продуктов обмена, кардиальных аутоантител. Различают следующие виды некоронарогенных некрозов миокарда.
Электролитно-стероидные некрозы
Образование данного вида некрозов связано с патогенным действием на миокард избытка вводимых в организм гормонов коры надпочечников (прежде всего минералокортикоидов) в сочетании с солями натрия. Такое воздействие приводит к увеличению проницаемости мембран кардиомиоцитов для натрия и накоплению его в сердце. Развивающийся впоследствии отек и «осмотический взрыв» клеток миокарда сопровождается возникновением очагов некроза.
Катехоламиновые некрозы миокарда
Повреждающее действие избыточных концентраций катехоламинов на сердце объясняется следующими механизмами.
Во-первых, сами катехоламины, и прежде всего адреналин, обладают прямым повреждающим действием на миокард.
Во-вторых, несмотря на то что катехоламины расширяют коронарные сосуды, они в значительно большей степени увеличивают потребность сердца в кислороде, т. к. повышают частоту сердечных сокращений и артериальное давление. Поэтому при прохождении крови по венечным сосудам кислород утилизируется раньше, чем кровь достигнет прекапиллярного отдела микрососудистого русла. Это приводит к тому, что в миокарде появляются участки, получающие кровь, обедненную кислородом.
В-третьих, под влиянием избытка катехоламинов в миокарде происходит активация перекисного окисления липидов, продукты которого повреждают мембраны кардиомиоцитов.
Токсические и воспалительные некрозы миокарда
Данные виды некрозов возникают при интоксикации или поражении миокарда воспалительным процессом. Токсический миокардит может возникать вследствие воздействия некоторых химических соединений и фармакологических препаратов, например кокаина, лекарственных средств, применяемых при лечении злокачественных опухолей. Эти токсические вещества оказывают прямое повреждающее действие на миокард, приводя к развитию необратимой дистрофии и появлению мелкоочаговых некрозов.
Примером воспалительных некрозов миокарда служат различные миокардиты: ревматические и дифтерийные. При любом воспалительном процессе, как и в данном случае, наблюдается альтерация (повреждение) миофибрилл. Развивающийся воспалительный отек также способствует альтерации. Все это ведет к развитию микронекрозов миокарда.
Аутоиммунные некрозы
Одним из примеров аутоиммунных некрозов миокарда служит синдром Дресслера, о котором было сказано выше.
Поврежденные белки при инфаркте миокарда могут стать аутоантигенами, к которым в организме вырабатываются антитела. Повторное развитие некротического процесса обусловливает запуск реакции «антиген-антитело» во многих участках сердечной мышцы, что вызывает множественные микронекрозы.
Форма, величина, цвет и консистенция инфаркта могут быть различными.
Форма инфаркта. Обычно инфаркты имеют клиновидную форму. При этом заостренная часть клина обращена к воротам органа, а широкая часть выходит на периферию, например, под капсулу органа, под брюшину (инфаркты селезенки), под плевру (инфаркты легких) и т.д. Характерная форма инфарктов в почках, селезенке, легких определяется характером ангиоархитектоники этих органов — магистральным (симметричным дихотомическим) типом ветвления артерий. Реже инфаркты имеют неправильную форму. Такие инфаркты встречаются в сердце, мозге, кишечнике, поскольку в этих органах преобладает не магистральный, а рассыпной или смешанный тип ветвления артерий.
Величина инфарктов. Инфаркт может охватывать большую часть или весь орган (субтотальный или тотальный инфаркт) или обнаруживаться лишь под микроскопом (микроинфаркт).
Цвет и консистенция инфарктов. Если инфаркт развивается по типу коагуляционного некроза, то ткань в области омертвения уплотняется, становится суховатой, бело-желтого цвета (инфаркт миокарда, почек, селезенки). Если инфаркт образуется по типу колликвационного некроза, то мертвая ткань размягчается и разжижается (инфаркт мозга или очаг серого размягчения).
В зависимости от механизма развития и внешнего вида различают:
— белый (ишемический) инфаркт;
— красный (геморрагический) инфаркт;
— белый инфаркт с геморрагическим венчиком.
Белый (ишемический) инфаркт возникает в результате полного прекращения притока артериальной крови в органах, например, в сердце, почках, селезенке, головном мозге выше Виллизиева круга. Обычно он возникает в участках с одной системой притока крови (магистральным типом ветвления артерий), в которых коллатеральное кровообращение развито слабо. Благодаря ненарушенному венозному оттоку из ишемизированной ткани и вследствие спазма дистального участка артерий после прекращения кровотока наблюдается бледность этих инфарктов. Белый (ишемический) инфаркт представляет собой участок, четко отграниченный от окружающих тканей, бело-желтого цвета, бесструктурный.
Белый инфаркт с геморрагическим венчиком представлен участком бело-желтого цвета, но этот участок окружен зоной кровоизлияний. Она образуется в результате того, что спазм сосудов по периферии инфаркта сменяется паретическим их расширением и развитием кровоизлияний. Такой инфаркт может возникать в почках, миокарде.
Красный (геморрагический) инфаркт характеризуется тем, что участок омертвения пропитан кровью, он темно-красный и хорошо отграничен. Инфаркт становится красным из-за выхода в зоне инфаркта крови из некротизированных сосудов микроциркуляторного русла. Для развития красного инфаркта имеют значение особенности ангиоархитектоники органа — две и более системы притока крови, развитость коллатералей: в легких — наличие анастомозов между бронхиальной и легочной артериями, в кишечнике — обилие анастомозов между ветвями брыжеечных артерий, в головном мозге в области Виллизиева круга анастомозы между внутренними сонными и ветвями базилярной артерий. Красные инфаркты могут также возникать в ткани при растворении или фрагментации (распаде) обтурирующего тромба, что возобновляет артериальный кровоток в зоне инфаркта.
93.79.221.197 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Некроз. Инфаркт (продолжение. )
Колликвационный (влажный) некроз характеризуется расплавлением мертвой ткани, образованием кист. Развивается он в тканях, относительно бедных белками и богатых жидкостью, где существуют благоприятные условия для гидролитических процессов. Типичным влажным некрозом является очаг серого размягчения (ишемический инфаркт) головного мозга. При расплавлении масс сухого некроза говорят о вторичной колликвации.
Гангрена (от греч. gangraina — пожар) — некроз тканей, соприкасающихся с внешней средой, при этом ткани становятся серо-бурыми или черными, что связано с превращением кровяных пигментов в сульфид железа. Различают сухую и влажную гангрены.
При сухой гангрене мертвая ткань под воздействием воздуха высыхает, уплотняется, сморщивается, становится похожей на ткань мумий. Поэтому сухую гангрену называют также мумификацией. Сухая гангрена возникает в тканях, бедных влагой. Таковы сухая гангрена конечностей при атеросклерозе и тромбозе ее артерии (атеросклеротическая гангрена), при отморожении или ожоге, пальцев — при болезни Рейно или вибрационной болезни, кожи — при инфекциях (сыпной тиф), сопровождающихся глубокими нарушениями трофики, и т. д.
При влажной гангрене мертвая ткань подвергается действию гнилостных микроорганизмов (Вас. perfringens, fusiformis, putrificans, histolyticus, proteus и др.), набухает, становится отечной, издает зловонный запах. Влажная гангрена развивается чаще в тканях, богатых влагой. Ее возникновению способствуют расстройства кровообращения (венозный застой) и лимфообращения (лимфостаз, отек). Влажная гангрена встречается в легких, осложняя воспалительные процессы (пневмонии), в кишечнике при непроходимости брыжеечных артерий (тромбоз, эмболия). У ослабленных инфекционным заболеванием (чаще корь) детей может развиться влажная гангрена мягких тканей щек, промежности, которую называют номой (от греч. norne — водяной рак).
От сухой и влажной гангрены следует отличать анаэробную гангрену, представляющую собой самостоятельное инфекционное заболевание, которое вызывается группой определенных микроорганизмов (прежде всего Вас. perfringens). Она возникает чаще при огнестрельных и других ранениях, сопровождающихся массивной деструкцией мышц и размозжением костей.
Как разновидность гангрены выделяют пролежни — омертвение поверхностных участков тела (кожа, мягкие ткани), подвергающихся давлению. Поэтому пролежни чаще появляются в области крестца, остистых отростков позвонков, большого вертела бедренной кости. По своему генезу это трофо-невротический некроз, который возникает обычно у тяжелобольных, страдающих сердечно-сосудистыми, онкологическими, инфекционными или нервными болезнями.
Секвестр — участок мертвой ткани, который не подвергается аутолизу, не замещается соединительной тканью и свободно располагается среди живых тканей. Секвестры обычно возникают в костях при воспалении костного мозга — остеомиелите. Вокруг такого секвестра образуются секвестральная капсула и полость, заполненная гноем. Нередко секвестр выходит из полости через свищи, которые закрываются лишь после полного его выделения. Секвестрируются и мягкие ткани (например, участки некроза легкого, пролежня); такие секвестры, как правило, быстро расплавляются.
Инфаркт (от лат. infarcire — начинять, набивать) — это сосудистый (ишемический) некроз, следствие и крайнее выражение ишемии. Инфаркт — самый частый вид некроза.
Форма, величина, цвет и консистенция инфаркта могут быть различными. Чаще инфаркты бывают клиновидными, основание клина обращено к капсуле, а острие — к воротам органа. Они образуются в селезенке, почках, легких, что определяется характером ангиоархитектоники этих органов — магистральным типом ветвления их артерий. Реже инфаркты имеют неправильную форму. Такие инфаркты встречаются в сердце, мозге, кишечнике, т. е. в тех органах, где преобладает не магистральный, а рассыпной или смешанный тип ветвления артерий. Инфаркт может охватывать большую часть или весь орган (субтотальный или тотальный инфаркт) или обнаруживается лишь под микроскопом (микроинфаркт). Если инфаркт развивается по типу коагуляционного некроза, то ткань в области омертвения уплотняется, становится суховатой (инфаркт миокарда, почек, селезенки); если же инфаркт образуется по типу колликвационного некроза, она размягчается и разжижается (инфаркт мозга, кишки).
В зависимости от внешнего вида (в основном цвета) различают три вида инфаркта: белый, белый с геморрагическими венчиком и красный.
Белый (ишемический) инфаркт представляет собой участок бело-желтого цвета, хорошо отграниченный от окружающей ткани. Обычно он возникает в участках с недостаточным коллатеральным кровообращением. Особенно часто встречается в селезенке, почках.
Белый инфаркт с геморрагическим венчиком представлен участком бело-желтого цвета, но этот участок окружен зоной кровоизлияний. Она образуется в результате того, что спазм сосудов по периферии инфаркта сменяется паретическим их расширением и развитием кровоизлияний. Такой инфаркт находят в почках, миокарде.
При красном (геморрагическом) инфаркте участок омертвения пропитан кровью, он темно-красный и хорошо отграничен. Благоприятным условием для такого геморрагического пропитывания является венозный застой. Определенное значение для развития красного инфаркта имеют и особенности ангиоархитектоники органа (анастомозы между бронхиальной и легочной артериями). Встречается геморрагический инфаркт, как правило, в легких, редко — в кишечнике, селезенке, почках.
Наибольшее клиническое значение имеют инфаркты сердца (миокарда), головного мозга, легких, почек, селезенки, кишечника.
В сердце инфаркт обычно белый с геморрагическим венчиком, имеет неправильную форму, встречается чаще в левом желудочке и межжелудочковой перегородке, крайне редко — в правом желудочке и предсердиях. Омертвение может локализоваться под эндокардом (субэндокардиальный инфаркт), эпикардом (субэпикардиальный инфаркт) или охватывать всю толщу миокарда (трансмуральный инфаркт). В области инфаркта на эндокарде нередко образуются тромботические, а на перикарде — фибринозные наложения, что связано с развитием реактивного воспаления вокруг участков некроза. Чаще всего инфаркт миокарда встречается на фоне атеросклероза и гипертонической болезни и рассматривается как самостоятельное заболевание (см. Ишемическая болезнь сердца).
В головном мозге чаще возникает белый инфаркт, который быстро размягчается (очаг серого размягчения мозга). Если инфаркт образуется на фоне значительных расстройств кровообращения, венозного застоя, то очаг омертвения мозга пропитывается кровью и становится красным (очаг красного размягчения мозга). Инфаркт локализуется обычно в подкорковых узлах, разрушая проводящие пути мозга, что проявляется параличами. Инфаркт мозга, как и инфаркт миокарда, чаще всего встречается на фоне атеросклероза и гипертонической болезни и является одним из проявлений цереброваскулярных заболеваний.
В легких в подавляющем большинстве случаев образуется геморрагический инфаркт. Он хорошо отграничен, имеет форму конуса, основание которого обращено к плевре. На плевре в области инфаркта появляются наложения фибрина (реактивный плеврит). У острия конуса, обращенного к корню легкого, нередко обнаруживается тромб или эмбол в ветви легочной артерии. Омертвевшая ткань плотна, зерниста, темно-красного цвета.
Геморрагический инфаркт легких обычно возникает на фоне венозного застоя, причем развитие его в значительной мере определяется особенностями ангиоархитектоники легких, наличием анастомозов между системами легочной и бронхиальных артерий. В условиях застойного полнокровия и закрытия просвета ветви легочной артерии в область омертвения ткани легкого из бронхиальной артерии поступает кровь, которая разрывает капилляры и изливается в просвет альвеол. Вокруг инфаркта нередко развивается воспаление легочной ткани (периинфарктная пневмония). Массивный геморрагический инфаркт легкого может быть причиной надпеченочной желтухи. Белый инфаркт в легких — исключительная редкость. Возникает он при склерозе и облитерации просвета бронхиальных артерий.
В почках инфаркт, как правило, белый с геморрагическим венчиком, конусовидный участок некроза охватывает либо корковое вещество, либо всю толщу паренхимы. При закрытии основного артериального ствола развивается тотальный или субтотальный инфаркт почки. Своеобразной разновидностью инфарктов являются симметричные некрозы коркового вещества почек, ведущие к острой почечной недостаточности. Развитие ишемических инфарктов почек связано обычно с тромбоэмболией, реже — с тромбозом ветвей почечной артерии, осложняющим ревматизм, затяжной септический эндокардит, гипертоническую болезнь, ишемическую болезнь сердца. Редко при тромбозе почечных вен возникает венозный инфаркт почек.
В селезенке встречаются белые инфаркты, нередко с реактивным фибринозным воспалением капсулы и последующим образованием спаек с диафрагмой, париетальным листком брюшины, петлям,, кишечника. Ишемические инфаркты селезенки связаны с тромбозом и эмболией. При тромбозе селезеночной вены иногда образуются венозные инфаркты.
В кишечнике инфаркты геморрагические и нередко подвергаются гангренозному распаду, что ведет к прободению стенки кишки и развитию перитонита.
Редко инфаркты встречаются всетчатке глаза, печени, мышцах, костях.
Причины развития инфаркта — длительный спазм, тромбоз или эмболия артерии, а также функциональное напряжение органа в условиях недостаточного его кровоснабжения. Огромное значение для возникновения инфаркта имеет недостаточность анастомозов и коллатералей, которая зависит от степени поражения стенок артерий и сужения их просветов (атеросклероз, облитерирующий эндартериит), от степени нарушения кровообращения (например, венозного застоя) и от уровня выключения артерии тромбом или эмболом.
Классификация инфарктов миокарда и различия видов
Инфарктом миокарда называют поражение сердечной мышцы из-за нарушения ее кровоснабжения. В той части, где развилось кислородное голодание, отмирают клетки, первые погибают уже через 20 минут после прекращения поступления крови.
Инфаркт входит в топ заболеваний, которые вызывают смертность населения. Ежегодно только в Европе по этой причине умирает 4,3 млн жителей.
Стадии развития и клиника типичных форм
Классификация инфарктов миокарда подразумевает под собой четыре стадии развития заболевания по времени и клинической картине – повреждения, острая, подострая, рубцовая.
Период повреждения (начальная)
Симптомы возникают в период от нескольких часов до 3 дней. При этой стадии наблюдается трансмуральное повреждение волокон в результате нарушения кровообращения. Чем длительнее скрытая фаза, тем серьезнее протекает заболевание.
Распознать болезнь позволяет ЭКГ. Ионы калия, выходя за пределы погибших клеток, образуют токи повреждения. Тогда возникает патологический зубец Q, который фиксируют уже на вторые сутки.
Если в сердце появились некротические нарушения, то сегмент ST намного выше изолинии, выпуклость направлена вверх, повторяет форму монофазной кривой. Одновременно фиксируется слияние этого сегмента с положительным Т-зубцом.
Примечательно, что если зубца Q нет, то все клетки сердечной мышцы пока живы. Этот зубец может появиться даже на 6-е сутки.
Длительность второй стадии — от 1 дня до 3 недель.
Постепенно ионы калия вымываются из зоны повреждения, ослабляя силу токов. При этом поврежденная зона уменьшается, поскольку некоторый участок волокон погибает, а уцелевшая часть пытается восстановиться и переходит в ишемию (местное снижение кровообращения).
Сегмент ST опускается к изолинии, а отрицательный зубец Т приобретает выразительный контур. Однако при инфаркте передней стенки левого желудочка миокарда вероятно сохранение подъема ST в течение некоторого временного периода.
Если произошел обширный трансмуральный инфаркт, рост сегмента ST длится дольше всего, что указывает на тяжелую клиническую картину и плохой прогноз.
Если в первой стадии зубца Q не было, то теперь он появляется в виде QS при трансмуральном и QR при нетрансмуральном типе.
Стадия длится около 3 месяцев, иногда — до года.
На этом этапе глубоко поврежденные волокна переходят в зону некроза, которая стабилизируется. Другие волокна частично восстанавливаются и формируют зону ишемии. В этом периоде врач определяет размер поражения. В будущем зона ишемии сокращается, волокна в ней продолжают восстанавливаться.
Рубцовая (конечная)
Рубцевание волокон длится всю жизнь больного. На месте некроза ткани соседних здоровых участков соединяются. Процесс сопровождается компенсаторной гипертрофией волокон, зоны поражения уменьшаются, трансмуральный тип иногда превращается в не трансмуральный.
В конечной стадии кардиограмма не всегда показывает зубец Q, поэтому ЭКГ не сообщает о перенесенной болезни. Отсутствует зона повреждений, сегмент ST совпадает с изолинией (инфаркт миокарда протекает без его подъема). Из-за отсутствия зоны ишемии ЭКГ показывает положительный зубец Т, характеризующийся сглаженностью или меньшей высотой.
Деление по анатомии поражения
По анатомии поражения различают заболевание:
- трансмуральное;
- интрамуральное;
- субэндокардиальное;
- субэпикардиальное.
Трансмуральный
При трансмуральном инфаркте происходит ишемическое поражение всего мышечного слоя органа. Заболевание имеет множество симптомов, которые свойственны и для других болезней. Это существенно затрудняет лечение.
По симптоматике недуг напоминает стенокардию с той разницей, что в последнем случае ишемия — временное явление, а при инфаркте она приобретает необратимый характер.
Интрамуральный
Поражение сосредоточено в толще стенки левого желудочка, не затрагивает эндокард или эпикард. Размер поражения может быть разным.
Субэндокардиальный
Так называют инфаркт в виде узкой полоски у эндокарда левого желудочка. Тогда зону поражения окружает субэндокардиальное повреждение, вследствие чего сегмент ST опускается под изолинию.
При нормальном течении болезни возбуждение стремительно проходит субэндокардиальные отделы миокарда. Поэтому над зоной инфаркта не успевает появиться патологический зубец Q. Основным признаком субэндокардиальной формы является то, что над областью поражения горизонтально смещается сегмент ST ниже электрической линии больше чем на 0,2 mV.
Субэпикардиальный
Поражение возникает вблизи эпикарда. На кардиограмме субэпикардиальная форма выражается в уменьшенной амплитуде зубца R, в отведениях над областью инфаркта просматривается патологический зубец Q, а также над изолинией поднимается сегмент ST. Отрицательный зубец T появляется в начальной стадии.
Больше подробностей об определении заболевания на ЭКГ смотрите на видео:
Объем пораженной области
Различают крупноочаговый, или Q-инфаркт миокарда, и мелкоочаговый, который еще называют не Q-инфарктом.
Крупноочаговый
Вызывает крупноочаговый инфаркт тромбоз или длительный спазм коронарной артерии. Как правило, он трансмуральный.
На развитие Q-инфаркта указывают следующие симптомы:
- боль за грудиной, отдает в правую верхнюю часть туловища, под левую лопатку, в нижнюю челюсть, в другие участки тела – плечо, руку с правой стороны, надчревную область;
- неэффективность нитроглицерина;
- продолжительность боли разная – кратковременная или более суток, возможно несколько приступов;
- слабость;
- подавленность, страх;
- часто — затрудненное дыхание;
- более низкие показатели артериального давления у больных гипертензией;
- бледность кожи, цианоз (синюшность) слизистых;
- обильное потоотделение;
- иногда – брадикардия, в ряде случаев переходящая в тахикардию;
- аритмия.
При обследовании органа обнаруживаются признаки атеросклеротического кардиосклероза, расширение сердца в поперечнике. Над верхушкой и в точке Боткина 1-й тон ослаблен, иногда расщеплен, доминирует 2-й тон, слышны систолические шумы. Оба тона сердца становятся приглушенными. Но если некроз развился не на фоне патологических изменений органа, то превалирует 1-й тон.
При крупноочаговом инфаркте прослушивается шум трения перикарда, ритм сердца становится галопирующим, что говорит об ослабленном сокращении сердечной мышцы.
Лабораторные исследования обнаруживают в организме высокий уровень лейкоцитов, увеличение СОЭ (через 2 суток), наблюдается эффект «ножниц» в соотношении между этими двумя показателями. Крупноочаговая форма сопровождается другими биохимическими аномалиями, главным из которых является гиперферментемия, возникающая в первые часы и дни.
При крупноочаговой форме показана госпитализация. В остром периоде больному предписан постельный режим, психический покой. Питание — дробное, ограниченной калорийности.
Целью медикаментозной терапии является предупреждение и устранение осложнений — сердечной недостаточности, кардиогенного шока, аритмий. Для купирования болевого синдрома применяют наркотические анальгетики, нейролептики и нитроглицерин (внутривенно). Больному назначают спазмолитические средства, тромболитики, антиаритмические средства, ß-адреноблокаторы, антагонисты кальция, магнезию и т. д.
Мелкоочаговый
При этой форме у больного возникают мелкие очаги поражения сердечной мышцы. Заболевание характеризуется более легким течением в сравнении с крупноочаговым поражением.
Звучность тонов остается прежней, отсутствует галопирующий ритм и шум трения перикарда. Температура поднимается до 37,5 градуса, но не выше.
Уровень лейкоцитов составляет около 10000–12000, высокий СОЭ выявляют не всегда, в большинстве случаев не возникает эозинофилии и палочкоядерного сдвига. Ферменты активизируются кратковременно и малозначительно.
На электрокардиограмме сегмент RS — Т смещается, чаще всего опускается под изолинию. Наблюдаются также патологические изменения зубца Т: как правило, он становится отрицательным, симметричным и принимает заостренную форму.
Мелкоочаговый инфаркт тоже является поводом для госпитализации больного. Лечение проводится с использованием тех же средств и методов, что при крупноочаговой форме.
Прогноз при этой форме благоприятный, летальность невысокая – 2–4 случая на 100 больных. Аневризма, разрыв сердца, сердечная недостаточность, асистолия, тромбоэмболии и другие последствия мелкоочагового инфаркта миокарда возникают редко, однако такая очаговая форма заболевания у 30% больных перерастает в крупноочаговую.
Локализация
В зависимости от локализации инфаркт миокарда бывает в следующих клинических вариантах:
- левого и правого желудочка — чаще прекращается кровоток к левому желудочку, при этом может поражаться сразу несколько стенок.
- перегородочный, когда страдает межжелудочковая перегородка;
- верхушечный — некроз происходит в верхушке сердца;
- базальный — повреждение высоких отделов задней стенки.
Атипичные типы болезни
Кроме вышеуказанных, различают и другие формы этой болезни — атипичные. Развиваются они при наличии хронических заболеваний и вредных привычек, из-за атеросклероза.
Атипичные формы существенно затрудняют диагностику.
Существуют гастралгическая, астматическая, бессимптомная и многие другие вариации инфарктов. Более подробно об атипичных формах инфаркта миокарда мы рассказывали в другой статье.
По этому признаку различают следующие виды инфаркта миокарда:
- первичный — возникает впервые;
- рецидивирующий — поражение фиксируют на протяжении двух месяцев после предыдущего, причем в той же зоне;
- продолженный — то же, что и рецидивирующий, но зона поражения другая;
- повторный — диагностируется через два месяца и позже, поражается любая зона.
Поэтому при первых симптомах, которые могут указывать на инфаркт, следует немедленно обратиться за медицинской помощью.