Желчная гипертензия на узи
Желчная гипертензия на узи
Несмотря на то, что желчные протоки, проходя через печень, идут вдоль воротной вены, они при УЗИ обычно не видны. Внепеченочная часть билиар-ной системы состоит из правого и левого печеночных протоков, общего печеночного протока, пузырного протока, общего желчного протока и протока желчного пузыря. Правый и левый печеночные протоки, выйдя из печени, в области ворот образуют общий печеночный проток. Пузырный проток отходит от шейки желчного пузыря, после его соединения с обшим печеночным протоком образуется общий желчный проток. Общий желчный проток проходит позади двенадцатиперстной кишки к головке поджелудочной железы и открывается в нисходящей части двенадцатиперстной кишки в ампулу фатерова соска.
Ультрасонографический вид билиарного тракта. При обычном УЗИ неизмененные внутрипеченочные желчные протоки трудно выявить из-за слишком малых размеров. Расширенные внутрипеченочные желчные протоки, однако, выглядят как анэхогенные тубулярные структуры, прилежащие к венам воротной системы. Такой своеобразный вид обусловлен близким расположением ветвей воротной вены и желчных протоков при их прохождении в печеночной паренхиме.
При сканировании в поперечной плоскости неизмененная левая ветвь воротной вены выглядит как одиночная вертикальная тубулярная структура, напоминающая букву Т или I. При расширении внутрипеченочных желчных протоков вдоль левой ветви воротной вены можно увидеть похожую на нее тубулярную структуру. Это явление описывают как симптом параллельных каналов или признак того, что «трубок слишком много».
При УЗИ желчного пузыря врач может оценить большую часть внепеченочного билиарного тракта, за исключением нормального пузырного протока, который расположен между желчным пузырем и общим желчным протоком. Несмотря на внепеченочное расположение этого протока, у большинства пациентов он визуализируется с трудом. При сканировании в продольной плоскости общий печеночный проток выглядит как тубулярная структура, проходящая кпереди от воротной вены, он может быть легко визуализирован и измерен у большинства пациентов. Благодаря совершенствованию технологий УЗИ сегодняшние электронные датчики позволяют врачу легко увидеть неизмененный обший печеночный проток в большинстве случаев.
При измерении просвета желчного протока неодходимо всегда измерять расстояние от внутреннего края одной его стенки до внутреннего края другой, если вы хотите получить точный размер просвета протока. Поскольку общий печеночный проток располагается кпереди от воротной вены, имеющей округлое сечение с четкими контурами, он является важным ультразвуковым ориентиром при диагностическом поиске у больных с болями в правом подреберье.
При УЗИ нелегко обнаружить место, где общий печеночный проток переходит в общий желчный. Часть протока, расположенного кпереди от правой ветви воротной вены, обычно обозначают как общий печеночный проток. Общий желчный проток врачи определяют как дистальную часть тубулярной структуры, проходящую в головке поджелудочной железы. Способность визуализировать общий печеночный проток в руках опытного специалиста становится важным диагностическим инструментом. Почему? Потому, что эта тубулярная структура является классическим ориентиром для выявления дилятации внепеченочной части билиарного тракта.
Расширение гепатикохоледоха обычно наступает раньше, чем расширение внутрипеченочной части билиарного тракта, что легко обнаружить при измерении ширины этого протока. УЗИ является важным диагностическим инструментом при обследовании больных с желтухой, поскольку помогает врачу легко установить наличие билиарной гипертензии. Если при УЗИ определяется расширение общего желчного протока, необходимо установить уровень и причину обструкции. Laing с соавторами выделяют следующие уровни обструкции: панкреатический, супрапанкреатический и обструкцию в воротах печени. Расширение общего печеночного протока или более проксимальной части билиарного тракта происходит при блокаде на уровне ворот печени.
Расширение гепатикохоледоха между воротами печени и поджелудочной железой обозначается как супрапанкреатическое. Дилятация части протока, проходящей в поджелудочной железе, определяется как интрапанкреатический уровень обструкции. Наиболее часто обструкция наблюдается на уровне головки поджелудочной железы, что приводит к расширению внепеченочной части билиарного тракта. Частыми причинами дистальной обструкции являются холедохолитиаз, стриктуры протока, хронический панкреатит и злокачественные новообразования.
Первоначально сонографический вид нескольких желчных протоков, как внутри-, так и внепеченочных, может смутить врача. Расширение дистальной части билиарного тракта помогает отличить расширенные желчные протоки от ветвей воротной вены.
При сканировании в поперечной плоскости можно визуализировать только одну тубулярную структуру, входящую в ворота печени, — воротную вену. При обструкции гепатикохоледоха может визуализироваться две таких структуры, передняя из них представляет собой расширенный общий желчный проток.
Стенки расширенных внутрипеченочных протоков могут становиться неровными, приводя к образованию извилистых, по сравнению с ветвями воротной вены, структур. Нормальные внутрипеченочные протоки обычно не видны, однако при их расширении они могут визуализироваться даже в периферических отделах печени. Кзади от расширенных протоков может определяться акустическое усиление ультразвука.
Использование цветной допплерографии может помочь в дифференцировке расширенного внутрипеченочного желчного протока от расположенной рядом печеночной артерии. Те тубулярные структуры, которые будут окрашиваться, являются сосудами. Если предполагается расширение дистальной части внутрипеченочного билиарного тракта, цветовое картирование помогает поставить окончательный диагноз.
Некоторые аспекты диагностики и дифференциальной диагностики механической желтухи
Легкость и удобство в новом объеме.
У постели пациента, в операционной или на спортивной площадке — всегда готов к использованию.
Механическая желтуха (МЖ) — патологический синдром, обусловленный нарушением оттока желчи из желчных протоков печени в двенадцатиперстную кишку (ДПК). Проблема диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряла актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов [1-3].
Этиологические факторы механической желтухи
- Пороки развития: атрезии желчевыводящих путей; гипоплазия желчных ходов; врожденные кисты холедоха; дивертикулы ДПК, расположенные вблизи большого дуоденального сосочка (БДС).
- Доброкачественные заболевания желчных путей: желчнокаменная болезнь (ЖКБ), осложненная холедохолитиазом; вколоченные камни БДС; воспалительные стриктуры желчевыводящих путей; стеноз БДС.
- Воспалительные заболевания: острый холецистит с перипроцессом; склерозирующий холангит; псевдотуморозный панкреатит; паразитарные поражения печени в области ворот печени; воспалительные инфильтраты в области ворот печени; острый папиллит; увеличение лимфатических узлов печеночнодвенадцатиперстной связки.
- Опухоли: папилломатоз желчных ходов; рак печеночных и общего желчного протоков (ОЖП); объемные образования БДС; рак головки поджелудочной железы (ПЖ); метастазы и лимфомы в воротах печени.
- Структуры магистральных желчных протоков, развивающиеся в результате операционной травмы.
Инструментальная диагностика механической желтухи
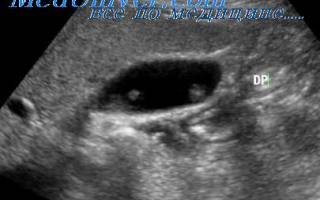
- Ультразвуковое исследование (УЗИ). Основным признаком МЖ при УЗИ является расширение внутрипеченочных желчных протоков (рис. 1). УЗИ позволяет не только выявить билиарную гипертензию, но и установить уровень блока.
При высоком билиарном блоке (обтурация на уровне ворот печени) при УЗИ визуализируются расширенные внутрипеченочные протоки при нормальном диаметре ОЖП (до 6 мм), желчный пузырь чаще нормальных размеров или уменьшен, возможно выявление в воротах печени объемного образования.
При низком билиарном блоке (обтурация на уровне холедоха, головки ПЖ, БДС) кроме расширенных внутрипеченочных протоков визуализируются расширенные внепеченочные протоки, желчный пузырь увеличен (рис. 2).
Если низкий блок обусловлен индуративным панкреатитом, при УЗИ имеет место увеличение органа в размере, могут выявляться кальцинаты в ПЖ (рис. 3). При опухоли головки ПЖ на фоне билиарной гипертензии визуализируется объемное образование в ПЖ (рис. 4). Критериями гипертензии главного панкреатического протока служит его расширение более 2 мм в теле и более 3 мм в головке ПЖ.
При ЖКБ, осложненной холедохолитиазом, выявляется увеличенный желчный пузырь с конкрементами, а также конкременты в холедохе (рис. 5).
Диагностируют очаговые поражения печени: эхинококковые и альвеококковые кисты; увеличенные лимфоузлы; местатазы. - Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Чрескожная чреспеченочная холангиография.
ЭРХПГ и холангиография под контролем УЗИ [1-3] могут сопровождаться и последующим лечебным эффектом (установкой потерянного дренажа,папиллотомией, холангиостомией). - Компьютерная томография — КТ и магнитно-резонансная томография (МРТ) печени и желчевыводящих путей.
Рис. 1. Ультразвуковая картина билиарной гипертензии при механической желтухе.
а) Расширенные внутрипеченочные протоки.
б) Увеличенный желчный пузырь с густой взвесью (красная стрелка) и расширенный ОЖП (синяя стрелка).
Рис. 3. Эхографическая картина хронического псевдотуморозного панкреатита. Кальцинаты в паренхиме ПЖ.
Рис. 4. Ультразвуковая картина опухоли головки ПЖ: образование в головке ПЖ (красная стрелка), расширенный панкреатический проток (зеленая стрелка).
Рис. 5. Ультразвуковая картина билиарной гипертензии при механической желтухе, обусловленной ЖКБ, осложненной холедохолитиазом, конкременты в желчном пузыре и ОЖП.
Дифференциальный диагноз механической желтухи
Дифференциальную диагностику механической желтухи, в первую очередь, нужно проводить с паренхиматозной желтухой.
Паренхиматозная желтуха возникает при гепатитах и циррозах печени, развивается постепенно. Основной отличительный ультразвуковой признак паренхиматозной желтухи от механической — отсутствие расширения внутри- и внепеченочных желчных протоков.
Ультразвуковые признаки острого вирусного гепатита [4] включают увеличение размеров печени за счет обеих долей; в поздних стадиях возможно уменьшение размеров печени (симптом тающей льдинки); эхогенность паренхимы низкая (симптом темной печени); структура может быть однородной за счет выраженного отека паренхимы либо неоднородная (симптом выделяющихся сосудов); более выраженное обогащение сосудистого рисунка; уменьшение диаметра магистральных стволов печеночных вен; незначительное увеличение диаметра основного ствола воротной вены; снижение показателей скоростного и объемного кровотока по воротной вене; увеличение лимфоузлов в области гепатодуоденальной связки; спленомегалия (увеличение площади селезенки более 50 см²).
Ультразвуковые признаки хронического гепатита [4] включают увеличение размеров печени; контур печени четкий и ровный; закругление краев и увеличение углов; структура органа диффузно неоднородна; эхогенность паренхимы повышена; обеднение сосудистого рисунка на периферии; основной ствол воротной вены не расширен.
Ультразвуковые признаки цирроза печени [5-7] включают увеличение размеров печени на начальной стадии и уменьшение в терминальной; гипертрофию хвостатой доли печени; контуры становятся неровными, бугристыми; капсула четко не дифференцируется; структура паренхимы диффузно неоднородной со множественными участками повышенной эхогенности (очаги фиброза) и пониженной эхогенности (очаги регенерации); обеднение сосудистого рисунка на периферии.
При развитии портальной гипертензии [5, 7, 8] выявляются типичные эхографические признаки: увеличение диаметра портальной вены со снижением линейной скорости кровотока; изменение просвета портальной вены при глубоком вдохе не более 10%; увеличение диаметра селезеночной (свыше 8 мм), верхней и нижней брыжеечных вен; увеличение диаметра внепеченочной части воротной вены свыше 15 мм; гепатофугальное направление кровотока; выявление различных порто-портальных и порто-кавальных коллатералей (рис. 6); спленомегалия; асцит.
а) В-режим. Отсутствие типичного трубчатого анэхогенного ствола воротной вены с гиперэхогенными стенками. Ствол воротной вены виден как неоднородной структуры образование с множеством эхогенных, параллельно идущих стенкам сосуда перегородок (стрелка). Наличие гиперэхогенных участков в паравенозной области воротной вены.
б) Режим ЦДК. Выраженные крупные коллатерали в проекции воротной вены.
При паренхиматозной желтухе желательна гистологическая верификация диагноза. С этой целью рекомендовано выполнение пункционно-аспирационной биопсии (ПАБ) печени под контролем УЗИ.
Клиническое наблюдение
Пациентка Л., 73 лет, поступила в стационар с жалобами на пожелтение кожных покровов.
При УЗИ брюшной полости: расширены внутрипеченочные протоки (сегментарные до 6 мм, долевые до 10 мм). ОЖП 14-15 мм. Желчный пузырь 120 30 мм, стенка 3 мм, конкрементов не выявлено. ПЖ нормальных размеров, контуры ровные, четкие. Структура диффузно неоднородная, повышенной эхогенности. Панкреатический проток расширен до 5 мм. Заключение: ультразвуковая картина низкого печеночного блока с билиарной гипертензией, блок на уровне БДС, терминального отдела ОЖП (рис. 7).
а) Увеличенный желчный пузырь с густой взвесью внутри (красная стрелка) и расширенный ОЖП (синяя стрелка).
б) Расширение внутрипечоночных протоков (синяя стрелка).
в) Расширение панкреатического протока (зеленая стрелка).
Мультиспиральная КТ с болюсным контрастированием: внутри- и внепеченочные желчные протоки расширены (долевые до 9 мм, общий печеночный проток (ОПП) 14 мм, интрапанкреатическая часть холедоха 12 мм). Вирсунгов проток расширен на всем протяжении до 6 мм. В проекции БДС визуализируется мягкотканое образование до 11 мм, накапливает контраст. Заключение: опухоль БДС с низким печеночным блоком.
Проведенные ЭРХПГ с эндоскопической папиллосфинктеротомией (ЭПСТ) установили: БДС значительно увеличен в размере, напряжен, в области устья инфильтрация слизистой, бесструктурные мелкобугристые разрастания, контактная ранимость, катетеризация боковым папиллотомом безуспешна. Выполнено рассечение продольной складки торцевым папиллотомом с формированием супрапапиллярной фистулы. При ЭРХПГ контрастируется расширенный холедох, прерывающийся на уровне интрапанкреатического отдела, без эвакуации контраста. В фистулу по проводнику установлен «потерянный» дренаж холедоха (7 см), получен отток контраста в кишку. Заключение: эндоскопическая картина опухоли БДС. Состояние после ЭРХПГ, ЭПСТ. Установка «потерянного» дренажа холедоха.
Таким образом, был установлен диагноз: папиллярная аденома БДС. Острый холецистит. Паравезикальный абсцесс. Механическая желтуха.
- Методы лучевой диагностики оказывают существенную помощь в диагностике и дифференциальной диагностике МЖ.
- Решающая роль в диагностике и дифференциальной диагностике МЖ первичного звена принадлежит УЗИ.
- На втором этапе исследования в зависимости от уровня блока показаны ЭРХПГ (возможно, в сочетании с ЭПСТ), КТ, МРТ, чрескожная чреспеченочная холангиография под контролем УЗИ.
- Малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать желтуху и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению.
Литература
- Tannapfel A., Wittekind C. (2004). Gallbladder and bile duct carcinoma. Biology and pathology. Internist 45: 33-41.
- Valle J., Wasan H. et al. (2010). Cisplatin plus gemcitabine versus gemcitabine alone for billiary tract cancer. N Engl J Med 362: 1273-1281.
- Wiedmann M.W., Mossner J. (2010). Molecular targeted therapy of biliary tract cancer — results of the first clinical studies. Curr Drug Targets 11: 834-850.
- Балашов А.Т. Возможность использования ультразвукового исследования при определении степени тяжести острого вирусного гепатита (обзор литературы) // Медицинская визуализация. 2007, N 1. С. 32-37.
- Михайлов М.К. Эхография в диагностике цирроза. М.: МЕДпресс-информ. 2003.
- Шипов О.Ю., Сюткин В.Е., Матюхина А.П., Иваников И.О. Особенности ультразвуковой картины у больных циррозом печени с разной степенью активности алкогольного гепатита // Медицинский журнал «SonoAce-Ultrasound». 2007. N 16. С. 46-51.
- Annet L., Materne R., Danse E. et al. Hepatic flow parameters measured with MR imaging and Doppler US: Correlations with degree of cirrhosis and portal hypertension // Radiology. 2003. V. 229. P. 409-414.
- Васильев В.А., Лисаченко Н.А., Цеханович К.Б. Возможности ультразвуковой допплерографии портальной системы в диагностике вирусных гепатитов // Материалы III научно-практической конференции с международным участием. Петрозаводск. 2004. С. 82-83.
Легкость и удобство в новом объеме.
У постели пациента, в операционной или на спортивной площадке — всегда готов к использованию.
Билиарная гипертензия печени
Развитие патологии
Билиарная гипертензия – заболевание, которое развивается вследствие неправильной функциональности желчных протоков и их сфинктеров. Нарушается отток желчи, провоцируя повышение давления внутри желчевыводящих путей и затрудненный поток крови внутри систем и органов.
Гипертензия желчных протоков представляет собой стабильный синдром, во время которого у человека повышается сосудистое давление внутри желчевыводящих путей до показателей 160/140 мм. рт. столба. Если человек начинает употреблять гипотензивные средства, не назначенные врачом, то эти попытки становятся малоэффективными. Следовательно, больной вынужден обратиться к специалисту для выявления причин затруднения желчного оттока.
Как правило, билиарная гипертензия появляется вследствие возникновения патологических процессов в области желчного пузыря или иных факторов, препятствующих полноценной функциональности желчных протоков.
Заболевание возникает от следующих факторов:
- От появления опухолей, локализующихся в желчевыводящих путях, вследствие чего отток желчи нарушается. Аналогичным образом данные отклонения провоцируют новообразования близлежащих органов, передавливающие протоки, осуществляющие вывод желчи.
- Вследствие калькулезного холецистита либо желчекаменной болезни. Это образование твердых камней (нерастворимых) в гепатобилиарной системе. В результате появляется желтуха механического происхождения.
- При попадании червей-паразитов в желчные протоки. Обустроившись в желчевыводящих путях человека, гельминты начинают отравлять токсинами организм и размножаться. Вследствие этого они закрывают собой просвет сосудов или органов, отвечающих за отток желчи.
- При обнаружении биллиарной гипертензии в детском возрасте, нужно исследовать желчевыводящие протоки на наличие аномального развития, характеризующегося сужением венозного просвета или измененной формой.
Разновидности билиарной гипертензии
Диагностируя больного, врачи устанавливают конкретную разновидность билиардной гипертензии, характеризующуюся степенью сложности и наличием осложнений. Благодаря этим данным специалист может подобрать наиболее эффективное лечение и сохранить жизнь человека.
Билиарная гипертензия характеризуется распространенностью повышенного давления. Этот фактор содержит в себе 2 возможных варианта протекания болезни: сегментарный или тотальный.
- Тотальная гипертензия подразумевает собой поражение полностью всех сосудов портальной системы.
- Сегментарная характеризуется нарушением кровотока в селезеночной вене. Однако при таком течении заболевания давление в воротной вене остается нормальным.
Определяющаяся по расположению венозного блока:
- Внутрипеченочная гипертензия – результат блокировки кровотока внутри печеночной портальной вены.
- Предпеченочная – появляется вследствие затрудненного венозного кровотока в сосудах, подающих кровь в печень.
- Постпеченочная – происходит вследствие затруднения движения крови из печени в полую вену (нижнюю).
- Смешанная. При этом могут наблюдаться несколько видов билиарной гипертензии, усложняющих состояние больного и назначение терапии.
По степени тяжести:
- Начальная стадия – определяется незначительным нарушением функциональности желчных протоков.
- Умеренная – при этом сбой и рабочая функциональность желчных протоков компенсируется.
- Выраженная – при этом появляется скопление жидкости в брюшной полости, что приводит к увеличению размеров данной области.
- Осложненная – провоцирует возникновение почечной недостаточности или внутреннего кровотечения.
Исследовав все эти факторы, врач принимается за назначение оптимальной терапии, позволяющей облегчить состояние больного и снизить подверженность пациента к появлению осложнений.
Билиарная гипертензия вызывает целый ряд признаков. Если идет речь о желтухе, то одним из видимых симптомов является желтый цвет лица и глазных склер больного.
На начальной стадии заболевания можно не обратить внимания на появившуюся симптоматику, ведь она слабо выражена. Однако иногда и на первых этапах болезни могут возникать следующие признаки болезни:
- Вздутие живота.
- Рвота и тошнота.
- Общая слабость.
- Регулярные отрыжки.
- Снижение аппетита или нежелание принимать пищу.
- Неприятный привкус во рту, возможно извращение вкуса (появление горечи во рту).
- Боли в эпигастральной области и зоне правостороннего подреберья.
- Метеоризм (повышенное газообразование).
При выраженной или осложненной форме билиарной гипертензии, к вышеописанным симптомам добавляются:
- Видоизменение испражнений. Фекалии становятся подозрительно светлыми или прозрачными, вследствие недостатка желчи.
- Моча приобретает темный оттенок.
- Метеоризм появляется вследствие ненормального переваривания пищи, связанного недостатком желчи.
- Передние брюшные вены становятся расширенными.
Для назначения неотложной терапии потребуется провести тщательную диагностику, при которой специалисты могут обнаружить жидкость в брюшной полости, увеличенные размеры селезенки и остальные факторы, подтверждающие наличие заболевания. В противном случае органы человека могут отказать в функционировании.
При обнаружении билиарной гипертензии на запущенной стадии (с осложнениями), кроме вышеописанной симптоматики могут появиться кровопотеки, появившиеся вследствие повреждения вен пищеварительной системы и прямой кишки, тяжелая недостаточность почек. Очень часто данным отклонениям сопутствует лейкопения, тромбоцитопения и критический недостаток железа в организме. Такая неприятность появляется из-за разрушения кровяных телец, частички которых оседают в селезенке.
Если больной отказывается от лечения или не хочет посещать клинику, то он может навлечь на себя еще большую опасность. При холангите – гнойниковом воспалительном процессе желчевыводящих путей, обнаруживают микробы, вызывающие инфекцию.
Также вследствие нарушенного оттока желчи, печеночные клетки постепенно отмирают, а на их месте появляется фиброзная ткань, провоцирующая билиарный цирроз. Также может появиться абсцесс печени, при котором внутри печени образуется полость, наполненная гноем.
Если человек вовремя обратиться за помощью к врачу, то можно избежать вышеописанных проблем и понести меньшие затраты на лечение. Рекомендуется ежегодно всей семьей проходить обследование организма, чтобы предупредить тяжелые формы множества заболеваний, в том числе и биллиарную гипертензию.
Диагностика
Чтобы установить причину, вызывающую билиарную гипертензию или подтвердить диагноз, потребуются инструментальные методы обследования пациента. Наиболее информативными из них являются:
- УЗИ.
- Компьютерная томография.
- Рентгеноконтрастные методики исследования.
- Биопсия.
- Лапароскопия.
УЗИ желчевыводящих протоков – неинвазивный способ исследования забрюшинного пространства, работающий на основе ультразвукового излучения, безопасного для здоровья больного. При этом определяется уровень блокировки желчевыводящих протоков, расширение внутри- и внепочечных желчных протоков.
При обнаружении заболевания с дистальным уровнем блокировки желчевыводящих протоков, появляется расширение гепатикохоледоха. Если не принимать никаких мер, то со временем протоки, расположенные внутри почек, расширяются, увеличивая диаметр желчного пузыря. Проток, размером свыше 10 мм., появляется вследствие появления опухоли (свыше 50% случаев).
Компьютерная томография также позволяет визуализировать органы, не вмешиваясь в целостность человеческого тела. Результаты исследования позволяют оценить размеры появившихся опухолей и новообразований, их локализацию и разрастание на близлежащие органы и структуры.
Рентгеноконтрастные исследования подразумевают собой введение в организм контрастирующего вещества, просветляющего затемненные участки внутренних органов. Как следствие, на рентгеновском снимке хорошо отображаются поврежденные зоны, давая возможность оценить способность желчных протоков нормально функционировать.
Биопсия – редкий способ исследования. При этом врачам приходится забирать небольшой кусочек патологической ткани из организма. Процедура выполняется под наблюдением специалистов, с использованием УЗИ-оборудования. Результаты исследования полученной ткани позволяют определить добро- или злокачественность новообразования.
Если вышеописанные способы не помогли получить достаточно сведений о причинах возникновения заболевания, то выполняется лапароскопия, представляющая собой оперативное вмешательство. При этом врачи могут рассмотреть поврежденные участки и одновременно провести лечение, взять забор биоматериалов для дальнейшего исследования. Отталкиваясь от выявленного патологического заболевания, выполняются повторное хирургическое лечение.
Избавление от билиарной гипертензии выполняется исключительно после полного обследования и установления всех факторов заболевания: локализации и стадии болезни, причин ее появления. Тогда решается вопрос о применении консервативного или хирургического лечения.
Консервативное лечение выполняется в случае стабильно нормального самочувствия человека. Врач назначает медикаменты, способствующие восстановлению кровотока внутри желчных протоков. Также данная лечебная методика применяется для подготовки больного к оперативному вмешательству.
В этом случае применяются:
- АПФ ингибиторы.
- Нитраты.
- Гликозаминогликаны.
- Бета-адреноблокаторы.
Чаще всего, при билиарной гипертензии врачи назначают пациентам один или несколько препаратов из этого списка:
Данные медикаменты хорошо помогают при выявлении умеренной или начальной стадии заболевания, однако не следует заниматься самолечением, не установив точный диагноз у врача. Неправильно подобранными средствами можно еще больше навредить печени, или полностью вывести ее из строя.
Оперативное вмешательство (хирургическое) требуется для удаления новообразований, передавливающих внутрижелчную вену и провоцирующую билиарную гипертензию. Если источником появления билиарной гипертензии является желчекаменная болезнь, то потребуется хирургическим путем удалить желчный пузырь, вместе с расположенными внутри камнями. В этом случае у больного нет времени на размышления, и операция проводится в течение нескольких дней.
При выявлении злокачественной опухоли, специалисты проводят консервативное лечение, радио- и химиотерапию, а затем приступают к удалению новообразования. Такой подход к лечению позволяет избавиться от метастазирования в крови и уменьшить размер новообразования.
При обнаружении полипы (доброкачественной опухоли), провоцирующей билиарную гипертензию, ее удаляют, отрезают небольшой кусочек и отправляют его на исследование, чтобы оценить возможность перерождения опухоли. Подобные новообразования могут из доброкачественных трансформироваться в злокачественные.
При желтухе, провоцирующей билиарную гипертензию, лечение выполняют в 2 этапа:
- Временное восстановление функциональности желчных протоков, применяя чрескожную и эндоскопическую методику.
- Проводят операцию, снижающую риск появления осложнений, вызывающих фатальные последствия. Данное мероприятие выполняется тогда, когда все симптомы заболевания прошли.
При обнаружении проблем с билиарной гипертензией (врожденного характера) у ребенка, то выполняется хирургическое вмешательство, с целью установить специальный расширяющий материал в зауженный канал. Это позволяет нормализовать отток желчи и устранить заболевание.
Чем раньше больной обратился к врачу и обнаружил гипертензию, тем легче протекает оперативное вмешательство.
Рекомендуется обращать внимание даже на малейшие боли, дискомфортные ощущения в области брюшной полости, чтобы своевременно вылечить заболевание щадящим путем, ограждая себя от возникновения осложнений.
Гипертензия желчных протоков (билиарная гипертензия) может привести к смерти, поэтому требуется тщательно следить за своим здоровьем: реагировать на поведение организма и обращаться к врачу, правильно питаться (чтобы не перегружать печень), избавиться от вредных привычек и употреблять медикаменты исключительно по назначению врача. Неверно подобранные лекарства бессильны против возникающих у вас симптомов, но они заставляют печень работать в усиленном режиме и способствуют блокировке желчного оттока.
Для подготовки материала использовались следующие источники информации.
Билиарная гипертензия или гипертензия желчных протоков: симптоматика, диагностика и лечение
Регуляция оттока желчи осуществляется особыми протоками и сфинктерами, которые представляют собой билиарную систему. Нарушение оттока желчи вследствие каких-либо патологий этой системы приводит к изменению кровотока. Это заболевание, известное как билиарная гипертензия, характеризуется повышением давления в сосудах желчевыводящих путей.
Билиарная гипертензия: особенности заболевания
Билиарная гипертензия не может сравниваться с артериальной гипертензией, так как заболевание локализовано в билиарной системе и проявляется нарушением работы органов брюшной полости.
Билиарная гипертензия является прямым следствием застоя желчи, в результате которого нарушается кровоток этой системы. Желчная гипертензия развивается из-за повышения давления в портальной вене, которое в нормальных условиях не превышает 10 мм.рт.ст. Через эту крупную вену осуществляется поступление крови в печень, при этом ¾ кровоснабжения печени проходит через портальную вену. Изменение артериального давления в этой вене также нередко называют портальной гипертензией.
Билиарная гипертензия – это повышение давления крови в портальной вене на 20% от нормы и выше. Таким образом диагноз ставится в случае, если давление в портальной вене превышает 12 мм.рт.ст.
Расположение воротной (портальной) вены
По тяжести нарушений, билиарная гипертензия делится на сегментарную и тотальную. Сегментарной называется гипертензия, при которой происходит нарушение кровотока в селезеночной вене. Под тотальной гипертензией понимают нарушение кровообращения по всей билиарной системе.
По характеру течения заболевания выделяют:
- начальную или стадию компенсации, на которой диагностируются функциональные нарушения;
- умеренную форму болезни (стадия субкомпенсации) с появлением выраженных симптомов нарушения работы печени;
- выраженную гипертензию (стадия декомпенсации), которая характеризуется острой симптоматикой и тяжелыми нарушениями работы билиарной системы.
Выраженная билиарная гипертензия – это очень опасное заболевание. Она может привести к развитию тяжелых осложнений, среди который внутренние кровотечения и нарушения работы печени. Выраженная билиарная гипертензия также опасна развитием острой печеночной недостаточности.
Причины развития заболевания
Гипертония печени, гипертензия желчного пузыря или билиарная гипертензия – все это названия одного и того же заболевания. Врачам известно множество причин развития синдрома билиарной гипертензии – от недостатка витаминов до хронических заболеваний органов пищеварительной системы.
Гипертензия, характеризующаяся изменением давления крови вследствие застоя желчи в путях желчных протоков, может быть вызвана:
- вирусным гепатитом;
- тяжелой интоксикацией печени;
- длительной терапией некоторыми препаратами;
- обструкцией желчных путей;
- хроническим венозным застоем в печени.
Заболевания желчевыводящих путей и поджелудочной железы, включая обструкцию желчных путей, приводят к нарушению оттока этого фермента, повышенной нагрузке на печень, изменению нормального кровотока билиарной системы и развитию гипертензии. Заболевание может выступать следствием опухолевых новообразований в желчных протоках, желчнокаменной болезни. Тяжелые интоксикации печени вследствие приема алкоголя, наркотических веществ или некоторых препаратов, включая глюкокортикостероиды, также могут выступать причиной гипертензии.
Препараты, негативно влияющие на функцию печени – это антидепрессанты, цитостатики, глюкокортикостероиды, бета-адреноблокаторы. Длительная терапия этими лекарственными средствами приводит к нарушению работы печени, повышению давления крови в портальной вене и развитию билиарной гипертензии.
Многие медикаменты негативно воздействуют на печень
Известны случаи, когда билиарная гипертензия развивалась после перенесенных паразитарных инвазий.
Также к факторам риска развития этой формы гипертензии относятся тяжелые эндокринные и неврологические нарушения, хронические заболевания желудочно-кишечного тракта – гастрит, язвенная болезнь, дуоденит.
Симптоматика билиарной гипертензии
Заболевание развивается медленно и длительное время протекает без каких-либо специфических симптомов. Появление тяжелых симптомов и признаков билиарной гипертензии свидетельствует о недостатке компенсаторных возможностей организма и появляется на стадии субкомпенсации.
Специфические симптомы заболевания:
- желтуха;
- зуд эпидермиса и слизистых оболочек;
- лихорадка;
- асцит;
- болевой синдром в правом подреберье;
- эпигастральные боли.
На начальных стадиях развития болезни отмечается повышенный метеоризм и нарушения пищеварения. Может присутствовать боль в области селезенки, пациенты часто жалуются на расстройства стула.
По мере прогрессирования болезни, начиная со второй стадии заболевания, к симптомам присоединяются признаки нарушения работы печени. Это характеризуется желтушностью эпидермиса, слизистых оболочек рта и глазных яблок. Этот симптом указывает на выраженные нарушения оттока желчи.
Повышение давления в портальной вене приводит к скоплению жидкости в брюшной полости. Это явление называется асцитом.
Выраженная билиарная гипертензия сопровождается симптомами общего характера – лихорадкой, постоянной утомляемостью, диспепсическими расстройствами. Со временем происходит увеличение размеров селезенки и печени, варикозное расширение вен передней стенки живота, желудка и прямой кишки.
Поражение печени внешне проявляется в пожелтении глаз и кожи
Диагностика заболевания
Билиарная гипертензия имеет тенденцию к быстрому прогрессированию. Тяжелые формы заболевания лечатся только хирургическими методами. Своевременное обращение к врачу и точная диагностика патологии помогут предотвратить развитие опасных осложнений.
Для постановки диагноза необходимые следующие лабораторные и аппаратные исследования:
- общий и биохимический анализ крови;
- анализ мочи;
- ультразвуковое исследование органов брюшной полости;
- МРТ и КТ органов брюшной полости.
При подозрениях на билиарную гипертензию обязательно назначается магнитно-резонансная томография и КТ органов брюшной полости. Это позволяет исключить опухолевые новообразования как одну из вероятных причин нарушения оттока желчи и повышения давления в портальной вене.
Перечисленный комплекс исследований позволяет оценить степень увеличения органов брюшной полости, выявить варикозное расширение вен и сопутствующие нарушения.
Магнитно-резонансное исследование и ультразвуковое (УЗИ) позволяют исключить наличие конкрементов, которые могут вызывать билиарную гипертензию.
Методы лечения
На начальной стадии заболевания, когда наблюдаются функциональные нарушения работы органов брюшной полости из-за повышения давления в портальной вене, практикуют медикаментозную терапию.
Лечение билиарной гипертензии составляют из препаратов следующих групп:
- бета-адреноблокаторы;
- нитраты;
- ингибиторы АПФ;
- гликоаминогликаны.
Дополнительно назначают симптоматическую терапию, в зависимости от причин развития болезни. Устранение первопричины гипертензии, которой может выступать холецистит, гепатит, аутоиммунные нарушения или интоксикация, позволяет остановить прогрессирование заболевания. Для нормализации кровотока назначают бета-адреноблокаторы (Анаприлин, Атенолол). Ингибиторы АПФ подбираются индивидуально для каждого пациента, учитывая степень функциональных нарушений работы печени. Во время лечения обязательно следует принимать гепатопротекторы.
Хирургическое лечение практикуется при наличии механических препятствий для кровообращения в печени. Его назначают при асците и внутреннем кровотечении на фоне билиарной гипертензии. При наличии полипов, конкрементов или других новообразований в желчных протоках обязательно показано удаление.
Прогноз зависит от того, как быстро начато лечение. Начальная стадия билиарной гипертензии достаточно успешно лечится медикаментами.
Специфической профилактики билиарной гипертензии не существует. Так как заболевание часто развивается на фоне патологий печени, желчного пузыря и желчевыводящих путей, своевременное лечение этих нарушений является наиболее эффективной профилактической мерой.
Что такое билиарная гипертензия?
Билиарная гипертензия — состояние, при котором повышается давление в желчевыводящих путях печени, а также в желчном пузыре и общем выводящем протоке. Главной причиной данного диагноза является препятствие для выхода желчи. Это нарушение развивается в любом возрасте, наиболее часто встречается у женщин.
Описание болезни
Печень производит желчь, содержащую в себе холестерин, билирубин и другие продукты, участвующие в обмене веществ, а также желчные кислоты. Принимающая участие в пищеварении желчь из печени выводится в просвет двенадцатиперстной кишки путем системы полых структур, которые включают внутрипеченочные протоки, пузырный и общий проток и сам желчный пузырь. Данное строение имеет название гепатобилиарной системы.
Возможные причины патологии
В основном, билиарная гипертензия, как выше отмечено, развивается из-за нарушения оттока при разных патологических процессах. К ним можно отнести:
- Опухоли (новообразования злокачественного или доброкачественного типа), появившиеся в каком-либо желчевыводящем протоке, препятствующие оттоку. Кроме этого, к гипертензии может привести зажимание одного из выводящих протоков опухолью, которая развивается в органах, расположенных вблизи (зачастую причиной может стать рак головки поджелудочной железы).
- Желчнокаменная болезнь. Данная патология характеризуется формированием не растворяемых камней с их размещением в разных отделах гепатобилиарной структуры, а также прогрессированием механической желтухи (окрашивание кожи в желтый цвет в связи с повышением плотности билирубина в крови).
- Паразитство каких-либо видов гельминтов (описторхоз) в выводящих протоках.
Помимо этого, состояние билиарной гипертензии может развиться в результате врожденных пороков, тормозящих развитие желчевыводящих путей, и влекущих за собой изменения их формы и диаметра. В данном случае первоначальные признаки заболевания могут проявиться уже в юном возрасте.
В настоящее время такая гипертензия является часто встречающейся патологией.
Основные виды
Медицина на современном этапе выделяет несколько форм болезни, отличающихся между собой степенью распространения давления, месторасположением венозного блока, стадией протекания гипертензии. По месторасположению венозного блока выделяют:
- Постпеченочный тип гипертензии.
- Гипертензию внутрипеченочного и предпеченочого типа.
- Гипертензию смешанного типа.
По степени распределения давления выделяют:
- Сегментарную — при которой нарушается кровоток в вене селезенки, оставаясь при этом без изменений в воротной вене.
- Тотальная гипертензия, при которой поражается вся система сосудов.
По стадии протекания выделяют:
- Начальная — происходит лишь функциональные нарушения.
- Умеренная билиарная гипертензия – имеются компенсированные нарушения.
- Тяжелая — явные декомпенсированные нарушения, сопровождающиеся отечно-асцитическим синдромом.
- Осложненная — сопровождающаяся кровотечениям и прогрессированием печеночной недостаточности.
Все стадии билиарной гипертензии, кроме последних двух, подлежат лечению консервативными методами. Последние две стадии нуждаются в хирургическом вмешательстве.
Признаки заболевания
Симптоматика на раннем этапе болезни долгое время не проявляется. Поэтому люди, ничего не подозревающие о происходящем в их организме, вовремя не прибегают к медикаментозной помощи. Бывает, что основные признаки заболевания проявляются в диспепсических расстройствах, болях в подреберье справа, метеоризме, неустойчивости стула и слабости в теле.
У больного наблюдается увеличение селезенки и появление желтухи. Также признаком данного заболевания может быть скопившаяся жидкость в брюшной полости (асцит). При асците наблюдаются расширенные вены на брюшной передней стенке. Признаки билиарной гипертензии важно распознать на начальном этапе.
Если запустить заболевание, то у пациента может развиться кровотечение из вен желудка, пищевода и прямой кишки. Также можно увидеть кровяные следы в кале или рвоте.
Один из заметных признаков, вызывающий тревожность у пациента, это резкая потеря массы тела.
Причины, вызывающие такую гипертензию, бывают разными, но наиболее часто патологическое состояние вызывают злокачественные опухоли, располагающиеся в желчном пузыре или печени. Бывает, что опухоль локализуется в поджелудочной железе, и она, увеличиваясь в размерах, давит на протоки желчи. К другим причинам относят желчнокаменную болезнь и полипы.
Диагностика
Чтобы определить билиарную гипертензию печени, необходимо пройти УЗИ брюшной полости и забрюшинного пространства. Иногда назначают КТ и МРТ. С помощью этих методов диагностики доктор может тщательно изучить величину и состояние возможных опухолей и определить вероятность их прорастания в рядом расположенные органы. Если предыдущее методы предоставили мало информации, то прибегают к рентгенконтрастным методам диагностики. В наиболее осложненных случаях обращаются к биопсии. Когда не удается долго определить причину, по которой пациент заболел гипертензией, назначают лапароскопию, иногда перерастающую в операцию.
Консервативные методы лечения
После диагностирования болезни врач назначает консервативное лечение и подбирает препараты, если потребуется, то приступает к разработке схемы оперативного вмешательства. При лечении консервативным методом назначаются бета-адреноблокаторы, например, «Атенолол» и «Анаприлин», нитраты – «Нитроглицерин» и «Нитросорбид», гликоаминогликаны – «Сулодексид». В редких случаях могут потребоваться ингибиторы АПФ – «Эднит» или «Моноприл». Доктор назначает дозировку и длительность принятия лекарств, покупать перечисленные препараты самостоятельно строго запрещено.
Хирургическое вмешательство
Когда консервативные методы лечения билиарной гипертензии не дают результатов или отмечены осложнения в виде асцита, кровотечения из желудка, кишечника или печени, лечащий врач назначает операцию. Она заключается в устранении опухолей или камней, а также проведении шунтирования.
При тяжелых случаях, провоцирующих камни и полипы, проводят холецистэктомию. Данная операция заключается в том, что удаляется желчный пузырь с содержащимися в нем камнями.
В послеоперационный период пациенту назначаются препараты, улучшающие процесс кровоснабжения и питания клеток печени, кроме того, антибактериальные средства (предотвращающие вероятность присоединения инфекции). Также проводится процесс декомпрессии желчевыводящих путей.
Билиарная гипертензия поджелудочной железы является достаточно серьезным заболеванием, и при отказе от лечения могут появиться серьезные осложнения. Гипертензия оказывает влияние на сердечно-сосудистую систему и работу головного мозга, что может привести к инсультам и инфарктам. Гипертензия способствует повышению глазного давления, которое может привести к ринопатии. При артериальном типе заболевание перерастает в сердечную недостаточность и может привести к летальному исходу.
Народная медицина при лечении гипертензии
Для получения от лечения быстрого результата рекомендуется придерживаться комбинации народной медицины с медикаментозным лечением, которое назначил лечащий врач. Наиболее действенными народными средствами, нормализующими отток желчи и растворяющими камни, являются:
- Оливковое масло. Употребляется внутрь на протяжении трех недель. Использовать необходимо за полчаса до еды три раза в сутки, начиная с 0,5 ч. л. и увеличивая дозу до 0,5 стакана.
- Свекла. Ее необходимо очистить и измельчить, затем сварить, чтобы получился густой сироп. Употреблять по полстакана трижды в день.
- Хорошим растворителем камней в желчном пузыре является укроп. Подойдут как семена, так и трава. Настой готовят следующим образом: семена или траву обдают кипятком и настаивают 3 часа, желательно в термосе. Затем необходимо употреблять по 100 г настоя до 5 раз в день после приема пищи.
- Хорошо влияют на организм человека травы, в сбор которых входят: донник, корень цикория и одуванчика, чистотел. Травы смешивают в равных долях, после 1 ст. л. смеси заливают 1 стаканом кипятка. Принимать необходимо настой залпом, по полстакана натощак один раз в день.
Профилактика
В профилактических целях рекомендуется заниматься спортом, проводить больше времени на природе, употреблять экологически чистые продукты с большим содержанием витаминов и микроэлементов. Требуется придерживаться диеты, в ежедневном меню должны быть растительные и молочные жиры, способствующие быстрому отхождению желчи. Необходимо избегать употребления продуктов, которые могут вызвать раздражение слизистой оболочки желудка. Необходимо убрать из рациона сало, мясо жирных сортов, колбасы, т. е. продукты, нарушающие циркуляцию желчи.
Мы рассмотрели, что это такое — билиарная гипертензия.